2025.03.06
本の内容について、少しずつ触れてきました。
あまりしつこいと、よほど売りたいのかなと思われてしまう、と思っていたのですが、「大事なことなので一度しか言いませんよ、という人よりも、何度でも繰り返し言います、という人の方が信用できる」という記事をFACEBOOKで見ました。勇気をもらってもう少し話します。
本当に売りたいのなら、あまり内容を話さないほうが本来いいはずですものね。私は本にして出すほど、もともとしつこい人間もありますし(笑)。
前回も書きましたが、当クリニックで発見される乳がんの内約半数は定期的に検診されていて、我々が「今回は異常がみとめられます」と言って発見します。もちろんその場合はほぼ早期で発見されます。最終的にがんである診断には医師による病理検査が必要なので、全ての乳がん症例がわれわれによって診断が決定しているのは確かです。ただ残りの半数の方は「先生、なにか硬いしこりがあるんです。痛くもかゆくもないんですが…」といって来院され、われわれが検査をして、乳がんの診断がつきます。この場合、発見したのは我々ではなく、やはりご自身です。そして現状ではほぼすべての施設で発見されている乳がん症例のほぼ半分は、残念ながら検診ではなくこうして自分で発見されたものなのです。
ただ当然ですがそうして発見された乳がん症例では原則早期がんから、残念ながら末期で発見されるものまですべてが含まれることになります。それはご自身がどれだけ注意して自己チェックしていたか、そして発見してどれくらいの期間経過を見ていたか、に左右されます。
注意して定期的にきちんと自己チェックしていた方ほど、より小さく、早期で発見されます。
逆に普段全く意識をしておらず、入浴時や下着をつけていて偶然気付きました、という方であれば残念ながら早期がんではない確率が上昇します。まして、別に痛くもかゆくもないので、という理由で放置され、数か月経過を見ていて大きくなってきたので慌てて受診した、そういった乳がんでは残念ながら早期で収まっていることは期待できないでしょう。
私は2年に1度 クーポンできちんとマンモグラフィで検診を受けています!
たしかにそれは大切だし、早期発見につながります。けれども2年に1回しか検診をしていない、とも言えます。きちんと日を決めて、正しいやり方で自己チェックをしています、と言われる方は毎月検診をしています。
もちろん両方をされているのが最善です。
単純な比較はできませんが、検診に携わっている人間である私にとって、この2つの乳がん検診を比較し、どちらかを選べ、と言われれば後者の方が優れています。
2年に1度の検診は、もしその年に住み慣れない土地に引っ越したりして、受ける機会を逸してしまえば4年開いてしまいます。万が一そこで乳がんが発生すればまず早期発見などできないでしょう。
しかし毎月自己チェックを習慣にされている方ではそれがない。入浴を4年もしない方はいないと思われるからです。もちろんたとえ入浴できなくても自己チェックはできます。どこでもいつでもできるからです。どんなに仕事が忙しくても、育児が大変でも、妊娠されていても、高齢で動けなくても、医療施設のない島や田舎住まいの方でも、災害にあわれて避難生活を余儀なくされておられる方でも思い出しさえすればできるからです。もちろん1円たりとかかりません。それでいて早期に発見された場合の治療にかかる経済効果は計り知れません。
習慣にしてしまえばこれほど頼りになる検診はないのです。また自分でチェックできるのがほかのがんにはない乳がんだけの強みでもあります。


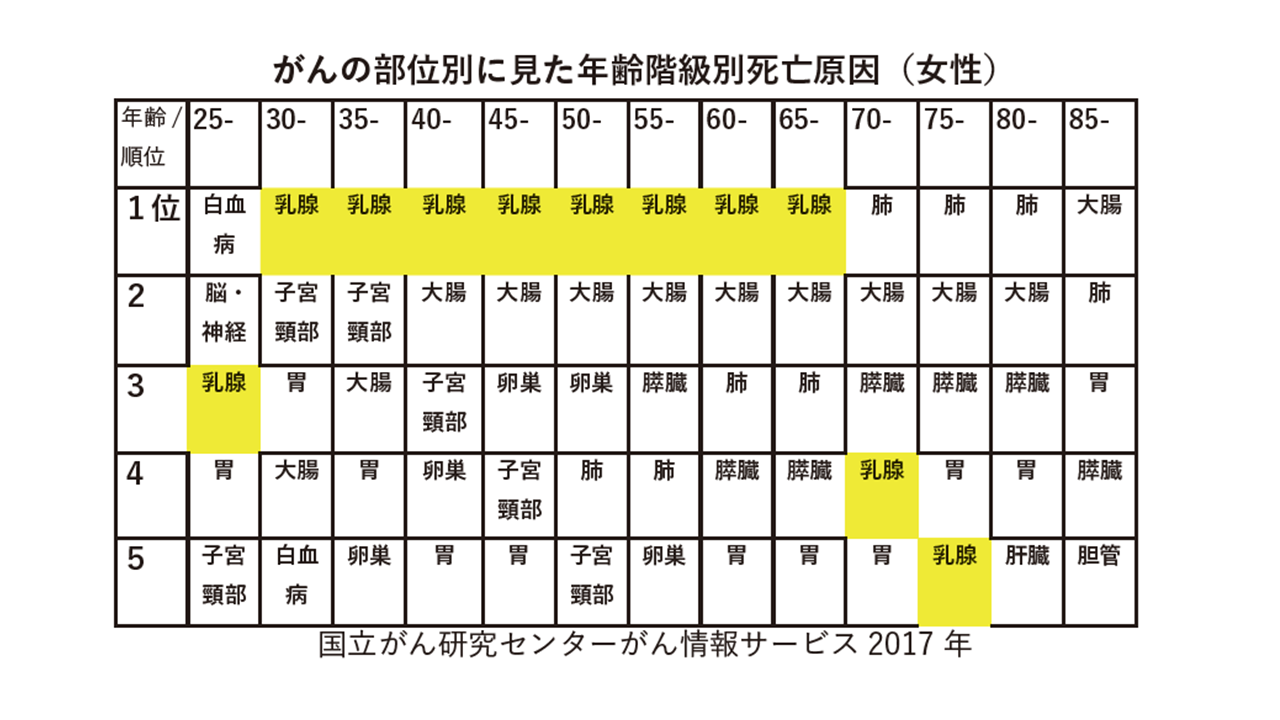
上の表は 日本の女性のがんによる死亡原因を年齢階級別にみたものです。
日本人女性のがんによる死亡原因で一番多いのは大腸がんであることはよく知られていますが、それは全体で高齢者を含めてみたときにそうなります。少なくとも30歳から70歳までの比較的若い女性で見たときには、死因の第1位は乳がんになります。
子宮頸がんは若い女性、特に20台30台では脅威です。しかしそれでも乳腺の方が上になります。
繰り返しますが、上の表は死因であり、罹患ではありません。がんになられ、亡くなっておられる方の順位を見たものです。少なくとも30歳代では乳がんは紛れもなくもっとも恐ろしいがんなのです。
そこで考えてほしいことがあります。
20歳代、30歳代でも確実に乳がんの方はおられます。そして不幸にして発見が遅れ、亡くなっておられる方もおられる。
20歳代、30歳代の方にはクーポンは来ません。ドックもまずいかないでしょう。
職場の検診のマンモグラフィも40歳からがほとんどですよね。
ではこうした若年齢者の乳がんはどうやって見つかっているのでしょう?
そう、自分で見つけているのです。自分で触っていて気づくしかない。
たしかに検診を受ければ、人間ドックを受ければ、早期で見つかるかもしれません。ただ検診は有料です。原則保険が効きません。20歳から毎年、規則正しく、お金を払って検診を受ける。気持ちがいいものでもないマンモグラフィ検査を受ける。ご自身に照らし合わせてください。まずやらないでしょう。
ではここで質問です。
小さいころからお風呂でお母さんが乳腺の自己チェックをしているのを見ている娘さん。お風呂にビー玉を置いてお母さんがチェックしていたら、娘さんなら必ず聞くはずです。
「お母さん、なにしているの?これなあに?」
これはね、乳がんのチェックをしているのよ。
「お母さん わたしは?」
いまはいいよ。でも大きくなったら必ずするようにしてね。
そうして育てられ、生理が始まったら自己チェックを習慣づけるように母親から言われて育った娘さん。
お母さんが自己チェックはもちろん、乳がんの検診などしていない。だから娘に声掛けなどしたこともない。注意もしない。そうしたお母さんに育てられた娘さん。
この二人の娘さんが不幸にして20歳代、30歳代で乳がんに罹患してしまったとしたら、発見が遅れて不幸な結果になる可能性が高いのはどちらの娘さんでしょうか?
これは聞くまでもない。そんなの分かり切ったことです。それを裏を返すと、こうした若年性乳がんで、残念ながら早期発見できなかったとしたら、不幸な顛末になってしまったとしたら、それは”親の責任”ということもできる。検診の対象にならない若い女性に、普段から、若い時から自己チェックをするように声掛けできるのは親だけだと思います。日常生活の場面場面で気を付けるように、たとえうるさがられても、言い続けることができるのも親だけだと思います。
その気持ちはある。ただどう教えたらいいかわからない。正しい方法がわからない。
だからこの本を書きました。
この本は、母へ娘へという副題がついています。これは、母へ(このことをわかってください。貴方だけが検診していてもだめだ、貴方の娘さんは大丈夫ですか)、(あなたの)娘へ(この本の内容を教えてください。検診に行かないまでも、定期的に正しく自己チェックをするように指導してください)という内容を込めているのです。

ご購入はここからどうぞ。別途送料がかかります。
歯磨きは親が子に教えて習慣にするもの、歯科検診は自分で考えていくようになるもの、です。
同様に 自己チェックは親が子に教えて習慣にするもの、クーポンをはじめとするマンモグラフィ検診や人間ドックは自分で考えていくようになるもの、です。
乳腺の自己チェックはしたがってすべての女性が日常で習慣としてするものです。
私の外来では、検診で来てくださった方の診察の中ではもちろん、待合室では私のビデオが流れていますし、このブログでも繰り返し、自己チェックをしてくださいとお願いしています。
ただ歯科検診を受診して、口頭で歯磨きをしてくださいね、とは声掛けしていただけると思いますが、正しい歯の磨き方を手取り足取り指導してくださる歯科医の先生はあまりおられないと思います。基本的に年に1,2回の指導では子供はきちんと磨くようにはなりません。やはり親の監視と指導があってはじめて習慣になります。しかも親に言われてやっているうちは本当の習慣ではありませんよね。自分からやるようになって初めて虫歯ができにくい環境が整います。歯磨きの指導は本来歯科医の日常の役割とは異なるのです。
私は乳腺の自己チェックもそれと同じで、乳がんの検診に自発的に来院されている女性に勧めていけば、きっと娘さんにも指導してくださるようになる、と考えています。それが今度は娘から孫に指導されるようになれば医師の役割は本来の役割に戻るでしょう。
ただ題名にあるように 「乳がんって自分で触っていたら本当にみつかるの?」という根本に疑問があれば、積極的にしようとは思ってくれないと思います。ただこの質問はあまりにも現状がわかっておられない質問なのです。
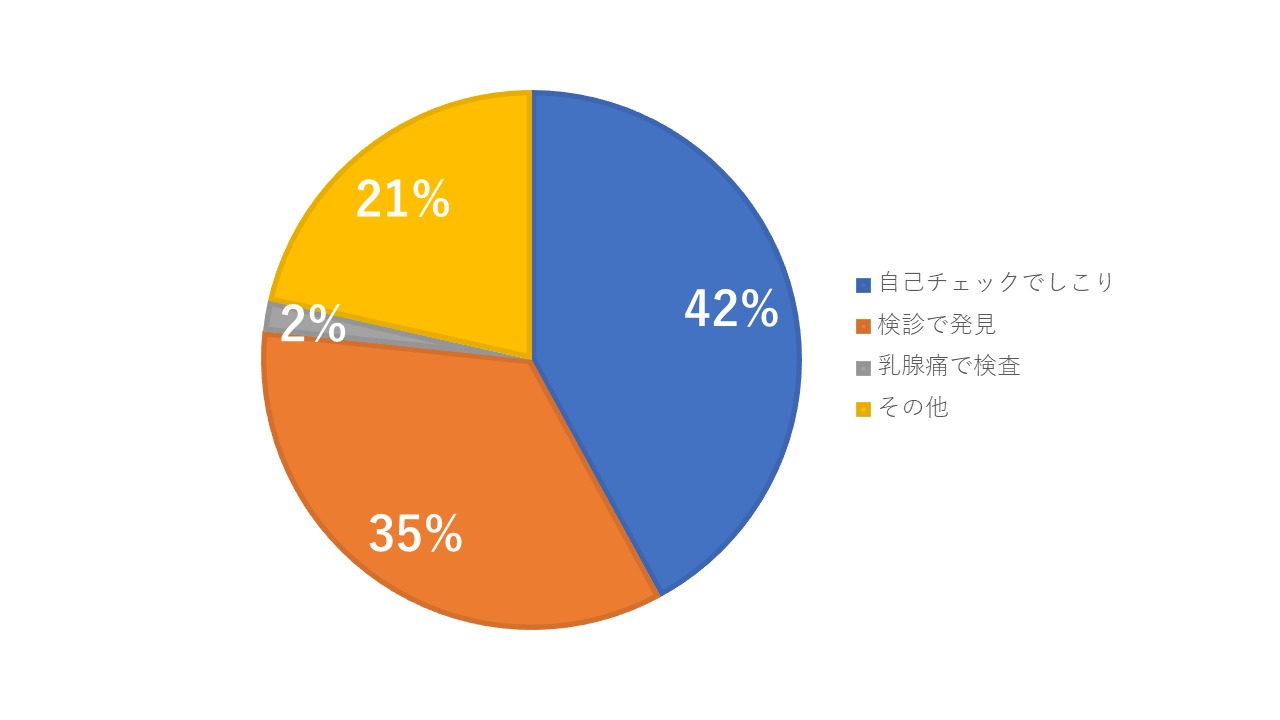
私の施設は年間2万人を検診し、大体200人強の乳がんを発見しています。
上の図はその内訳なのですが、昨年の段階でも残念ながら定期的に検診をされていて見つかった、あるいは他施設のドックや、クーポン検診で異常を指摘されて見つかった、そうした検診で発見された患者さんは35%です。割合から見て、最も多いのは自分で乳腺のしこりに気が付いて受診された、方です。
これはずっと変わりません。自己チェックでの発見はずっと1位で検診発見は2位です。すこしづつ2位が1位を追い上げていますが、まだ変わりません。
乳がんは自分で触って気がつくのですか?
「はい 乳がんの大部分は検診で見つかったのではなくて、自分で見つけられています。」
それが回答になります。

上の写真は、私の外来診察室においてある大小のビー玉と、ゴルフボールです。
右端の1.7㎝のビー玉が、私の本に付属しているものと同じサイズです。
「先生、乳がんって触っていたら本当にわかるんですか?」
これ(1.7cm)、自分の乳腺に当てて、想像してみてください。もしこの大きさで、この硬さのしこりが自分の乳腺に隠れていたら気づきますか?
「うーーん。難しいかな・・・」
そうですか?ではこの大きいビー玉(2.5cm)ならどうですか?
「いやこれは気づくでしょ。私の胸はそんなに大きくないし。」
そうですか?たとえば若い方が生理中や、生理前の乳腺が張って、痛みがあるような時ならどうでしょう?
「うーーん。そうですね・・・難しいかな。」
そう、だから自己チェックは痛みが気になったり、乳腺が張った時にするのではなくて、生理の間の乳腺が柔らかくて、張っていないときにしないといけません。娘さんに指導するときはそうしてください。ではこのゴルフボールならどうですか?
「これは論外ですよ。気づかない人いるんですか。」
そのとおり、乳がんを触って気が付かない人なんていないんですよ。乳がんに限らず、がんは必ず時間とともに進行して大きくなりますから。ただ、どの段階で気づくのか、それをできるだけ小さく見つけないといけないのです。自分で気づくにしても、検診で発見するにしても、早期で発見することが最も重要になります。自己チェックで気づくなら、この一番小さなビー玉が早期乳がんの上限になるのです。
できるだけ小さく見つけたい、小さい段階で気づきたい。
そのためには先に述べた生理前、生理中は避ける、など様々な注意があります。
自己チェックを行うのであれば、正しくやらなければどうしても発見が遅れるのです。逆に正しくやれば早期で発見することも可能になります。自己発見で見つかった乳がん患者さんでも、私のデータでは44%が早期発見されていました。
だからきちんとした知識を持って自己チェックをしなければなりません。
繰り返しになりますが、乳腺の自己チェックはすべての女性が、正しいやり方で規則正しく日常で習慣としてするものです。
そして自己チェックは親が子に正しいやり方を教えて正しく習慣にするもの、クーポンをはじめとするマンモグラフィ検診や人間ドックは自分で考えていくようになるもの、なのです。
前回の 自己チェックの”ポイント”を参考にしてください。ここで書いたことも本にまとめて書いています。よかったらご購入ください。

日本人女性の死亡原因を見たとき、もちろん1位は悪性新生物、がんです。
30歳代女性ではあればもう悪性新生物は不慮の事故による死亡率を上回って1位です。
そしてそれを1位に押し上げているのは乳がんです。30歳から70歳まで、がんの部位別に見た日本人女性の死因の1位は乳がんです。乳がんは自己チェックで検診できる唯一のがんであると言われます。日常生活で乳がんの自己チェックを怠ることは、日常で車を運転しながら注意を怠っているよりもよほど死に直結する、と言えるでしょう。皆さんも娘さんが車に乗るようになれば運転を注意するように声掛けするのではありませんか? しかし若い女性の死因から見るならば、その何倍も乳がんに注意するよう声掛けしないといけない。がんに関心がある親世代が、関心のない娘に声掛けしないといけない、私はそう思います。
しかし特に若い女性は仕事、家事、子育てと忙しい。まさか自分が乳がんになるなどと思ってはいない。
皆さんは若い女性が乳がんに罹患すると助からない、そんなイメージがありませんか?
それは進行が速いから、ではありません。高齢の女性でもがんの進行は早い。60歳女性でも死因のトップは悪性新生物です。若い女性でも乳がんが早期発見されればがんはきちんと治ります。同じ早期がんで比べてみるならば、その治癒する確率に年齢による差はほとんどありません。若い女性の乳がんが多く致死的である理由、それは発見が遅れがちになるからです。
「日常生活の中で乳がんに注意して、自己チェックすることを習慣にしなさい。」
親なら娘にそうして欲しいですよね。しかし習慣づけほど難しいものはありません。
乳がんの自己チェック、それはどうやって教えればいいのだろう。どう教えたらしてくれるんだろう。
そしてその正しい方法ってどうやればいいんだろう。
そもそも肝心の母親がそれを知らなかったり、自身がしていなかったりします。というよりも医師や公的機関から、正式に習ったことはないのではないですか?
私は日常で乳がんの検診に従事する乳腺の専門医です。診療を通じてどう自己チェックを指導すればいいか、どうすれば皆さんが実践してくれるか、様々に工夫しながら何年も模索してきました。そして、これで最善ではないか、という指導方法を確立しました。今 1日に200人近くが検診に来てくださっている当クリニックで実際に行っている指導内容を詳細にまとめたもの、それがこの本になります。


実はこの本には サイズにこだわって選んだビー玉が2個付属しています。
そうです。このビー玉が私たちが行なっている指導方法の鍵になります。
外来診療で様々な女性に自己チェックを勧めて行く中で、大きな問題点が二つあることに気づきました。
一つは習慣づけの難しさです。例えば歯磨きは医者が年に1回程度教えても身につきません。虫歯になって痛い目にあってだんだん身につく。それではガンの場合では遅いですよね。
朝起きたら顔を洗うように、寝る前に歯を磨くように、規則正しく、定期的に乳腺の自己チェックをする習慣を持っている、そんな娘さんになってほしくないですか?
しかし 習慣づけには親から娘への根気強い指導がなされる必要があります。できれば幼少期から、母親が自己チェックをしている姿を見せてほしい。そしてそれを年頃になったら指導してほしい。そうしなければなかなか習慣づけはできない。これは娘を持っておられる方にその話をすればすぐに理解していただけます。
こうして自己チェックを親子で始めるモチベーションが生まれたとして、最大の問題は、親がしたことのないものをどうやって子供に教えるのか、です。具体的な方法論が親にないのです。それが二つ目の問題であり、最大のものです。
そこでこの本が必要になりました。
この本には1.7cmのビー玉が2個付属しています。(もちろん本を買わなくても、同じサイズのビー玉を買っていただければ、とりあえず始められます。そして始めてください。)
これ、触診で気づいて欲しいギリギリ早期ガンで収まるサイズになります。つまり上限です。
今ほとんどの方が乳腺のしこりが危ないサインであることは知っています。時々自分でチェックしている方も多い。でもサイズを意識していません。検診だから早期で発見できなければ意味がない。だからこれ以上大きくなる前に病院に行かないといけない、それを触感として、手が認識している必要があります。
このビー玉を使って早期発見のために必要なサイズを触感で自覚してもらう。
そしてそのビー玉を、できればそのまま家族で使うお風呂場に置いてもらっています。そうすれば家族みんなの目に止まり、意識をするようになります。お互いに声掛けも行われるし、何より娘がいたなら家族みんなで指導することになります。こうして習慣づけがより容易になります。
試行錯誤するうち、こう指導すれば、自己チェックを始めて、そして継続してもらえる、と確信した現状での到達点です。これはそれを本にまとめたものになります。ビー玉法と呼んでいます。


マンモグラフィ検診をうけておられる女性でも自己チェックはされていなかったりします。そしてその対象年齢ではない娘さんを心配されていたりします。高齢になってマンモグラフィ検診を受けておられない母親を心配されていたりします。そうした娘に、母親に、全ての女性に自己チェックをするよう勧めていただくためにこの本はあります。ぜひ手に取って読んでみてください。そして今日から乳腺の自己チェックを実践してください。
この本は 現在Amazonや、書店では手に入りません。
下記 翔雲社から手に入りますので、良かったらご購入ください。
本紹介:https://www.shounsha.co.jp/list/isbn/isbn978-4-910135-12-0.html
Shop: https://shounsha.stores.jp/items/67a9711dadce6619361be983
定価1,650円(本体1,500円+税)
がんという病気の難しさは、怖さは、完治したかどうか、何年も経過してみないとわからない、いやそれどころか何年たっても完治したかどうかわからない、そのことにあります。
それはがんという疾患の本体は手術をして取り除いた腫瘍、ではなく、じつは ”微小転移”とよばれる、検査をしても現状の検査機器や技術では発見できない見えない転移、にあるからです。そしてどんなに小さく、早期で発見していても、がんである限りはその微小転移が潜んでいる可能性は0ではありません。むしろそれが0ではない腫瘍を”がん”と呼んでいるといっても過言ではないのです(注:ただし乳がんでは非浸潤がん=DCISと呼ばれるものがあります。これは微小転移の可能性が理論上は0です)。
今乳がんに罹患される方は非常に多い。きちんと検診されておられる方も増えました。ですので早期発見で乳がんを見つけて治療をされている方も多い。しかしどんなに早期であってもそれが浸潤がんである限り、微小転移がある可能性が否定できない。だから術後何年にもわたってホルモン剤を飲んでおられるのです。しかし残念ながらその確率が1%だとしても、全体の母数が多くなれば、その1%の方の数も多くなります。
このため、米国における年間の乳がんによる死亡のほとんどは、実はステージ I または II のがんによるものである、という論説が出ていました。
ステージ IやIIの 乳がんの転移再発および死亡の個人リスクは低い (10% 未満) のですが、ステージ I・II と診断される患者さんの絶対数が圧倒的に多いため、この大規模な患者集団が経験する小さなリスクが積み重なって結果的に死亡される方の絶対数は大きくなります。
高リスクのステージ II および III の乳がん患者に対しては、ここ数年に進歩した抗がん剤やホルモン剤などの積極的な補助療法により、これらのがんによる死亡は減少しました。しかしこれを同じようにステージI・IIの低リスクの患者さんにも施行することはとても勧められません。こうした積極的な補助療法がそのほとんどの患者にとっては不必要な過剰治療になるからです。ですので低リスクのステージ I・II の乳がんによる死亡を減らすには、これら早期の低リスクとみられている患者さんの中に、わずかでも含まれている微小転移を有している患者さんを何としても見分ける技術の開発、そしてそれをターゲットにした治療技術の開発が不可避になります。

乳がんによる死亡率は過去 20 年間で 40% 以上減少したことが広く認識されています。これは主に、高リスクのステージ II・III の患者に対する抗がん剤やホルモン治療の術後補助療法の改善によるもので、これによって遠隔再発や転移性乳がんによる死亡のリスクが減少しました。
しかし、これらの改善にもかかわらず、2023 年に米国で浸潤性乳がんで死亡する人は推定 43,700 人です。最近発表された研究において、乳がんによる年間死亡者数のうちステージ I、II、III、IV の疾患による死亡者数の割合と、これらの割合が時間の経過とともに変化したかどうかを調べられました。
2000 年から 2017 年の間に毎年乳がんで死亡した患者のうち、最初に診断されたときにステージ I、II、III、または IV の疾患を呈していた患者の割合はどれくらいか、という調査をしました。乳がんによる死亡が臨床病期によってどれくらい異なっているのかを理解することは、集団レベルの乳がんによる死亡率をさらに低減するための治療戦略を設計する上で重要だからです。
この研究では、監視、疫学、最終結果プログラムのデータを使用し、972,763人の患者を対象としました。2000年から2017年の間に、年間の乳がん診断のうちステージ Iの診断が約49%から54%に統計的に有意に増加したのに対し、ステージ IIおよびステージ IIIのがんの診断は同じ期間に減少していることがわかりました。つまり早期発見される乳がんの比率は増加していました。
全体として、2017年に新たに診断された乳がんの85%はステージIまたはIIの病気でした。5年乳がん特異生存率は95%を超え、ステージ Iのがんでは良好な結果で安定していましたが、この期間中にステージ II、III、およびIVのがんの生存率も統計的に有意に改善しました。これらの観察結果から得られた時間の経過に伴う傾向は、高リスク乳がんに対する補助療法の有効性がどんどん改善していることと一致しています。
今回の研究で最も興味深い発見は、乳がんによる年間死亡率に寄与するステージ I / II のがんの割合が 2000 年から 2017 年にかけて大幅に増加した (ステージ I では 16% から 23%、ステージ II では 31% から 39%) ことです。一方、ステージ III / IV のがんの割合は減少していました (それぞれ 36% から 30%、17% から 7%) 。
つまり以前は乳がんで亡くなる方は進行して見つかった方がほとんどを占めていましたが、乳がんのほとんどが早期発見されるようになった現在、乳がんで亡くなっている方の大部分が、全体数で見たならば実は早期発見された方がほとんどである、ということになっているのです
2017 年には、乳がんで死亡した患者の 62% が、当初ステージ I・II と診断されていました。これらの時間的傾向は、すべてのサブタイプで同様であり、今後数年間も続く可能性があります。
高リスクのステージ II・III エストロゲン受容体陽性(HER2 陰性)乳がんに対しては補助的 CDK4/6 阻害剤(ベージニオ🄬など)の導入がなされました。
ステージ II・III トリプルネガティブ乳がんに対しては化学療法と併用した免疫療法(ペムブロリズマブなど)の導入により、これらの高リスク集団における転移再発率はさらに低下するでしょう。
しかしこれらの薬剤が適応とならない低リスク患者のがんによる死亡は現状のまま変わりません。その結果として、乳がんによる死亡のうちステージ I および低リスクのステージ II がんの占める割合は引き続き増加することになります。
これらの観察結果から、新たな課題、すなわち、一見リスクが低いステージ I および II の乳がんにおける死亡率をいかにして低下させるかという問題が浮上してきています。
単純に高リスクがんに使用される治療戦略をそのまま低リスクの乳がん患者さんにも適用すると、ほとんどの患者で大幅な過剰治療と不必要な毒性が生じることになり、これは現実的に実行可能な戦略ではありません。
補助ホルモン治療の遵守を改善することで、ステージ I・II のエストロゲン受容体陽性乳がんによる死亡率を低下させることができます。これは、低リスクであっても危険性を認識していただき、いままでの治療をより厳密に守るだけですので、今からでも改善可能でしょう。
新しい診断技術(ctDNA モニタリング)が期待されています。
ctDNA(circulating tumor DNA) とは、がん細胞が死滅する際に血液中に放出されるDNA断片のことを指します。近年、このctDNAを血液検査(リキッドバイオプシー)で解析することで、がんの診断・モニタリング・治療効果の評価・再発リスクの予測などに活用する技術が注目されています。
早期診断:一部のがんでは、ctDNAを検出することで早期発見が可能とされています。例えば、肺がんや大腸がんなどで研究が進んでいます。
治療効果の評価:治療前後のctDNA量の変化 を測定することで、治療が効果を発揮しているか判断できます。例えば、化学療法・免疫療法・分子標的治療の効果をモニタリング可能です。
低残存病変(MRD:Minimal Residual Disease)の検出:手術や治療後にctDNAが残っていると、がんの再発リスクが高い と考えられます。早期にctDNAを検出し、再発リスクを予測することで、追加治療を検討できます。
再発・転移の早期発見:血液中のctDNAを定期的に測定することで、がんが再発または転移した兆候を早期に発見可能です。従来の画像診断(CTやMRI)よりも早期に検出できる可能性があります。
遺伝子変異に基づく治療選択:ctDNAを解析することで、がん細胞のドライバー遺伝子変異(がんを成長させる変異)を特定できます。これにより、個別化医療(プレシジョン・メディシン) を実施できます。EGFR変異(肺がん)やKRAS変異(大腸がん)などを特定し、適切な分子標的薬を選択できます。
今回の話題では、ctDNAに関する3・4の技術の応用によって、一見早期がんに思われる乳がんの微小転移を見つけることができないか、と開発が進んでいる、と述べているわけです。
これによって、早期乳がんであったがじつは再発寸前である、あるいは微小転移性疾患がある、こうした患者を特定できるという希望を与えてくれます。
その場合、早期介入によって転移再発を回避できる可能性があります。しかし、転移再発の予測因子としての血漿 ctDNA の上昇の分析的妥当性および予後妥当性は広く受け入れられていますが、追跡中の ctDNA 陽性に基づく早期介入によって生存率を改善できるかどうかは不明のままです。つまりctDNAは有効だが、それを踏まえてどう対応すればいいかがわかっていない、ということになります。
ctDNA検査は現在まだまだ高額ですが、現在進行中および将来の臨床試験で、こうした早期介入により再発率が低下することが証明されれば、転移性乳がん治療の高額かつ継続的なコスト増加を考慮すると、低リスクのステージ I および II 乳がんの ctDNA モニタリングは費用対効果が高くなる可能性があります。そうなれば一般的に施行できるレベルになる可能性が出てくることでしょう。
2025.02.03
皆さんはGLP-1という一種のホルモンを利用したお薬を知っていますか? これやせ薬です。
GLP-1(グルカゴン様ペプチド-1)は、腸管ホルモン(インクレチン)の一種で、食事の後に小腸から分泌され、血糖値の調節に重要な役割を果たします。以下のような働きがあります:
インスリン分泌の促進:血糖値が上昇すると、膵臓のβ細胞からインスリンの分泌を促進します。これにより血糖値を下げる効果があります。
グルカゴン分泌の抑制:膵臓のα細胞から分泌されるグルカゴン(血糖値を上げるホルモン)の分泌を抑えます。
胃の排出遅延:胃の内容物の排出を遅らせることで、食後の血糖値上昇を緩やかにします。
食欲抑制:中枢神経系に作用して食欲を抑える効果もあります。
GLP-1受容体作動薬(GLP-1アゴニスト)と呼ばれるGLP-1の作用を利用した糖尿病治療薬や肥満治療薬が開発されています。これらの薬は、GLP-1の働きを模倣または強化することで血糖値をコントロールし、体重減少にも効果を発揮します。有名な薬剤には以下があります:リラグルチド(ビクトーザ、サクセンダ) セマグルチド(オゼンピック、ウゴービ)これらは特に2型糖尿病(インシュリン使用にまで至らない糖尿病)や肥満治療に使われることが多いです。
私のブログを読んでいる方、私の患者さんではもう耳にタコができるか、きくのも嫌になっていると思いますが、乳がんに罹患された後、もし再発を防ぐために”皆さんが”できることで、確かに効果ありと証明されていることは一つしかありません。(ホルモン剤をきちんと飲むとか、抗がん剤をするなど、医者がすることを別にして)
それは規則正しい運動を心がけて、太らないこと、です。
しかし乳がんのような大きな病気を経験されると、それをきっかけに今まで通っていたジムをやめてしまったり、趣味の山登りやマラソンをやめてしまったり・・・なにより年齢は嫌がおうでも拾いますから、じわじわと太ってしまわれている方は多いのが現状です。
先生、ホルモン剤のせいじゃないですか?
「ホルモン剤は0カロリーです。食べなければ太りません。」
なんて会話を私としたことのある患者さんは多いですよね(笑)。
なんか、痩せる薬とかないですかね? とそうなりますよね。
あることはあるんです。それがGLP-1です。
もちろんその目的で保険が通ることは考えにくいですから、わが国ではほとんど普及していません。ただ米国では現状積極的に使われているようです。そしてそれを実際に臨床で使用されている、そして全国で講演までされている先生のコラムがありましたので紹介したいと思います。示唆に富む、そして非常に興味深い話になっています。

GLP-1をベースとした肥満治療薬であるセマグルチド(オゼンピック、ウィーゴビー)とチルゼパチド(ゼップバウンド)ほど急速に人気が高まった薬はほとんどありません。これらの薬によって肥満治療薬は大きな進歩をしましたが、そう考えられる十分な理由があります。セマグルチドが2021年にFDA(米国における厚労省、保険適応を決めている)に承認されるまで慢性的な体重管理に最も効果的な薬は、おそらく1959年に初めて承認されたフェンテルミン(アディペックス)だけでした。60 年以上も効果が疑問視され、進歩が止まったままであった中で、患者や医師が 新しく登場したGLP-1 を待望の画期的成果とみなしたのは驚くことではありません。
私も最近まで、そのような医師の一人でした。
肥満医学の専門医として、私は早くから声高にこの画期的な薬の使用を主張してきました。GLP-1 療法の臨床試験に参加し、肥満に対する前例のない有効性について公に頻繁に講演しました。私はこれらの薬に対する期待を皆さんとともに共有し、高額な費用、限られた保険適用、早期に終了したクーポン プログラム、供給不足など、皆さんもご存じのさまざまな障壁にもかかわらず、患者とともにこの薬を保険適応とし、安価に入手するために戦いました。
しかし、数年経って、現実世界での経験に基づいて私の見方は変わり、今では GLP-1 薬の使用について深い懸念を抱いています。
ただし誤解しないでください。効能の観点から言えば、これらの薬は「効きます」。GLP-1 を服用できる余裕があり、我慢でき、継続できる人は、確実に体重を減らします。私は、空腹感を減らし、食べ物の音を静め、満腹感を高めることで、体重を減らす能力がどのように変化するかを直接見てきました。そして、そのメリットは体重減少だけにとどまりません。研究では、心血管イベントの減少が確認されています。うっ血性心不全などの症状の改善、腎臓病、閉塞性睡眠時無呼吸、および変形性関節症が改善することも明らかになっています。
これらの薬が意図されたとおりに、つまり無期限に服用される限り、その効能は否定できません。しかし、これらの薬の服用を中止すると、身体と精神に何が起こるのでしょうか。ここに問題があります。
実のところ、ほとんどの患者は抗肥満薬を服用し続けません。私は毎日診療でそれを目にしています。研究によると、患者の4分の3は2年以内にGLP-1薬の服用を中止しています。多くは数か月以内に中止しています。中止の理由には、費用、副作用、供給不足などがあります。しかし、最も一般的な理由の 1 つは、患者が単に減量薬を無期限に服用したくないということです。多くの人は、「システムを打ち負かす」ことができると信じており、短期間服用し、ライフスタイルを変え、体重が戻らずに服用をやめることができる、と信じて服用をやめてしまうのです。
しかし残念ながら、それは不可能です。セマグルチドとチルゼパチドの臨床試験では、平均的な患者は3分の2のリバウンドが見られました。減量した体重の約半分(および心臓代謝変数の同様の変化)は、中止後 1 年以内に元に戻ります。人によっては、体重がほぼ瞬時に元に戻ったように感じ、最初に減った体重よりもむしろ超えて戻ってしまうことがよくあります。私の患者は、食べ物の誘惑が再び現れて、空腹感と敗北感を覚えると言います。
GLP-1薬の科学的な作用のしくみは、これらの薬が永久的な変化を引き起こさない理由を説明しています。これらの薬は、グルカゴン様ペプチド-1受容体の外因性合成アゴニストです。使用中、これらの薬は特に脳と胃の受容体を飽和させ、非常に高い持続レベルで内因性GLP-1の効果を模倣します。しかし薬の使用を中止すると、その効果は2~4週間以内に消えます。受容体はもはや空腹を鎮めるペプチドで満たされておらず、空腹感が猛烈に戻ってくる。そして体重もすぐに増える。
その結果、多くの患者が治療と中止を繰り返し、最終的に失うのは年間12,000ドル以上のお金だけになります。(ほとんどの場合、米国でも保険が使えません)
この悪循環は、我が国の身体的、精神的、経済的健康、そして肥満に苦しむ何百万もの人々にとって、長期的には重大な影響を及ぼす可能性があります。何百万もの人々に GLP-1 の短期使用を強いると、社会に何が起こるのでしょうか。結局、痩せることに失敗し、たくさんお金を使ったことだけが残る。私たちは結局、医学の最も基本的なルールである「害を与えない」に違反しているのでしょうか。
これらの薬をやめることによる悪影響は体重の増加だけにとどまらず、体重の増減には一定のリスクが伴うこともまたわかっています。体組成を測ると、GLP-1による治療中、患者は筋肉量を失うことがわかっています。脂肪とともに、筋肉の損失の多くは回復しないという研究結果が出ています。中止してその後体重が元に戻った場合、戻った体重は主に脂肪であり、筋肉ではありません。これにより、筋肉量が減り、基礎代謝率が低下し、将来の減量が困難になるなど、むしろ治療前より状態が悪化する可能性があります。健康への影響としては、筋力の低下、骨密度の低下、骨折リスクの上昇などがあります。
心理的には、体重が元に戻ると肥満に関する誤解や偏見が強まります。患者はまたしても「失敗した」試みに対して自責の念と恥を感じ、それがうつ病や自信の低下につながることも少なくありません。
最後に、何百万人もの人々がこれらの薬を服用したり中止したりすることで生じる経済的損失は計り知れません。人々はこれらの薬に毎年何千ドルも費やして大きな犠牲を払っているが、結局は体重が元に戻ってしまう。医療経済はこれ以上膨れ上がる費用に耐えられない。全国の州ではすでに、維持不可能な費用を理由に保険の適用を停止している企業もあります。
患者が何万ドルも費やし、不快で時には深刻な副作用に耐えた後、私たちはこの時代を振り返ることになるのではないかと私は恐れています。そして体重増加の繰り返しと食事に関する不満の復活を経験した後、こう自問するのです。
「これらの薬が「効く」としても、本当に効いたのだろうか?それとも、最終的に患者、社会、経済に害を及ぼしたのだろうか?」
まとめ
たとえは悪いですが、まるで覚せい剤ですね。
疲れが取れない、何も手につかない、でも覚せい剤を使うと超人になったように眠ることなく、どんどん仕事がはかどる。なんでもできるような気がする。
でも薬が切れた途端に、前にもまして恐ろしい疲労感と、無力感にさいなまれる。仕方なく、また覚せい剤を使う。もはやお金をいくら使ったかもわからないが、もうやめられない。
やはり楽して、というか薬でなにかを得ようとしても、必ず何かを同時に失う、ということですよね。生活習慣に伴う病気は生活習慣を先ずは正す。それ以外の解決方法はそれがまずできてから、そう思います。
2025.01.28
米国では退役軍人が医療保険において一つの集団として観察対象とされており、データがきちんと取られています。そこでその多くが高齢者である退役軍人を対象としたCOVID、インフルエンザ、さらに代表的な風邪症状を引き起こすRSウィルス感染に関する遡及的コホート研究が行われました。
それによると、2022~2023年の呼吸器疾患シーズン中、新型コロナであるSARS-CoV-2感染はインフルエンザやRSウイルス(RSV)よりも重篤な疾患結果と関連していましたが、2023~2024年のシーズンではその差はそれほど顕著ではなかったことがわかりました。
オレゴン州退役軍人局ポートランド医療システムのクリスティーナ・L・バジェマ医学博士らは、2022~2023年シーズンの30日間の死亡リスクは、COVID-19では1.0%、インフルエンザとRSウイルス感染症ではともに0.7%であったのに対して、2023~2024年シーズンはCOVID-19では0.9%、インフルエンザとRSウイルス感染症ではともに0.7%だったと報告しました。
JAMA内科医学誌で、2022~2023年シーズンの30日間以上の入院リスクは、COVID、インフルエンザ、RSウイルスでそれぞれ17.5%、15.9%、14.4%、2023~2024年シーズンではそれぞれ16.2%、16.3%、14.3%だったと指摘しました。
一方、2022~2023シーズンの30日間の集中治療室(ICU)入院のリスクは、インフルエンザとRSウイルスを比較した場合は同程度(リスク差-0.3%)でしたが、COVIDをインフルエンザまたはRSウイルスと比較した場合にはリスクが高いという結果でした(リスク差はそれぞれ2.2%と1.9%)。
2023~2024シーズンのリスクパターンも同様でした。
注目すべきは、180日経過した時点での死亡リスクは両シーズンを通じてCOVIDの方が高かったことです。2022~2023シーズン中、COVIDとインフルエンザおよびRSウイルス感染症との間で、180日時点での推定リスク差は1.1%でした。2023~2024シーズン中、180日時点での死亡リスク差は、COVIDとインフルエンザの間で0.8%、COVIDとRSウイルス感染症の間で0.6%、高いという結果でした。
退役軍人が、ワクチン接種を受けていない場合、インフルエンザで死亡するよりも、COVIDで死亡する可能性は高いという結果が出ました。
しかし罹患した病気に対するワクチン接種を受けていた場合の死亡率は同程度でした。
テネシー州ナッシュビルのヴァンダービルト大学医療センターのウィリアム・シャフナー医学博士は、この研究は「退役軍人の集団にとってCOVIDが引き続き深刻な感染症であり、インフルエンザやRSウイルスによる感染症よりも深刻な病気や死亡を引き起こしていることを示している」と語りました。
「重要なのは、ワクチン接種によって重篤で命に関わる病気のリスクが軽減されることも示されたことだ」と同氏は付け加えた。「これは、COVID、インフルエンザ、RSウイルスなど、呼吸器系ウイルスのワクチン接種が病気を予防し、命を救うことができることをタイムリーに思い出させてくれるものだ」
この研究で、バジェマ氏らは、2022年8月から2023年3月まで、または2023年8月から2024年3月までの間にSARS-CoV-2、インフルエンザ、RSウイルスの即日検査を受け、感染と診断された入院していない退役軍人の国立退役軍人保健局の電子健康記録データを使用しました。年齢の中央値は66歳で、87%が男性でした。
更新されたCOVIDワクチン接種は、2022-2023シーズン中は2022年9月1日から検査日の7日前までに二価ワクチンを接種し、2023-2024シーズン中は2023年9月12日から検査日の7日前までに一価XBB.1.5ワクチンを接種したものと定義されました。
インフルエンザの場合、ワクチン接種は、8月1日からインデックス日の14日前までに同じシーズンのインフルエンザワクチンを接種したものと定義されました。
RSウイルスのワクチン接種はまれであったため、ワクチン接種サブグループ分析には含まれませんでした。
2022~2023年シーズンに呼吸器疾患を患った退役軍人6万8581人のうち、9.1%がRSウイルス感染症、24.7%がインフルエンザ、66.2%がCOVID-19でした。
2023~2024年シーズンでは、退役軍人7万2939人のうち、13.4%がRSウイルス感染症、26.4%がインフルエンザ、60.3%がCOVID-19だった。
研究者らは、陽性反応が出た初日から、30日間の入院、ICU入院、30日後、90日後、180日後の死亡を全原因で追跡しました。
まとめ
米国では 高齢者の呼吸器感染症の6割以上がいまだCOVID感染によるものであることは脅威と言えます。昨年に比較すれば重症度は落ちているようですが、ワクチンを接種していない場合は、やはりインフルエンザと比較しても、集中治療が必要となるなど重症化しやすく、また死亡する確率も高いようです。
ただそれはワクチン接種をしていない場合であり、接種していればインフルエンザと比較しても差がないという結果になったようです。副作用が判然としないなど、話題が尽きないワクチンではありますが、ワクチン接種は少なくともCOVIDの重症化を抑えることには有効であることは間違いない、という結論になりました。
2025.01.02
基本的に本能によるものではない人間の行動には意思が必要です。何か目的がなければ人間は動きません。そしてその目的は突き詰めれば自分やその家族の利益のためであり、純粋に他人のために無償で自己を犠牲にして何かをすることはないでしょう。
その例外は宗教でしょう。死後天国に行きたい、極楽浄土に往生したい、そういう意味ではそれも自分のためであるかもしれませんが、そういう因果応報を信じておられる方であれば、この現実世界にいる間はその人は一見他人のために自分を犠牲にして行動してくれます。
政治家は、国民のためになることを一生懸命考えて行動する、それを誓って選挙に出て、そして給料をもらっています。ただ基本は自分を政治家にしてくれる票のために行動しています。政治家の評価は、誓っている公約にせよ、実現した政策にせよ、その人の得票に反映されます。票に反映しないことはいくらそれが国民のため、市民のため、と言ってみても独りよがりとされます。票につながることが政治の行動原理です。
繰り返しになりますが、治療法は年々確実に進歩し、治癒率はあがっているのに、諸外国と比較して我が国、日本では乳がんによる死亡率が減少に転じていません。
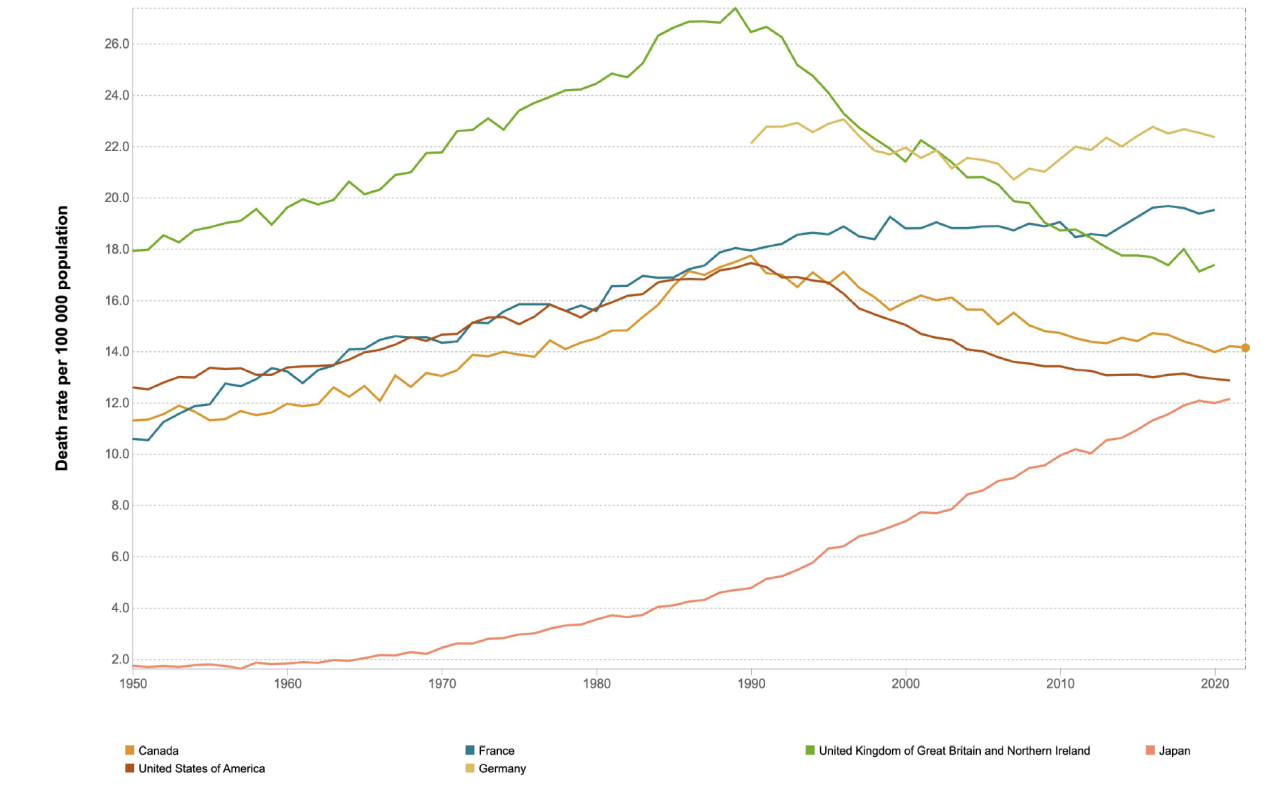
WHOの提示しているこのデータは以前も引用しましたが、何度見ても納得できない。
日本は一番下、赤色の線です。
治療法が普及するのに何年かのラグがあるとしても、日本の線が一切の”折れ曲”を示すことなく一直線に上がっていることはどうしても納得できません。日本の乳癌学会の治療のガイドラインは米国のものとほとんど同じ、というよりもそれを日本語訳したもの、とも言えます。治療薬のラグはあっても2年程度です。治療そのものにはほとんど差がありません。コロナのワクチンで分かると思います。病気の治療薬は必要であるならばもはや年単位で入手が遅れるようなことはあり得ないのです。
日本も上昇していますが、フランスも上昇しています。ドイツのデータは1990年以前のものはありませんが、やはり同様です。これらの国も少なくとも先進国です。けれども減少に転じているとはいいがたい。
治療法、治療薬、これに関して、これら6つの国で差がないと仮定すると、そして乳がんという疾患に人種による差はないとすると、この違いを生み出しているのはただ国が違うということだけ、になります。だとすればそれは政治が原因となります。
昨日も述べましたが、全身治療の進歩はまだ乳がん細胞を根絶するところにまでは至っていません。だから手術という局所治療がいまだに生き残っているのです。がんが全身に拡散してしまえば原則現代でも確実に直せる方法はない。いまの全身治療の薬剤の進歩とは、1年のところを1年半生きられる、1年半のところを1年9カ月、と延命しているだけなのです。治癒させているのではない。
もちろんそれには大きな意味があります。たとえば100年延命できたなら、たとえ根絶できない、治せない、と言ってもそのがんでは死ななくなります。腎不全は治せませんが、透析をする限りは生きていられます。それと同じです。ただそこまでできないから、今でもたくさんの方が乳がんでなくなっているのです。
つまり米国、カナダ、英国では1990年ごろから急速に検診が普及し、早期で乳がんが発見されるようになった。そういう政策がとられた。それ以外の国では今でも早期で発見される努力がなされていない。だから死亡率は下がらない。そういうことなのです。
そしてそれは乳がんを早期発見しようとする努力、それはその国では票につながらないから、ということにもなります。

乳がんを早期発見するための努力、それは検診の啓発活動に集約されるでしょう。
そしてその啓発活動ですが、日本では民間が草の根的に行っており、少なくとも政治が手掛けているイメージはありません。政治家が悪い、そういう言い方もできますが、少なくともそれが票につながらないから政治家も行動しないのです。つまりわが国では乳がんに対する危機意識が薄い。
日本:
主体:民間団体や企業が中心
活動内容:ピンクリボン運動や企業のCSR活動が主な啓発手段
自治体や学校での取り組みは比較的小規模
乳がん自己チェックについては主に民間の啓発活動として広がっている
米国:
主体:政府、自治体、民間企業、医療機関などが共同で啓発
活動内容:政府主導の啓発キャンペーンや保健センターでの啓発活動が強調
乳がん自己チェックや早期発見の指導は学校教育や地域コミュニティでも行われる
英国:
主体:政府、公共機関、自治体、民間団体などが共同で啓発
活動内容:国や地域単位での健康教育、啓発キャンペーンが多い
乳がん自己チェックや検診促進活動が公共サービスとして提供される
上記の違いについては過去にも触れました。
残念ながらこのブログもその一つです、民間、企業の取り組みにすぎません。
結局、多くの皆さんの意識が変わらない限り、乳がんの死亡率は上がり続けます。政治もみなさんの希望の反映にすぎません。政治家が、国が、行政が、乳がんの検診を啓蒙し続けていくことが自分のためになる、票につながる、と認識してくれない限り変わらないのです。
日本の乳がんによる死亡率がこのまま上場を続けて、米国、英国並みの高さまで到達した時、皆さんの意識が変わるかもしれません。だとしたら、もうあと少しなのかもしれません。
しかしそうなる前に変わることができればそれが理想のはずです。
まずは自分から規則正しい自己チェックをはじめましょう。そして周囲にもひろげましょう。まずは皆さんの家族から。それは皆さんの意識を変えることにつながると思います。そして最終的に政治を動かし、国をあげての啓蒙活動につながっていく。
まずは自分のこと、自分のため、そこから始めてみてください。
2025.01.01
皆さんあけましておめでとうございます。本年もよろしくお願いいたします。
お正月にもかかわらず、このブログを訪問されておられる方は、現在年をまたいで治療を受けられている方、あるいは年明けに手術の予定が控えられている方だと思います。
私も基幹病院に勤務している時にはいつも年をまたいで手術の予定がびっしり入っていました。
年末に手術をして、年をまたいで翌年に退院の方はお正月を病院で過ごされていますので、他の先生方と交代で回診に訪れていました。その際に、こんなことになってと嘆かれていたり、家族みんな私が入院していると思っているので、逆に初めてと言っていいくらいのんびりした正月になりました、と言われたり、いろいろなことを口にされていたのを覚えています。
病院のベッドでたくさんの時間を持て余しておられて、このブログを読まれている方もおられるでしょう。手術の成功と、皆さんのご健康を祈念します。
さて
ここ数年、乳がん治療の大きな変化と言えば、免疫療法、そしてCDK4/6阻害剤の導入でしょう。
また抗HER2療法が、HER2の弱陽性の方にまで拡大されたことも大きいと思います。
また放射線治療は2Gyを25回から、寡分割照射と呼ばれる2.66Gyずつ16回、42.56Gy当てる方法に変わりつつあります。週5日を5週間続けるよりも、3週間と1日ですからずいぶん短縮になりました。去年までなら年をまたいで放射線治療をしていた方も今年はまたがないでもOKになっているかもしれません。
こうしたことをこの1年つらつらと書いてきて、読んでいただいた方もおられるでしょう。
ただ昨年暮れにも書きましたが、諸外国と異なり、ここ何十年も日本の乳がんによる死亡率は下がっていません。
乳がんに限りませんが、いったん全身転移を来してしまったがん細胞を薬で根絶する方法はまだ見つかっていません。ある程度の確率では根絶できることもありますが、基本あまり期待できない。だからこそ今でも手術が生き残っているのです。手術や、放射線治療は切ったところ、当てたところしか治せない。これを局所治療と言います。対してホルモン治療や抗がん剤治療は全身に向けて、見えているもの、見えていないものすべてのがん細胞を根絶する目的で行われるので全身治療と呼ばれます。
もし全身治療でがん細胞が”必ず”根絶できるなら、すでに局所治療はなくなっているはずなのです。
早期の乳がんの宣告を受けた患者さんに、手術は必要ですか?、と聞かれることがあります。
もちろんです。手術でしっかり治りますよ、と答えます。
聞かれた方が本当に聞きたかったのはそういうことではなく、手術しないでも治るか、という質問。
わかっています。
しかし手術で根治するように見つけるのが早期発見であり、手術はできませんと言われればそれは手術で根治できないということを意味します。全身治療で根治できるなら手術は不要です。早期でも、末期であっても、全身にがんが転移していても、全身治療は全身に”効く”のですから、もし全身治療で根治できる日が来れば、もちろん局所治療はなくなりますし、そもそも早期、末期というステージの概念もなくなります。つまりそのがんは克服されます。
典型的なのが血液のがんです。血液のがんは最初から全身にがん細胞が拡散しています。血が通わない組織はほぼないからです。ですので血液のがんにはほぼステージの概念がなく、局所治療が存在しません。常に全身治療しかないのです。その全身治療が効くか?効かないか?それが最も重要です。ただし正常な細胞まで全滅させる薬はだめです。がん細胞だけを、それも必ず、根絶できる、理想の全身治療です。
固形がんとも呼ばれるがん、乳がんもその一つですが、全身治療では原則根絶できない。あるいはその確率が低い。だから局所治療で直せる段階で発見することが求められており、それが早期発見と呼ばれるのです。固形がんでは早期発見こそが治癒につながる最も重要な要素になるのです。
免疫療法、CDK4/6療法(ベージニオ®や イブランス®など)は全身治療です。抗HER2療法(エンハーツ®など)ももちろん全身療法です。もちろんそれによって全身に転移したがん細胞が根絶できることもあります。けれども本当にそれが期待できるなら、本来乳腺の手術は必要ないはずです。
たとえば先に抗がん剤をして、もともとあった乳がんがほぼ消えてしまった。それを確認するために手術をする、それはありです。でもそれなら全摘は必要ないでしょう。リンパ節を調べる必要もなくなるはずです。見かけ上のがんが消えたように見えていても、根治できていない可能性があることをしているから、がんが残っていないかどうか調べているのでしょう。
全身治療では、乳がんはまだ治せない、治せるとは言えないのです。全身治療の進歩にばかり目を向けていても、いつまでたっても死亡率は減少に転じてくれません。昨年暮れにも書きましたとおり、諸外国では乳がんによる女性の死亡率はさがっているのに、日本では下がるどころか上昇が続いているのです。それは全身治療の進歩ばかりに目を向けている今の医療の在り方に問題があるとしか思えない。
いつかはそうなるかもしれません。全身治療で乳がんが根治できる。
けれども副作用の問題もあります。なによりコストの問題もある。
現在、歯科治療ではインプラントの技術が進歩し、一見見かけ上は自然の歯と区別がつかない、おまけにしっかり噛めてメンテナンスも自分の歯と変わらない、そんな治療ができるようになりました。歯を丸ごと入れ替えてしまうのですから、どんな虫歯でもある意味で治ります。
それでも虫歯にならずに一生自分の歯で噛んで食べられる方がいいと誰でも思うはずです。何よりすべての歯をインプラントにするなんて、いくらお金がかかるか大変です。ちいさな手術で腫瘍を切除して、抗がん剤は必要なく、ほぼ100%近く完治できる早期での発見の重要性を否定する先生はいないはずです。同じ治療にコストをかけるなら検診にかけたほうがよほど患者さんには幸せだと思います。
虫歯の予防には、日常にしっかりと意識して行う歯磨きが最も重要です。歯科医による定期的なチェックの重要性はその次になるでしょう。歯磨きなしでチェックしていても意味はない。
乳がんの検診も、乳腺は自分で触ることができる臓器です、日常にしっかりと意識して自己チェックすることが重要です。またそれが可能です。
マンモグラフィや、人間ドックも重要ですが、2年に1度、あるいは1年に1度でしょう。さらに忙しかったり、なにかと用事があれば間隔も空きがちです。私は検診を受診してくださった皆さんに、日常の自己チェックこそが一番重要であり、何年かに一度のマンモグラフィや超音波検査などの皆さんの意識している検診だけでは不十分ですよ、と説明しています。
今年こそ、それを皆さんにしっかり伝えていく年にしたいと考えています。
今年もよろしくお願い申し上げます。
2024.12.19
WHO(世界保健機構)はさまざまな国からデータを回収しており、それを公開しています。
もちろん英語なのでなかなか使いやすいとは言えませんが、それでも色々と使っていくうちにわかってきて、面白いことがわかることがあるのです。

このグラフ、字が小さくて見えにくいので、できればPCなどで拡大してみて欲しいのですが、
「その国の人口10万人あたり、何人の方が毎年乳がんで亡くなっているか」を年次推移で示したグラフです。ちなみに緑 イギリス、上から二番目の黄色 ドイツ、青 フランス、黄色 カナダ、赤 米国、そして一番下でぐんぐん上昇しているのが日本です。
このグラフ、情けない日本の現状がすぐにみて取れるのですが、イギリスのデータに注目してください。
1990年から一気に下降に転じています。そのつもりでみると、米国やカナダでもその傾向があります。
ところが同じヨーロッパなのにフランスやドイツではそうなっていません。上昇が続いているように見えます。いったいなぜこんなことになっているのでしょうか?
イギリスでがん治療を受ける人は、医療施設へのアクセスが悪いのでフランスまで行って治療を受けることがある、と聞いたことがあります。フランスは保険によって治療施設のレベルが異なるので、お金がないといい治療が受けられないと聞いたことがあります。そうした事情は世界中だいたい共通のことであり、こと命がかかったことであれば、お金持ちは国を渡ってでもいい治療を受けようとしますし、お金のない方はどの国でも苦労されていることでしょう。ただ今現代の情報社会、グローバル社会において、少なくとも手に入るホルモン剤や抗がん剤、免疫治療薬剤など、また手術や放射線治療などの治療法について、少なくとも先進国と言われている国の間で差があるとは思えないのです。国際学会に飛行機に乗って参加することは私のようなレベルの医師でもやっていますし、インターネットで発表があったその日に結果にアクセスすることもできます。今ではスマートフォンはアフリカの奥地でもつながります。
そもそも1990年ごろに乳がんに関係することで、そんなに重要な影響を与える、何があったというのでしょうか?それも米国、カナダ、イギリスに共通してあり、他のヨーロッパの国ではなかった、もちろん日本でもなかったこと、それはなんなのでしょう。
そこでAI(人工知能)に聞いてみることにしました。最初は遊びでやっていたのですが、大変面白い結果が得られたので、紹介してみようと思うのです。少なくとも医師の私からみていても、まんざら間違いを述べていないように思うからです。
WHOによる乳がんによる10万人あたりの死亡率の年次推移のデータを見ていると、同じヨーロッパでもフランスやドイツでは下がらずに漸増を続けているのに対し、イギリスでは1990年ごろから急激に減少に転じています。また米国やカナダでも同じく1990年ごろから急激に死亡率の低下が見られます。
残念ながら我が国では死亡率は全く減少に転じてはいません。
イギリス、米国、カナダにいったい何があった、そして他の国では何がなかったから、死亡率の推移に差が出たと考えられるでしょうか?
乳がんによる死亡率が国ごとに異なる推移を見せる理由には、複数の要因が絡み合っています。イギリス、米国、カナダで1990年代以降に死亡率が減少した背景には、以下のような要因があると考えられます。
イギリス、米国、カナダでは、1980年代後半から1990年代にかけて、乳がん検診(特にマンモグラフィ検診)が広く普及しました。早期に発見されることで治療の成功率が高まり、死亡率の低下に寄与しました。
イギリス: 1988年に全国的な乳がんスクリーニングプログラムが導入され、50~70歳の女性を対象にマンモグラフィ検診が定期的に行われるようになりました。
米国・カナダ: 1980年代からマンモグラフィの普及が進み、多くの女性が定期検診を受けるようになりました。
1990年代以降、乳がん治療法が大きく進歩しました。特に以下の治療法が広まり、死亡率の低下に貢献しました。
ホルモン療法: ホルモン受容体陽性乳がんに対するタモキシフェンの使用が拡大しました。
化学療法の改善: アントラサイクリン系やタキサン系の化学療法薬が広まりました。
放射線治療の最適化: 放射線治療技術の進歩により、副作用を抑えつつ効果的な治療が可能になりました。
米国、カナダ、イギリスでは、医療へのアクセスが比較的良好であり、乳がん治療や検診への参加率が高い傾向があります。また、健康教育が進み、自己検診や定期的な検診を受ける意識が高まりました。
これらの国では、乳がんを国民的課題と位置づけ、研究開発や予防プログラムに資金が集中投下されました。たとえば、米国ではNational Cancer Act(国家がん法)による資金投入が、がん研究と治療の進歩を加速させました。
フランスやドイツ、日本では、検診プログラムの普及が比較的遅れたことが一因と考えられます。また、検診率の向上に必要な啓発活動が十分でなかった可能性もあります。
新しい治療法の導入には、医療システムや承認手続きの違いが影響します。たとえば、日本では薬剤承認が他国より遅れる傾向がありました。
乳がんに関する意識の違いや、検診に対する抵抗感(羞恥心や痛みに対する不安など)が他国と異なる推移を示す要因として挙げられます。
乳がん対策に十分な予算が割り当てられない場合、検診や治療、研究の進展が遅れます。
【結論】イギリス、米国、カナダの死亡率低下は、検診の普及、治療の進歩、医療アクセスの向上、政策的支援が相互に作用した結果と考えられます。他の国々では、これらの要素が十分に整備されるまでに時間がかかったことが、死亡率推移の差を生んだ要因といえるでしょう。
なるほど。検診プログラムの普及に差があることが納得できます。ただ治療法の導入について、先進諸国間でそれほど差があるとは思えません。イギリスの医療アクセスは非常に悪いことが有名です。ドイツではそれはありません。
治療法の導入の遅れが主原因であるならば、ピークこそずれても、他の国でもいずれは減少に転じているはずです。
ご指摘ありがとうございます。イギリスの医療アクセスに関する問題はたしかに議論の的になっています。具体的には、イギリスのNHS(National Health Service)は普遍的医療を提供していますが、待機時間の長さや医療リソースの不足が課題として挙げられることが多いです。一方で、ドイツは医療アクセスが比較的良好であり、社会保険制度に基づいて迅速かつ広範な医療サービスを受けられる環境が整っています。この事実を踏まえた上で、イギリスの乳がん死亡率が1990年代以降に急激に低下した理由について、医療アクセスの質以外の要因を再評価する必要があります。
イギリスにおける死亡率低下の背景
イギリスでは、医療アクセスそのものに課題がある中でも、以下の要因が乳がん死亡率の低下に寄与したと考えられます:
イギリスでは、1988年に全国規模の乳がん検診プログラムが始まりました。このプログラムは、ターゲットを明確に定め(50~70歳の女性)、マンモグラフィ検診の実施が組織的かつ継続的に行われました。これにより、早期発見と早期治療が促進され、死亡率の低下につながりました。
NHSの特徴として、全国的に統一された治療ガイドラインが早期に整備されていたことがあります。これにより、地域間での治療の質のばらつきを抑え、標準的な治療が多くの患者に行き渡る環境が整いました。
1990年代初頭から、イギリスではタモキシフェンなどのホルモン療法や新しい化学療法が広く利用可能となり、治療効果が高まりました。これらの治療法は、死亡率の低下に大きく貢献したとされています。
NHSを通じた健康教育や啓発活動が行われた結果、乳がんに対する意識が高まりました。たとえば、自己検診の普及や検診受診率の向上が観察されています。
ドイツの状況との対比
ドイツでは医療アクセスが良好であるにもかかわらず、乳がん死亡率がイギリスほど顕著に低下しなかった背景には、以下のような要因が考えられます:
ドイツで全国的な乳がんスクリーニングプログラムが正式に導入されたのは2000年代に入ってからであり、イギリスよりも10年以上遅れました。この遅れが、乳がんの早期発見と治療への影響を及ぼした可能性があります。
ドイツの医療システムは連邦制に基づいており、各地域で医療サービスが分散して提供されます。このため、統一された治療ガイドラインやスクリーニングプログラムの普及に時間がかかった可能性があります。
ドイツでは乳がん検診の重要性が十分に啓発されていない地域があった可能性があります。その結果、検診受診率が期待値に達しなかったことが影響したと考えられます。
【結論】 医療アクセスの質だけでなく、スクリーニングプログラムの導入時期や治療法の普及状況、健康意識を高める政策の成否が、乳がん死亡率の推移に影響を与えたと考えられます。イギリスの死亡率低下は、NHSによる統一的なスクリーニングと治療ガイドラインの効果が大きく寄与しており、ドイツの良好な医療アクセスが死亡率低下に直結しなかった背景には、制度運用の違いが関係していると言えるでしょう。
フランスでもスクリーニング(乳がん検診)プログラムの開始は遅いのですか?
フランスでも乳がんスクリーニングプログラムの全国的な導入は、イギリスや北米に比べて遅れました。フランスでは2004年に全国規模での組織的な乳がんスクリーニングプログラムが導入されています。この点で、イギリス(1988年)や米国(1980年代中頃から普及)、カナダ(1988年頃)に比べて15年以上の遅れがありました。
(この後に各国のデータを表で比較してくれました。これを示します。)
| 要素/ 国 | イギリス | 米国 | カナダ |
|---|---|---|---|
| スクリーニング開始時期 | 1988年(全国規模) | 1980年代中頃(普及開始) | 1988年(全国的な普及開始) |
| 対象年齢 | 50~70歳(2001年以降は47~73歳) | 40~74歳 | 50~74歳 |
| 検診受診率 | 約70~80% | 約70% (2010年代中頃) | 約70% |
| 健康啓発活動 | 全国的に強力(NHS主導) | 全国的に強力(特にピンクリボン運動) | 全国的に啓発(ピンクリボン運動など) |
| 医療システムの統一性 | 全国統一(NHSによる一元管理) | 民間保険主体+公的保険(連邦政府主導) | 公的保険主導(全国統一) |
| 死亡率低下のタイミング | 1990年代から急激に低下 | 1990年代から急激に低下 | 1990年代から急激に低下 |
| 主な課題 | 健診未受診者へのアプローチ | 保険による格差や医療費の問題 | 一部地域で受診率の低さが残る |

| 要素/ 国 | フランス | ドイツ | 日本 |
|---|---|---|---|
| スクリーニング開始時期 | 2004年(全国規模) | 2009年(全国規模) | 2004年(市町村単位で本格化) |
| 対象年齢 | 50~74歳 | 50~69歳 | 40~74歳 |
| 検診受診率 | 約50% | 約50~60% | 約45%(2020年) |
| 健康啓発活動 | 部分的・地域的 | 部分的・地域的 | 一部地域で進行中 |
| 医療システムの統一性 | 地域ごとに分散 | 連邦制に基づく分散 | 公的保険主体だが地域差あり |
| 死亡率低下のタイミング | 緩やか(遅れ気味) | 緩やか(遅れ気味) | 減少に転じていない |
| 主な課題 | 検診受診率の低さ | スクリーニング導入の遅れ、地域差 | 検診の普及と啓発活動の遅れ |
【結論】この表と各国の状況を比較すると、乳がん死亡率の低下にはスクリーニングの早期導入と高い受診率、啓発活動の質、医療システムの統一性が重要であることが明らかです。特に日本やフランスのようにスクリーニング導入が遅れたり、受診率が低かったりする国々では、さらなる政策的・啓発的な努力が必要とされます。
イギリスの成功事例は、乳がん死亡率低下においてスクリーニングの早期導入、受診率の高さ、統一的な医療管理が重要であることを示しています。これに対し、他国ではスクリーニングの導入遅れや啓発活動の不足が、死亡率低下に影響を及ぼした可能性が明らかになります。この表が各国の取り組みの違いを明確に示し、政策改善の参考になることを願います。
最近ではインターネットの発達によって、医学に限らず常に最新の情報が簡単に入手できるようになりました。まして先進諸国間において、がんの治療法や、薬剤について遅れがあることは考えられません。各家庭ごとにおいて経済状態による差はあるでしょうが、先進国同士で平均してしまえばさほどに差はないでしょう。ということは乳がんによる死亡率がすでに減少に転じている国がある一方で、死亡率の低下が認められない国がある理由は、治療のレベルではなく、検診の普及と啓蒙活動の活発さに求めることができるということですね。
おっしゃる通り、現在のグローバル化した情報社会では、治療法や薬剤における遅れが先進国間で顕著な違いを生むことは稀です。特に乳がん治療の分野では、エビデンスに基づいたガイドラインが国際的に共有され、主要な先進国では同じような治療が提供されています。
そのため、乳がん死亡率の低下が認められない理由は、以下のような検診の普及と啓蒙活動の質の差に起因すると考えるのが合理的です。
受診率の違い
乳がん死亡率低下のカギは、乳がんを早期に発見することです。マンモグラフィ検診が広く普及し、高い受診率が達成されている国では、死亡率の顕著な低下が見られます。一方で、受診率が低い国や地域では、早期発見の機会が限られ、進行がんの割合が高くなり、死亡率低下が遅れる傾向があります。
検診プログラムの導入時期と統一性
全国的かつ組織的な検診プログラムが早期に導入された国(例:イギリス、米国、カナダ)は、死亡率低下が早くから見られます。一方で、遅れて導入された国(例:フランス、ドイツ、日本)では、その恩恵が現れるのが遅れた可能性があります。
健康意識の向上
検診を受けるかどうかは個人の健康意識に依存します。健康教育や乳がんに関する啓発活動が効果的に行われた国(例:米国、カナダ、イギリス)では、検診受診率が高まり、早期発見につながりました。
文化的・社会的障壁の克服
日本やフランスでは、乳がん検診に対する羞恥心や不安感などの文化的要因が受診率向上の妨げになった可能性があります。啓発活動の成功には、こうした心理的障壁を克服する取り組みが必要です。
政策的な優先順位
乳がん検診や治療に十分なリソースが割り当てられた国(例:イギリス、カナダ)では、その成果が顕著です。これに対し、乳がん対策が医療政策の中で優先順位が低かった国では、普及の遅れが見られる可能性があります。
医療制度の統一性
医療制度が統一的でない国(例:フランス、ドイツ、日本)では、地域間のばらつきがスクリーニングや治療の質に影響し、死亡率低下に遅れが生じることがあります。
【結論】乳がん死亡率の低下が見られない理由は、主に以下の2つに集約されます:
スクリーニング検診の普及と受診率の低さ
啓蒙活動の活発さや健康意識の格差
特に、検診プログラムが早期導入され、効果的な啓蒙活動が行われた国で死亡率低下が顕著であることから、これらの要因が鍵となっているのは明らかです。今後の課題として、受診率向上のための啓発活動強化や、検診に対する心理的・文化的障壁を取り除く取り組みが重要といえるでしょう。
日本では医療制度は統一されていますけれどね。そういうところなど、いくつか?なところがありますが、やはり乳がん死亡率の低下には、スクリーニングを普及させ、きちんと受診させること、そしてそれをしっかり啓蒙し、健康意識を高めることが必須であることは間違いないようです。そして驚きなのはそれが本当に正しいなら、それによってここまで死亡率の推移に差が出てしまうということではないでしょうか。
もしAIが出した結論のように、検診の開始と普及に原因があるのなら、わが国でも30年の遅れがあるのですから1990+30=2020年ごろから死亡率が下がっていないといけない。ただ受診率の差(70%と50%)が埋められていないので、そうなっていないのかもしれません。
検診の受診率の差は、国民の乳がんという疾患に関する関心の高さの違いにも起因するところがあります。70%もの人がスクリーニングでMMG検診を受けておられる国では自己チェックも常識として行われている可能性が高いと思われます。わが国では…どうですか?皆さん自己チェックをしていますか?
AIに「この表が各国の取り組みの違いを明確に示し、政策改善の参考になることを願います」などと指摘されてしまうのは少し情けない気がしますね。
2024.10.28
皆さんは生活習慣病の定義をご存知ですか?
これについては厚生労働省が定義しています。ぜひ参照してみてください。
ここではこのように定義されています。
「生活習慣病とは、食事や運動、休養、喫煙、飲酒などの生活習慣が深く関与し、それらが発症の要因となる疾患の総称です。日本人の死因の上位を占める、がんや心臓病、脳卒中は、生活習慣病に含まれます。」
ここにがんが含まれていることに驚かれる方は多いでしょう。
生活習慣病とは、習慣のような病気、という意味ではなく、ある生活の習慣によって引き起こされる疾患の総称です。つまり悪い生活習慣を持っていればその疾患になりやすい。逆にその習慣を改善すればその疾患にかかりにくくなり、またかかっても回復に向かう可能性があるということになります。
生活習慣によって引き起こされる疾患とは・・・・高血圧と塩分摂取、糖尿病と食事のカロリー、骨粗鬆症と運動習慣などは誰も想像できるしご存知でしょう。
がんが生活習慣病? そう思われる方に、肺がんの扁平上皮癌と呼ばれるものは喫煙習慣と強い関係があります。咽頭癌、喉頭癌も喫煙と関連性が高い。膀胱癌もそうです。大腸癌は食物線維の少ない食生活と関係が深いとされます。肝臓癌は肝硬変や脂肪肝と強い関係がありますが、脂肪肝、肝硬変とアルコール摂取は密接な関係があります。
そしてこれらのがんはこうした生活習慣を改善すれば罹患する確率を大きく下げることができることもまた明らかです。
このHPにはこうも書かれています。
「成人病の発症には生活習慣が深く関与していることが明らかになっており、これを改善することにより疾病の発症・進行が予防できるという認識を国民に醸成し、行動に結びつけていくためには、新たに、生活習慣に着目した疾病概念を導入し、特に一次予防対策を強力に推進していくことが肝要である。」
「成人病」との関係については、「成人病」は加齢に着目した疾患群であり、生活習慣に着目した「生活習慣病」とは概念的には異なるものである。」
「今後、生活習慣に着目した疾病概念の導入にあたっては、「生活習慣病(life-style related diseases)」という呼称を用い、「食習慣、運動習慣、休養、喫煙、飲酒等の生活習慣が、その発症・進行に関与する疾患群」と定義することが適切であると考えられる。」
あえて引用順序を変更しましたが、以前成人病と呼ばれていた疾患群はむしろ加齢による発症を想定していた。しかし加齢そのものは誰も防ぐことはできず、予防もできない。
しかし生活習慣は改善することができる。それを変えていくことでその疾患そのものも予防できるなら、まずそのことを皆さんが認識し、努力するべきではないか。そこで生活習慣病と呼び直すことを提案した、と読むことができます。
乳がんは生活習慣病? え、生活習慣を改善すれば乳がんを防ぐことができるの?



ここまで読んでこられて、今まで私のコラムに親しんでこられた方は、え、嘘でしょ、と思ったと思います。
逆に初めて読まれる方はそうか、「食習慣、運動習慣、休養、喫煙、飲酒等の生活習慣」がやはり関与しているのだ、と感じたことでしょう。生活習慣のうち 特に「食習慣」が乳がんを引き起こす、だから乳がんは生活習慣病と言っているのではないか、と思われたのではないでしょうか。確かに食習慣は肥満と関係します。肥満の乳がんについては関係性が明らかになっています。しかしこれは風が吹けば桶屋が儲かる的に間接的です。
乳がんは食習慣によって引き起こされる、私はこれについてはこのブログの中で何度も否定してきているのです。
なぜ乳がんは増えているのか ついに学問的に説明できてしまった?
乳がんはなぜ増えているか・・・さらに
これらのコラムでこれについて詳しく述べています。これも参照してください。
ご存知の通り、近年の乳がん罹患率の増加は皆さんもご存知の通りです。実際に人口当たりの乳がんの罹患率は20年ごとに倍になっています。つまり20人に一人だったものが、一と世代変われば10人に一人、そしてその孫の代では5人に一人になるということです。とんでもない増加です。
ある疾患が、ある生活習慣と密接に繋がっている、乳がんが生活習慣と密接に繋がっているのなら、当然納得のできる生活習慣の急激な変化があるはずです。食生活が関係しているのであれば、この半世紀に世代ごとに大きく食生活が変化していなければおかしいことになります。
つまり祖母の時代、母の時代、娘の時代で全く食生活が変わっている。そうでなければ説明できません。親が喫煙していたけれど、子供からは全く吸わない。親は肥満だけれど、子供は全く痩せている、それくらいの変化がないと説明できません。それくらい乳がん罹患率の増加は急激なのです。
そうです、先のコラムを読んでいただいた方は知っておられるはずです。
乳がんを増やしている生活習慣の変化、それは少子化です。子供を産まない、授乳しない、その生活習慣が乳がんの罹患と密接に繋がっているのです。少子化はそれが説明できるくらい、この半世紀に急激に進んだのです。
京都大学の研究発表はそれを遺伝子異常の蓄積によって説明しました。
また乳がんは乳腺の密度と正比例します。乳腺は授乳をすると痩せる、つまり密度が下がります。わかりやすく言えば”垂れて”きます。密度が下がれば乳がんが発生する母地が減る。そのことによって乳がんの発生頻度は下がります。世界的にみても子供をたくさん儲ける国では乳がんの罹患率は低い。しかし少子化が始まると上昇します。そして少子化がある程度で安定すれば罹患率も高止まりして安定します。少子化が起こり、安定し、また多産に戻った国は歴史上例がないのでそうなれば罹患率が下がるのかはわかっていません。
子供を産んで育てる、それが生活習慣であるならば乳がんは生活習慣病だ、と言えます。
ただその場合、厚生労働省の言う、「改善することにより疾病の発症・進行が予防できるという認識を国民に醸成し、行動に結びつけていく」ことにつなげることは難しいでしょう。
しかし今からでも、そしてどんな年齢であっても、乳がんに関して、改善できる生活習慣があります。



「生活習慣は、小児期にその基本が身につけられるといわれており、このような疾病概念の導入により、家庭教育や学校保健教育などを通じて、小児期からの生涯を通じた健康教育が推進されることが期待できる。」先に触れた厚生労働省のHPにはこの記載があります。
乳がんは自分で健診できるほぼ唯一のがんである。
このことは皆さんもよくご存知だと思います。健診できる、それはただ見つけられる、という意味ではありません。がんの健診ですから、早期発見できる、つまり治る段階で自分で見つけることができる、と言う意味になります。
皆さんは原則毎日入浴されるでしょう。体を洗われるでしょう。下着を外す、つけるでしょう。毎日ご自身の乳腺に触る機会がある。それが日常であり、習慣のはずです。
ではその際に、乳腺の自己チェックをしていますか?
していないのではないでしょうか?
していない方に改めてお聞きします。
貴方のお母さんは貴方が20歳になられた際に、あるいは生理が始まった際に、あるいはいつでも構いません、「これからは乳がんになってもおかしくない年齢になったのだから、乳がんの自己チェックを始めなさい。そしてそれを習慣にしなさい」、と言われましたか?
言われたことがないのではないでしょうか?
朝起きたら顔を洗う、歯磨きをする、お風呂に入ったら髪を洗う、こうした日常の習慣は、主には母親が娘に教えている、それこそ習慣づけているのではないでしょうか。逆に母親教えなければ子供がなかなか自分で思いついてこうした行動を始めることはしません。まして習慣にはなりません。
皆さんが乳腺の自己チェックを習慣としておられない、それは皆さんの母親がそれを習慣としていなかったから。だから皆さんに教えようとされなかった。だから皆さんはそれが習慣になっていない。
その証拠に娘さんがおられる方にお尋ねします。
娘さんには乳腺の自己チェックを習慣にしてほしいですよね。
それでは娘が何歳になったら乳腺の自己チェックをするよう指導するつもりでしたか? というよりそれを考えたことがありますか? 考えたことがない、それは皆さんが親から習っていないから、なのです。
娘には検診をうけるように「言います」、とは皆さんよく言われます。
私が言っているのは日常の”習慣”についてです。厚生労働省のHPでかかれているように、生活習慣は、小児期にその基本が身につけられるのです。つまり親、ここでは母親が子供に教えておかなければ身につかない、と指摘しているのです。別の言い方をすれば、小児期に、親がしているのを見て、子供もその習慣を身につけます。そしてそのことによって、自分の娘からその娘にその習慣が引き継がれていくことになる。歯磨きを例に出さずとも言うだけでは習慣づけはまず無理です。
やってみせ、言って聞かせて、させてみせ、褒めてやらねば 子供の習慣にはならないのです。
皆さんがこれを読み、覚悟を決めてまず自分が習慣にする。そして娘を習慣にする。
そうしなければ娘も、その娘、孫には教えてくれません。
生活習慣はよいものもわるいものもその家系に引き継がれるのです。だから気づかれた皆さんが変えないといけない。それは大変だと思います。皆さん自身が一番大変です。自分は習っていないのに、子供に教えるのですから。それでもそれが皆さんの子孫の未来を変えます。
生活習慣によって改善が見込める病気、乳がんは生活習慣病なのですから。
2024.07.17
「私はきちんと2年に1回 マンモグラフィ検診を受けているから大丈夫」
以前にも触れましたが、米国予防サービス特別委員会 (USPSTF) による乳がんスクリーニングガイドラインでは、すべての女性が40歳から隔年で乳がんの検査を受けることを推奨しています。これはしかしBグレードの推奨です。Aではありません。隔年、あるいは毎年でもマンモグラフィによる乳がん検診を受ければ、乳がん死は抑制されるという確実な証拠があります。これは間違いない。ならばなぜBなのでしょうか。
その勧告は、科学的証拠に基づいて評価され、勧告の強度はAからDまでの等級で示されます。A等級は高い推奨度を示し、D等級は効果がないか、または害があるという証拠があることを示します。
最新のガイドラインでは、開始年齢が引き下げられ、40歳から隔年で乳がんの検査を受けることを推奨していますが、これはBグレードの推奨とされ、純利益が中程度である、または中程度の効果があるという高い確実性があることを意味しています。なぜAではないのでしょうか。
もし本当に”きちんと2年に1回 マンモグラフィ検診を受けているから大丈夫”であるのなら、それを1年に1回、そして半年に1回、3か月に1回としていけば、ほぼ100%大丈夫、でなければなりません。
しかし少なくとも1年に1回で北斗さんや、小林麻央さんの例があるように100%大丈夫ではありません。早期発見できないこともある。では半年、3か月に1回ではどうでしょうか?
これも前述しましたが、米国予防サービス特別委員会 (USPSTF) による乳がんスクリーニングガイドラインはMonticcioloをはじめとする研究者らによる、がん介入・監視モデリングネットワーク(CISNET)の2023年乳がんスクリーニング結果に基づいて定められました。研究者らは乳がん検診の利点とリスクを以下の4つの異なるシナリオで比較しました。
結論として、Monticcioloは、40歳から79歳の女性を対象にデジタルマンモグラフィまたはトモシンセシスによる年1回のスクリーニング(つまりシナリオ4)により死亡率が41.7%減少することを発見しました。一方、シナリオ1では25.4%減少し、シナリオ2では30.0%減少しました。
つまり2年に1回を、1年に1回にしても乳がんで死亡する確率を10%下げるだけだったのです。
私の医療圏では140名の方が亡くなっていると言いました。2年に1回の検診を1年に1回の検診に倍に増やしても、140名が120名になるだけなのです。それが小さいとは言いません。ただ医療コストは単純に倍になるので、それに見合わないとは言えると思います。
ましてやこれでは「私はきちんと2年に1回 マンモグラフィ検診を受けているから大丈夫」とは言えないのではないでしょうか。推奨グレードAとはとても言えないでしょう。

例えば毎年歯科受診をしている方は、受診していない方よりも齲歯は少ない。
学校以外に塾に通う子は通っていない子より成績がいい傾向がある。
ただそれは歯科医が何かしたからよりも、そういう人の方が、日常での意識が高く、しっかり気を付けて歯磨きをするからではないのでしょうか?年1回の歯科医の処置よりもその方が大きいのではないか。
塾も、週に1-2時間受けている講義で何を習っているかよりも、そういう意識がある子の方が普段から勉強する傾向が高いから成績が良くなるのではないでしょうか。
隔年のマンモグラフィ検診で、乳がんを全例確実に早期で発見できるから乳がん死の抑制効果が出ているのではない。検診を受けておられる方は、普段から乳腺に気を付けて自己検診をしており、気になったらすぐに施設を受診する心構えができているから、乳がん死が抑制できているのではないか。
ちなみに検診を定期的に受けておられる方が、それでも検診ではなく、ご自分で腫瘤に気づいて乳がんを発見してしまう場合、これを中間期乳がんと言います。
Orsiniらの研究によれば、定期的に検診を受けている方で、検診と検診との中間期に自覚症状で発見される乳がん症例は全発見症例の28.9%にのぼり、その腫瘍の平均サイズは18mmでした。
Orsini L, Czene K, Humphreys K: Random effects models of tumour growth for investigating interval breast cancer. Statistics in Medicine 2024.
逆に定期検診を受けないから乳がん死に至るのではなく、定期検診を受けない方は、乳腺に関心がないから進行するまで乳がんを放置していて死に至るのではないか。
私が経験した過去3年以内に検診歴のない自己発見乳がん症例1541例における腫瘍サイズは触診では24.0mm、病理切片上では23.4mmでした。同じ自分で触って乳がんを発見したとしても、検診を定期的に受けられている方ではサイズを小さく見つける傾向があります。検診を受けられない方は進行して見つかる、それは常識ともいえるがそれは検診が直接的に影響しているだけではないのかもしれません。
早期発見にこだわらないとすれば、もともと乳がんは検診を受けなくても自己チェックで発見できます。だとすれば隔年施行されるだけの乳がん検診の精度をあげることよりも、乳がん検診の受診率をあげることの方が乳がん死の抑制効果はよほど大きい可能性が高いといえます。さらにそれによって自己検診をさせる動機付けを行い、日常の乳がんに対する意識を高めることで乳がん死を抑制することに貢献する効果も無視できないのではないでしょうか。
われわれ検診クリニックは、来られた患者さんの乳がんを早期発見することはもちろん必須です。
でもおなじくらいの努力が、受診される方の動機づけと、その方の日常の意識改革、自己検診の教育に向けられていなければならないのではないか、そう思います。
2024.07.17
最近 投稿が滞っていました。少しつれつれ雑談をしてみようと思います。
今年も日本乳がん学会総会が仙台で開催されました。
3日間の日程ですが、雨にたたられっぱなしで学会会場にこもっているしかない、という状況は、勉強熱心な学会会員の皆様には何ともないかもしれませんが、せっかく仙台まで来たのだからと思っている私のような人間には少し残念なお天気になりました。学会会場のそばに伊達政宗の銅像がある青葉城があったりするのですが、散歩をして上がるのにも雨は降る、蒸す、足はべたべたする、メガネは濡れる曇る、でさんざんです。
日程の間を縫って、レンタカーを借りて松島まで行ってみることにしました。
夕方の風景を期待してワイパーを振りながら松島につきましたが、しっかり雨。ガスっていて遠景は期待できません。それでもと思い、遊覧船乗り場についてみたら16時が最終とのこと、着いたのは16時半でしたからあきらめざるを得ませんでした。調べてから行けよ、声が聞こえます。夏は日が長いので時間間隔がくるっていたようです。運航しているかなと。まあ考えてみれば当たり前の時間ですね。
仕方なく、車でうろうろして少しでも長めのいいところを探しました。

日本三景の一つですが、こういう細かな島が点在している風景は瀬戸内の風景を見慣れている私には普通のことです。松島を松島たらしめているものは、やはり自生している?、もしかしたら植えたのかもしれませんが、島を植えつくすように茂っている立派な松の森なのだな、とわかりました。
日本画を好む人たちにはたまらない風景なのだろうと思います。
雨ですが、日本画どころか水墨画ならそれもまたよしなのでしょうか。
思い出されるのは東北の大震災です。津波はここまで来ていたはずですが、松が損傷を受けたようには見えませんでした。複雑に入り組んだ島や、それこそ生い茂る木々が防波堤の役割を果たしたらしく、大きな被害にはならなかった、と聞きました。古刹はもともとそうした土地を選び、立てられているからこそ古刹なのであって、そういう何百年も経たような古い建物がたくさん残っているような土地はもともと災害にも強いのだろうな、と思いました。
さてそろそろ乳がんの話
基本的に我が国の医療は皆保険制度によって成り立っています。しかし検診は原則自費です。最近では企業や自治体が補助をしてくださって、無料で受けられる検診もありますが、その意味からは皆さんは決して安くない金額を払って検診を受けられているわけです。
その意味からは来院される方の“ニーズ”に私は答えなければなりません。とはいえ来院される方のニーズは人それぞれであり、また誤解されている方もおられます。ただ我々は乳腺クリニックです、比較的ニーズは絞られます。
乳腺クリニックを検診目的で受診される方の究極のニーズは自らの乳がん死を無くすこと、です。
検診は何回受けても、どれくらいの頻度で受けられたとしても、乳がんにならないようにはできません。執筆時2024年に開催されている日本乳癌学会総会では現在年間約9万人の日本人女性が新たに乳がんと診断され、うち約1万4,000人が乳がんで亡くなっていると提示されました。約15%が亡くなっている計算になります。
私の施設の医療圏は100万人なので、私以外の先生も含めて、日本の人口の1億人のうちの100万人、100分の1を担当しています。日本で年間9万人が乳がんになられるのなら私の地域では900人が乳がんに罹患されている計算になります。そしてその15%である140人の乳がんで亡くなってしまう運命を変えることが役割になります。
しかし私は乳がんを治療する立場にない。治療はできません。検診を生業にしています。
誤解を恐れずに言いますが、その患者さんの乳がん死を無くす、という大きな目標においては、基幹病院などの治療施設よりもわれわれの方が役割は大きいと思っています。
乳がんの診断がつき、治療施設を受診した時には実はその乳がんが死に至らず、治癒するかどうかもう確率的に決まっています。治療施設はガイドラインに決められた内容を決められた手順通りに行っています。したがって治療施設が最大限の努力をしているのは、標準治療に劣ることのないようにはすることであり、それが当然ではありますが、それによって治癒する確率は決まっています。保険診療の範囲は限定しているのでなおさらです。
もしかすると現在行われている臨床試験の中には将来標準治療になるような、現状を変えてしまうような治療法や薬剤があるかもしれません。しかしそれは誰にもわかりません。もしかすると標準治療よりも劣るかもしれない。保険適応でもありません。
その方を乳がんで亡くなる運命から救う、それには治癒可能な早期で発見するしかないのです。幸い現状でも浸潤性乳がんのステージIの5年生存率は99%に達しています。我々の地域の年間900人乳がん患者さんの全員が早期で発見される、それが達成できれば事実上ほぼ乳がん死は亡くなります。そしてそれができるのは、私のような最前線の検診施設なのです。
私たちは乳がんで亡くなる方を0にすることを目指して、一人でも多く早期発見し、治癒する段階で見つける努力を継続することが使命になります。具体的には目指すものは二つ、乳がん検診の受診率を100%とする。乳がん検診の早期発見の精度を100%とする。この二つでしょう。そしておそらく前者の乳がん検診の受診率をあげる、これがもっとも効果が大きい。
しかしそれが一番難しいことでもあります。
2022.02.28
乳腺の現場に携わっていると、医師では当たり前の事柄が、患者さんの立場だとわかりにくいのか誤解されてしまっていることをよく経験します。このシリーズではそういった事柄を上げていきながら、どこが間違っているのか、解説していきたいと思います。
今回は、もし乳がんの術後に反対側に乳がんが見つかったら再発ですか?という誤解です。
まず ”再発”という言葉の定義を見てみましょう。
国立がんセンターが患者さん向けに出しているパンフレットを参照してみます。https://ganjoho.jp/data/public/qa_links/hikkei/saihatsu/files/Saihatsu_2.pdf
「再発」とは、治療がうまくいったように見えても、手術で 取りきれていなかった目に見えない小さながんが残っていて 再び現れたり、薬物療法(抗がん剤治療)や放射線治療で いったん縮小したがんが再び大きくなったり、別の場所に同じがんが出現することをいいます。治療した場所の近くで再発を指摘されるだけでなく、別の場所で「転移」としてがんが 見つかることも含めて再発といいます。
難しいですね。この文章にはさらに ”転移”といった言葉が入っています。「転移」としてがんが見つかることも含めて再発と言います。つまり 転移は再発に含まれる のです。もともとのがんの近くにあるのが再発であり、遠くつまり別の臓器に出てくるのが転移の形をとった再発ということになります。
この定義によれば、「乳がんの術後に反対側に乳がんが見つかったら」それは再発だと言えてしまいます。もともとのがんの近くに出てきていますからね。文章に当てはめてみましょう。
右側の乳がんの治療がうまくいったように見えても、手術でとり切れていなかった目に見えない小さいがんが残っていて左側に再び現れた。
ほら、反対側の乳腺にできたがんはこれだと再発に当てはまります。再発になってしまいます。
しかしこうした反対側にあらわれた乳がんのほとんどは原則として再発ではないのです。
もし乳がんの術後に反対側に乳がんが見つかったら再発ですか? 答えはNoです。
この定義だけ読んでいると、わかりませんよね。
この問題はそれほど単純ではない。原則としてはNo。
この問題に回答するには実は最低でも3つの要素を考える必要があるのです。
もし乳がんの術後に反対側に乳がんが見つかったら再発ですか?
この問題に回答するために考えなければならない3つの要素
1 その反対側の新しいがんは、もともとのがんと病理学的に”同じ”ですか?
(おそらく”病理学的に”は将来的に、”遺伝子的に異常をきたしている部位が” に代わるでしょう。そうなればもはや残りの二つは不要です。)
2 その新しいがんは、もともとのがんとどれくらいの時間的な間隔があいて見つかりましたか?1年?3年?5年?10年?それ以上?
3 最初のがんは、リンパ節転移や、皮膚浸潤など、進行がんであることを示していましたか?それとも全く転移のないがんでしたか?

再発の定義について書かれたこの文章の肝心なところは別にあります。
「小さながんが残っていて」「再び現れる」
この部分がそれです。つまり 再発は、もともとのがんと”同じもの”である必要がある のです。
ここで注意してほしいのは、がん細胞も正常な細胞も、どちらももともとは自分の細胞、受精卵1個から分裂してできたものです。だからもともとは同じものです。したがってこの場合は遺伝子的にみて、変異している位置が違うもの、同じものという意味になります。遺伝子は同じものでも、活性化している部位が違えば、目や鼻、手足など違う部位に分化していくように、がんもまた違う性質を持ちます。
たとえば もともとの、右側の乳がんの治療でホルモン剤を使われていたとしましょう。ホルモン剤が効果が期待できる乳がんだったのです。その乳がんの術後に、反対の左側の乳腺にがんが見つかった。ところがその新しく見つかった乳がんはホルモン剤は全く効かない種類のものでした。つまりもともとの乳がんとは性質の異なる乳がんでした。この場合は まず再発ではありません。「残っていて、現れた」のはなく、「別のものが現れた可能性が限りなく高い」からです。
言葉を換えれば、最初の右側のがんの時にはこの左側のがんはなかったのです。新しく現れた。これは再発ではありません。「残っていて」「現れた」のではないからです。
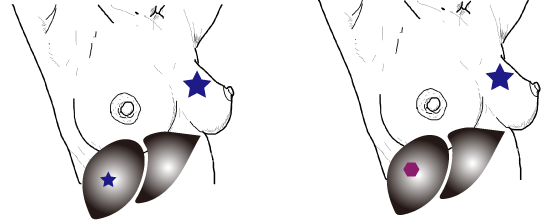
再発であれば、もともとのがんと、病理学的にも遺伝子的にも同じである必要がある。最低でも似ているはずである。逆にまったく異なっている場合は、発見した時期が近くても、体における位置が近い場所であっても、別の新たながんであると考えられる。
だから乳癌が肝臓に転移しているのならば、肝臓がんの薬は効果がなく、乳がんの薬が効果がある。
逆に、最初の乳がんの治療後に、肺に腫瘍が見つかった。それは再発でしょうか、それとも新しくできたがんでしょうか。
それはその肺の腫瘍の一部でも取って調べればわかります。もしホルモン剤が効果があれば、それは再発であり転移です。乳がんと同じものだからです。「小さながんが」肺に「残っていて」「再び現れ」たものと考えられるからです。でももしホルモン剤が効かなければ、病理の先生から見て、乳腺の細胞とは似ても似つかない、むしろ正常な肺の細胞に似ているものであったなら、それは最初の乳がんとは違うもの、つまり新たに肺に表れた肺がんだ、ということになるのです。
--*--
その理屈からいえば、たとえば右側の乳がんの温存術後、同じ右側の乳腺に、似たようながん、つまりホルモン剤もよく効きます、核の異型度、HER2レセプターの有無、全部同じでした、そういうがんが見つかった、そうなるとこれはほとんどの場合は再発です。「小さながんが残っていて」「現れた」可能性が高い。
でもそれが30年後だったらどうでしょうか?
いくら似ていたとしても、がんが「残ってい」たのであれば、30年もおとなしくしていて、急にこの数か月で大きくなった?ちょっと考えにくいですよね。この場合は新しくできたものを考えます。つまり再発ではないと考えるのです。実際には5年以上経過して新たに乳がんを同じ側に認めた場合は原則として新たながんを考えるとされます。
ただ乳がんはここが少し難しいところがあります。ホルモン剤の存在です。
ホルモン剤はがん細胞が増殖しないようにする働きがあります。ホルモン剤をたとえば10年間飲んでおられた方がホルモン剤をやめました。その後2-3年したら、最初の乳がんと同じ側の乳腺に、同じようながんが見つかりました。これは10年以上経過していても、再発である可能性がある、つまり「小さながんが残っていて」、ホルモン剤で長期間おとなしくしていたものが、やめることによって「現れた」可能性があるのです。
難しくなってきましたね。
いったんまとめます。病理学的な検査や、遺伝子異常をきたしている部位などにおいて、異なるがんである、と証明されてしまえば、たとえ同じ側の乳腺に発生したがんであっても、部位や、発生したタイミングにかかわらず再発ではない、と言えます。その意味からはこれが証明できれば絶対です。
ただ現状では遺伝子的な検査は高額かつ、自費で簡単には施行できません。そして再発ではなく新しいがんができていたとしても、いろいろな意味でよく似たがんが新たに発生することもまれではない。そうなると、特にホルモン剤を飲んでおられた方ではたとえ10年以上経過していたとしても再発ではないことが証明できません。

それでも、反対側にできた乳がんは原則再発ではない、といえます。
その理由は、そのがんがやってくる”経路”にあるのです。
2022.02.14
「お作法」
先日の続きです。今回は医師として、の立場から意見を述べてみたいと思います。
筆者と同じく、私も外科医ですので、師匠に当たる先輩医師がおられ、たくさんの指導をいただきました。外科の技術はどうしても紙媒体や、言葉では伝えきれない部分がたくさんあります。まさに手術のその現場で、患者さんの体に触れながら、手から手、目で見て耳で聞いて教えられることがたくさんあります。一子相伝でこそありませんが、どうしても先人たちから習わなければできないことが多いので、おのずと師弟関係、上下関係が色濃く残ります。
他の診療科、特に内科系の科では学問の部分が大きく、最新の薬剤、治療法を学会や、最先端論文から学び、習得している医師が断然力があるので、若い先生が経験ある(経験に頼った)老医師を凌駕することもあり得るでしょう。しかし手術を主な仕事とする我々外科医は、人間の体の構造、つまり解剖が昨日今日に代わることはなく、手術の道具はこの何十年も相変わらず、基本は切って縫って同じ動作の繰り返し、その精度と正確さをどこまで高めるか、ですので、経験ある医師にはなかなか追いつけるものではありません。
外科医の師匠は弟子に教えるのに際して、
「俺のやっている通りにやれ」とよく言います。「自己流は許さん」とも言います。
そこまでしか言ってくれない師匠も多いので、誤解されやすいですが、それは
「まず先人のやっていることができるようになりなさい。そのうえで長所も短所もわかるようになりなさい。学問も道具も薬剤も少しずつでも進歩している。その時代に応じて、自分なりのオリジナルを作るのはいい。しかしそれは私がやっていることを完全にマスターしてからのことだ。」
という意味です。
たとえば糸を結ぶだけ、はさみで切るだけ、それだけの動作であっても、「この指を使え」というレベルで叩きこまれます。
その意味が分からない若い医師は、それを「お作法」と呼んで斜めに見ています。
今回はそのお作法の話をしたいと思います。


長い間に「お作法」が本当に「お作法」になっているものは、特に芸術や伝統芸能ではよくあるのかもしれません。千利休が今も生きていたら、今の通りの茶道をするでしょうか。やり方を全く変えてしまうかもしれません。
茶道とは、「おもてなし」を極めつくしたい、そのことから考え出されたものだと言われています。おもてなしを芸術レベルまで高めたものとされます。茶室の入り口が狭く作られ、自然と頭を上げて伊座利入らないといけないのは、身分の差を設けないためと聞いたことがあります。いま「お作法」と呼ばれている所作のすべてに、その当時には「意味」、心配りがあったはずです。お茶室、そしてそのお庭、周辺の細部に至るまでの掃除、そんなことは茶道では当たり前でしょうが、それを使用人など他人にさせておいて、お茶をたてることころだけを行うことはどんな茶道も許してはいないだろうことはそう考えればわかります。私は全く茶道を習っていませんが確信が持てます。もてなす本人がするように決められているはずです。掃除がきれいか汚いか、結果だけではなく、それが「もてなす」心から出ていなければ意味がないからです。
医療の「お作法」も、それが患者さんを「治療するという意思(決意)」から離れていては意味がありません。意思に合致するものが本当のお作法です。治療するという目的に合致するならば、それが最も効率がいいからであって、安全だからであって、そして結果につながりやすいから、です。
先輩医師はそれがわかっている、わかったから、先人から受け継いだとおり、後輩の医師にも伝えているのです。時代の進歩にともなって、より効率がよく、より安全で、より結果につながる、その確信が得られるまで、その「作法」の変更は許さない、と言っているのです。
そこに思いが至れば、「お作法」とは呼べなくなります。自己流に変更するなら、確固たる証拠が必要になります。先人たちが綿々として築き、磨き、受け継いてきたことを自分一代で変更しようというのですから、よほどのことです。ましてや人の命のかかった技術です。
過去の「お作法」を否定し、これからの「お作法」になるオリジナル、偉大な業績です。「なになに先生方式」、名前がつくかもしれない。そんな先生が、過去の技術と比較して、自分のオリジナルが、どこがどのように優れているのか、それが自信をもって提示できないはずがないでしょう。
そして今後、それをだれがやっても、何回やっても同じ結果にならなければなりません。オリジナルを確立する目的が、その人の偉さや凄さを示すためではなく、医療をより高める、ことにあるからです。


私は前回のブログで、他の先生の治療の批判を後付けで行い、それを患者さんに伝えることの間違いを提起しました。そしてその批判を根拠に自分のオリジナル治療法が正しいことの根拠にする愚かさを説きました。
他の医療従事者、部下も含めて、その行う医療行為に敬意を払うことの大切さを、ヒポクラテスの誓いを基に勧めました。そして優れた治療法であるという自信があるのなら、他の先生の治療後の後付けではなく、最初から平等な条件で比較して、優れていることを証明するべきだ、と説きました。
そのことの意味がこれでわかっていただけたと思います。
もしその筆者の先生の書かれているオリジナルの治療法が、標準治療、つまり過去の先生が築いてきた治療法よりも本当に優れているのなら、標準治療の批判よりも先に、自らの治療法の評価をするべきです。うまくいった患者さんがいる、そんなことは何の根拠にもなりません。標準治療にはそれで助かった方が世界中に山ほどおられるのですから。そこに何らかのヒントがあると考えるなら、批判よりも先に、ヒントを確証にかえる証拠を集めていくことのほうが重要です。
そして本当にそれが優れていたのなら、将来のために、みなが納得する形で、論文として学会発表するべきです。患者さんしか読まない形での発表は医師の間では広まりません。つまり後の世の医師には伝わりません。
抗がん剤をすべてひとくくりで非難するこうした本は実はびっくりするくらい多く出版されています。
同時に食事の工夫だけでがんを治す、とか、民間療法を勧める本もたくさんあります。もちろん抗がん剤治療よりは楽なはずです。副作用がなければ楽ですから。けれども効果が先にあっての我慢すべき副作用であるはずです。
そうした本を読まれる際には、ぜひ一度冷静になって、これはその効果と副作用を、正しく”比較した”上で、出された結論であるかどうかを判断するようにしてください。
2021.09.13
2021年9月6日 産経新聞電子版に サラ・ハーディングさんの訃報が掲載されました。39歳という若さでした。
記事よれば、「サラ・ハーディングさん(英国の女性ポップグループ「ガールズ・アラウド」の歌手)5日、乳がんのため死去、39歳。母親が写真共有アプリ、インスタグラムで明らかにした。
81年、ロンドン郊外アスコット生まれ。グループは02年に英テレビ番組で結成された。デビューシングル「サウンド・オブ・ザ・アンダーグラウンド」など複数の曲が全英シングルチャートで首位を飾るなど、英国を代表するポップグループとなった。いったん活動を休止、12年にデビュー10周年を記念し再結集したが、13年に解散した。英メディアによると、昨年夏に病気を公表。今年3月に発売した自伝で、胸のしこりに気付いたが、新型コロナウイルス流行で受診を先送りしてしまったと打ち明けていた。(共同)」とあります。
ご冥福をお祈りいたします。
ただ恐れていたことが起こっている、ということを改めて現実として知らされた感が否めません。
なんのことを言っているのか、と思われるかもしれません。
これもまた新聞からの記事ですが、9月1日付の日本経済新聞の記事になります。
昨年度の医療費は、コロナのこともあり、跳ね上がったのか、と思う方もおられるかもしれませんが、さにあらず、実は1.4兆円という過去に例のないほどの減少だった、という記事です。
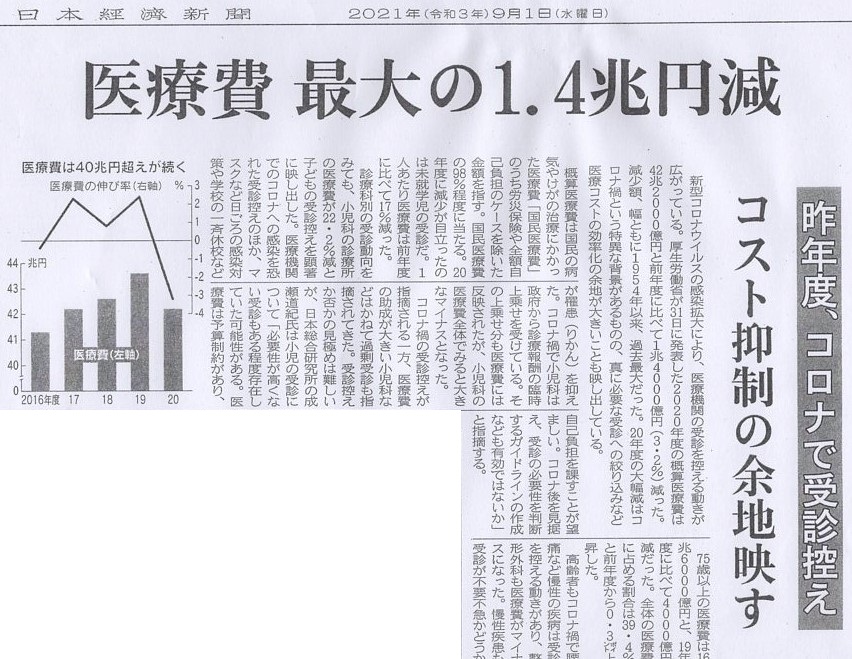
日本経済新聞 9月1日付記事より
この二つの記事を読み合わせると、私が書かなくても、皆さんも一つの推論にたどり着くでしょう。そうです。それが私の恐れていたことです。受診控えと呼ばれることです。
確かに2020年度の医療費は大幅に削減されています。
この記事は、受診控えと医療費の減少の因果関係について、慎重に考察されています。(中身はきちんと新聞で読んでください。全文の引用は許されていません。)
幼稚園、学校が休みになれば、そこから引き起こされる集団感染(インフルエンザやはしかなど)は発生しにくくなり、特に小児科では医療費の大幅な改善が見込まれます。それでも子供の感染症や、高齢者の整形外科受診、これらの受診が減っただけにしては減少が大きすぎます。様々な分野で、受診を控える動きがあったことは十分推察されます。
とくに心配されるのは、症状がなく、本人が行こうと思わなければ行くことがない検診については、もっとも大きな影響があったはずです。今年はコロナがあったので、ということで人間ドックを毎年されている方でも受けなかった方は多いのではないでしょうか。もちろんドックは自費なので医療費には反映されません。
しかし症状があってから受診されれば、どんな病気でも余計に医療費がかかります。つまり今年度下がった医療費は、より利子をつけて大きくなって帰ってくる恐れがあるのではないか、ということなのです。
小児科に関しても、それでよかったと思わないご両親も多いはずです。学校に行かず、すべてリモートワークで授業ができる時代が来ているとしても、それをよしと思わず、学校に行くこと、友達と一緒に学ぶことに意味がある、と考えておられるご両親も多いでしょう。
医師からしても、学校に通うことでさらされるこうした様々な感染症は、将来社会で生活していく際に必要な免疫を獲得する機会であり、必要悪だと考えます。風疹のように年齢に応じて免疫を確保しておかなければならない感染症も存在します。たしかにすべてをワクチンで獲得する方法もあるでしょうが、それさえ学校で接種されなければ、子供全員に均等に機会があるとは思えません。子供さんは自分で判断できないので、ご両親の気持ちや都合で受けたり受けなかったりされるはずだからです。
もちろんワクチン接種は個人の自由です。ただワクチンの考え方は、集団免疫と言って、全員に一気に免疫が付加されれば、その感染症は地球上から消え去ります。天然痘がその一例です。(ちなみに天然痘ウィルスも研究目的で特定の施設がいまでも保管しています。国際機関がきちんと倫理規定を守らなければ何が起こるのか、恐ろしいことです。)
しかし一部であっても、その感染症が生き残っていれば、その過程で変異を起こし、再び感染力を得て、免疫を持っている方にまた感染が広がり始めます。そうなれば今までの努力は一気に吹き飛びます。ワクチンは有効なものを、全員が、一気に受けなければ有効性が落ちてしまうのです。今まさにコロナで起こっていることです。
そう書きましたが、ワクチンを受けない方を、まるで”非国民”かのように批判する動きがあることを、私は好しとは思っているのではありません。
新聞に関しても、医療費が少しでも削減されれば、私たちの子供たちの税金にかかわることなので、良いことです。受診控えが原因とばかり言えないことはすでに触れました。
ここではどんなことでも2面性がある、ということを考えてほしくて、示唆に富む2つの記事を紹介させていただきました。ご自身の今後の検診、そしてもし気になることがあるのに、コロナがあるからと受診を控えておられる方がおられましたら、これを考える機会にしていただければ幸いです。

最近 ヨーロッパの臨床腫瘍学会(ESMO)から研究発表がありました。
「Two-month stop in mammographic screening significantly impacts on breast cancer stage at diagnosis and upfront treatment in the COVID era」
マンモグラフィ検診をCOVIDの影響で2か月間中止したところ、その後に発見された乳がん症例のステージ(早期、末期などの病期)に明らかに影響がありました」
この研究は、「2ヵ月間のマンモグラフィ検診中断後の2020年5~7月に乳がんと診断された177例(女性174例、男性3例)と、定期的に検診を実施していた2019年の同時期に乳がんと診断された223例(女性221例、男性2例)とを比較した」という内容になります。以下がその結果です。
「RESULTS : The 2-month stop in mammographic screening produced a significant decrease in in situ BC diagnosis (-10.4%) and an increase in node-positive (+11.2%) and stage III BC (+10.3%). A major impact was on the subgroup of patients with BC at high proliferation rates. Among these, the rate of node-positive BC increased by 18.5% and stage III by 11.4%. In the subgroup of patients with low proliferation rates, a 9.3% increase in stage III tumors was observed, although node-positive tumors remained stable. Despite screening interruption, procedures to establish a definitive diagnosis and treatment start were subsequently carried out without delay.」
これも日本語に訳します。
我々の研究結果から、マンモグラフィ検診を2か月間中止することにより、ステージ0の非浸潤性乳管がん(DCIS、超早期がんでほぼ100%近い治癒が望める)の患者さんは10.4%減少し、逆にリンパ節転移陽性症例は11.2%、そしてステージⅢ(進行がん症例)は10.3%増加しました。
特に増殖能が高い(進行速度が早い=MIB1(Ki67)の値が高値)乳がんでは大きな影響がありました。こうした群ではリンパ節転移は18.5%増加、ステージⅢは11.4%増加していました。増殖能が低い群ではステージⅢの割合は9.3%増加していたものの、リンパ節転移は増加は認めませんでした。
検診は中断されていましたが、確定診断までの確立した過程と、治療の開始は、今まで同様に遅滞なく行われていました。(筆者注:日本では、コロナによる病床圧迫で、がん患者さんの病院受診、入院までの待ち時間が増加し、治療開始に遅延が生じていると報道されています。)
わずか2か月の検診中断でこれが起こるのですから、日本のように検診受診率が低い場合には、さらに検診中断期間は長くなっている可能性があります。そしてそれによる乳がんの早期発見に与える悪影響はさらに大きくなるのではないか、そう思えるのです。
さて遺伝子の記事も4回目になりました。
最後に、先日来られた患者さんとの会話をお話ししたいと思います。
「今、乳がんが再発しているのでもない、ちゃんと治ったと思っている。だからもう乳がんのことなんか考えたくもない。やっと忘れられそうなのよ。けれども遺伝子の検査を受けて陽性なんてわかったら、これからずっと気にして生きていかなければならないじゃない。ましてそれを自分の子供にまで引き継ぐなんて想像したくもない。」
そう思われている方にお話ししておきたいことなのです。
そしてこれも陽性と診断されたときのメリットの話なのです。

検査を受けたから、遺伝子のバリアントが陽性になるのではありません。陽性の方は検査をしてもしなくても、一生陽性です。同様に陰性の方は陰性です。
これは、お説教のように聞こえるので、その時には口にしませんでした。ただどこかで否定したいと思っておられる方はそう言われても心には届かず、受け入れがたいことに変わりはないでしょう。
ここからは実際の会話からになります。
先に子供さんの話が出ました。
患者さんに聞くのですが、娘さんがそういった年齢になられたら、娘さんには、お母さんのように乳がんになったりしない、だから安心して暮らしなさい、というのですか?
それとも、お母さんは早期発見できたからこうして元気なのよ。お母さんが乳がんになったのだから、たとえ同じくらいの年齢の友達がだれも検診していなくても、あなたは気を付けてきちんと受けなさい。そう言うのですか? どちらですか?
きっと後者ですよね。
そこで娘さんはおそらく聞くでしょう。検診受けろ、といったって、私はいま15歳なんだけど、何歳から受ければいいの?もう今年から?
正確にこたえられますか?
参考までに以前も紹介した「遺伝性乳がん卵巣がん症候群(HBOC)をご理解いただくために」から引用しました。
| 18歳から | 自己検診を行う |
|---|---|
| 25歳から29歳 | 医療機関で半年から1年に1回の頻度で、視触診検査を受ける。 1年に1回 乳房造影MRI検査を受ける。MRI検査ができない場合はトモシンセシスの併用を考慮したマンモグラフィを受ける。 30歳未満で乳がんと診断された血縁者がおられれば個別に判断する。 |
| 30歳から75歳 | 医療機関で半年から1年に1回の頻度で、視触診検査を受ける。 1年に1回 乳房造影MRI検査を受ける。MRI検査ができない場合はトモシンセシスの併用を考慮したマンモグラフィを受ける。 |
| 75歳 | 個別に話し合う |
この表を参考にされる方に:ちなみにトモシンセシスでもいいかの印象を与えますが、造影MRI検査のほうが優れています。可能な限りMRIの検査を選択しましょう。
加えて注意が必要なのですが、MRI検査を受ける際には月経周期2週目を狙って施行しましょう。それ以外の周期だと乳腺全体に造影剤が入りやすく、同じように検査を受けても病変が見辛く、見つけにくくなってしまいます。
注意:この検査スケジュールは遺伝性乳がん卵巣がん症候群と証明された方に勧められるものであり、そうでない方には明らかに過剰です。
皆さんがこれを覚えていて、正確に娘さんにお話ししたとしましょう。そして娘さんがしっかりそれを聞いてくださって、そして覚えていて、守ってくださったとしましょう。
ただここで思い出してほしいのは、患者さんも、娘さんも、陽性であるとは限りません。
もし陰性であれば、これらの検査はあきらかに過剰です。
ちなみに先に述べた「遺伝性乳がん卵巣がん症候群(HBOC)をご理解いただくために」が参照した、米国NCCNのガイドラインによれば、乳がんのリスクが特に高いと言えない方であれば下記の検診で十分であるとされています。(ここで注意をしたいのは、リスクが高くない、と判断するにも専門知識が必要であるということです。血縁者に乳癌の方がいないだけでは低いと言えません。血縁者で卵巣がんの方がおられる、BMI高値(肥満)、飲酒される、出産経験がない、などもリスクになるとされます)
| 25歳から39歳 | 1から3年ごとの外来受診 ブレスト・アウェアネス (筆者注:これは自分の乳腺の状態を普段から把握しておき(つまり自己検診しておき)、異常があればすぐに受診すること、という意味です。重要なことは乳がんは初期には原則として痛みはないということです。痛いからがんではない、は危険ですが、痛くもかゆくもないが、その位置だけ異常に硬い、が乳がんの一般的な症状です。ですので触診していなければ気づきません。) |
|---|---|
| 40歳以上 |
年1回の外来受診 |
したがってもし娘さんがBRCA遺伝子のバリアントが陰性であるのなら、25歳から39歳まで、不要なマンモグラフィ、さらにMRI検査を受けることになります。
健診は自己負担なので、コストもかかります。なにより、若い方にとってできるだけ無駄な被爆は避けるべきです。マンモグラフィの被ばく量は低いですが、若い年齢から高齢になるまで継続して検査が行われ、さらに通常とは別にトモシンセシス(3Dマンモグラフィ)が併用されていれば決して無視はできません。本来必要な検査でないのならなおさらです。
加えてBRCA遺伝子バリアントがある方では、ある年齢に達すれば卵巣がん、そしてほかのがんに対する検診も必要になってきます。親とはいえ、そこまで管理しきれないのではないでしょうか。

先生は、陽性と診断された際の”メリット”の話をすると言われたではないですか?それはデメリットでしょう。この話は逆に陰性と診断された際のメリットの話ではないでしょうか?
そう思われた方がおられるかもしれません。
BRCA遺伝子バリアントの検査を受けなければ、それで無視できるものではない、それはすでに話をしました。そして遺伝子の検査を受けてないからと言って、陽性の可能性が否定できなければ、皆さん自身が血縁者にはそういう危険性があるという認識でおられるはずです。そこでご家族に専門知識のないまま、説明し、検査を勧める必要に迫られることがあるはずです。問題はそこなのです。
検査を受けなければ、乳がんを罹患した方ご本人が、ご本人やご家族の、将来のがんの危険性について、しょいこむことになってしまうのです。たとえ自分のことはどうなってもいい、そう思われている方であっても、家族にまでがんの苦しみを背負わせたくない、そう思っている方であるほど、検査を受けないでいる限り、HBOCの可能性から解放されることもないまま、また誰の助けも借りることもできずに、それをしょい込まなければならないのです。
私は、乳がん患者さんで、先に述べたBRCA遺伝子バリアント陽性の危険性が高い方に、必ず一度はそのことを説明し、カウンセリングを受けられるよう勧めています。ただカウンセリングを受けられた患者さん全員が実際に検査を受けられるのではありません。割合として1割くらいの方が検査を受けられ、9割の方は保留されるようです。
私のところに帰ってきた患者さんは、せっかく勧めていただいたのに検査を受けなくてすいません、と申し訳なさそうに謝られます。ただ私は検査を受けられない方に必ずこういうのです。
「いえ、謝ることなどないですよ。私はほっとしているのですから。」
BRCA遺伝子バリアント陽性の方は検査を受けようが受けまいが陽性です。乳がんに限らず、がんについて様々なリスクがあります。
陽性とわかっていない、検査で確定していないのであれば、医師の方か陽性の場合に準じた、過剰な検査をすることはありません。検査の押し売りはできないからです。
ただもし検査で陽性と確定している方であれば、その方が来院されている限り、その方のリスク管理は医師が背負わなければなりません。少なくとも乳腺、乳がんに関しては、間違いなく医師側にリスク管理の責任があります。来てくださればもちろんそのご家族もです。つまり検査を受けて陽性と診断されれば、その後将来のがんに関しては、医師にリスク管理の責任が移るのです。
これが私の考える検査を受けて、陽性と診断された場合のメリットになります。
繰り返しますが、検査をしなくても、HBOCのリスクから逃げられるわけではありません。確かに実際に検査を受けて陰性と確定した時にはその不安からは解放されます。ただお分かりの通り、乳がんの可能性からは解放されません。特別な注意が必要ではなくなる、それだけです。
ただ陽性と診断されたとしても、その後のリスク管理は、医師や、遺伝カウンセラーが主に背負うことになります。もちろん医師や、カウンセラーの意見に耳を傾けていただくことは必要です。ただ患者さんが一人でしょい込む必要はなくなるのです。その意味から私はやはり解放されるのではないか、と考えています。
全部知らなければよかった、それはそうかもしれませんが、過去には帰れません。
もしすべてを忘れることができたとしても、これから必ず必要になる知識だからです。娘さんが、姪御さんが、家族のだれであっても、今後病院を受診した時には家族歴を尋ねられるからです。
未来に向き合うなら、正しく向き合う、一人ではなくみんなで向き合っていけばいい、そう思います。

2021.04.20
「先生にはまだまだ姫路赤十字病院で手術を頑張ってもらって、もっともっとたくさんの人を救ってほしかった、そう思ってさみしがっている患者さんは私だけではないと思う」
今日いただいた言葉です。私以外の外科医もみんなその道は通ったでしょう。
本当はもっと後に、今まで姫路赤十字病院で担当させていただいた患者さんに向けてのコラムを書くつもりでした。これからの抱負も大事だけれども、これまで担当させていただいた患者さんへ、今回のことを私の言葉で伝えておくことも大切なことと考え、今ここで書いていこうと思いました。
乳がんの患者さんとの付き合いは、私が医者になりたての頃には術後5年とされていました。現在は10年どころか、その患者さんの治癒後の検診まで含めると、その方が、そして私が元気でいてくださる限り、ずっと続いていきます。がんを克服し、元通りの生活に復帰され、元気なってくださった患者さんとお会いすることにどんなストレスがあるでしょう。それが自分の仕事になるのなら、毎日、そして一日中でも楽しく働いていられるでしょう。
私はこの播州地区のがん拠点病院に赴任して10年間と数か月、平均すると年に300人近くの新しい患者さんと向き合ってきました。一人残らず、元気になっていただきたかったですが、残念な経過をたどられた方もおられます。それでもその方の命の続く限り、外来に来てくださって、10年でほぼ3000人を越える患者さんを担当させていただきました。
姫路赤十字病院では、病状の重い方、化学治療が必要な方、監視が必要な方を私の外来に残し、それ以外の元気で治癒が望める患者さんは年1回の外来を残して、できるだけ地域の病院に帰っていただきました。そしてそれでもカバーしきれない患者さんは、この、にしはら乳腺クリニックに姫路赤十字病院がお休みの土曜日に来させていただき、外来診察させていただいてきました。術後すぐの方を1年に1度の外来でフォローできたのはそのことあってのことです。
現在保険診療では3か月分がお薬の処方の限界になります。たしかにたとえば6か月分もの薬を診察なしで処方することは無責任でしょう。そのため、3か月に1度、年に4回、お薬のある方は必ず外来受診が必要になります。3000人の患者さんすべてではありませんが、その半分で通院が必要としても、年4回だとのべ6000人を土曜日に診察させていただかないといけません。年52週に土曜日は52回、全部で外来をしても1日に100人以上の診察が必要になります。最近の2年は3か月では回しきれず、3か月と1週とか、2週間で来ていただくことが増え、薬が足らなかった、と叱られることが増えてきました。恥ずかしいのですが、患者さんは長期間薬を飲用されていると、よく飲み忘れて、少しずつ薬が余っていきます。それを逆手にとって3か月より長い期間で回していたのです。正しく飲んでいただいている方に限って迷惑をかけるという本末転倒を起こし始めていました。それはとてもつらいことでした。
姫路赤十字病院の外来はしかし元気になられた患者さんを診療する余裕は全くありませんでした。まず当たり前のこととして、平均して週に8から10人の新しい乳がん患者さんが来られます。そのことへの対応は当たり前のことです。
乳がんでは、再発や、進行して治癒が望めなくなったとしても、薬物治療の進歩により個人差はありますが数年の延命が期待できます。初診時に末期がんと診断され、手術すらできなかった患者さんを、化学治療だけで10年以上頑張っていただけた例もめずらしくありません。20年前の論文であっても、乳がんは再発後3年9か月の余命が望めるとされていました。現在ではおそらく5年を超えているのではないでしょうか。
こうした患者さんのほとんどが最低でも月1回、化学治療であればほぼ毎週の外来通院が必要です。乳腺科では内科外科が分かれていないため、診断から、検査、そして手術、抗がん剤など薬物治療まで、すべて外科医が担当することになります。
乳がん患者さんのうち残念ながら2割弱の患者さんが今でも再発されます。単純に計算すれば5年分1500人のうち、300人の方が残念ながら再発や、転移などの理由で、月1回、多ければ毎週の通院を余儀なくされています。
患者さんにとって、精神的、社会的、そして経済的にも負担が重く、長くつらい期間です。私たちもそれに向き合っていきます。ただ病状の重い300人の患者さんを週2回の外来で診療していかなければなりません。これもまたすでに限界になっていました。
手術についても同様です。これ以上数の話はやめます。ただ手術は経験が重要であることは論を待ちませんが、体力、そして持続力もまた重要です。私は辰年生まれです。年齢は計算してください。そして皆さんがご自身の眼が何歳まで現役だったか思い出していただきたいと思います。もちろん私もまだ見えます。ただ眼の事情もあわせて、自分のベストだと言い切れるパフォーマンスは40代後半でした。50歳からは自分と戦ってはじめて100点が出せるところまで体力が落ちていました。これもまた限界が近づいていることを認めざるをえない。手術に失敗はあり得ません。100点以外ないのです。不合格など可能性ですら許されません。命がかかっているのですから
限界まで頑張って、もうダメとなったら潔くスパッとやめる、そういう考えの外科医もいるかもしれません。それ以降は山にこもって畑をして暮らせるならいいでしょう。しかしそれをすればある日突然主治医がいなくなる患者さんがいることになります。再発や転移で苦しんでいる方が突然放り出されることになる。まして私がしたようにどこかで医師を続けながら、これからはこちらの患者さんを“責任もって”診ていきます、は矛盾しすぎていて誰も信じないでしょう。
医者は転勤族なので、私も今までの人生でそれをせざるを得なかったことが何度かありました。そのたび、患者さんを裏切り、放り出し、無責任なことをしてきた、と言われても仕方がないと思います。ただ今回は自分の意思と、自分の医者としての事情がすべてです。ほかに責任を持っていくことはできない。
わたしはそこで少しずつ立場を変えていく方法を考えました。このまま姫路赤十字病院で部長職を続ける限り、立場を変えられないので、新しい患者さんは増え続けます。病状が進んだ状態で救急性のある方も持たないといけません。その立場からは退職しました。
そして佐藤先生のご厚意で、週1回の外来と、手術日を残していただき、自分がいままで診させていただいていた病状が予断を許さない患者さん、そして手術も私の経験が必要な患者さんのための日を残していただきました。二足の草鞋にみえますが、けっしてそうではないのです。いままでの患者さんを姫路赤十字病院が許してくださる限り、そして患者さんに必要とされる限りは見させていただきつつ、徐々に地域の患者さんの検診へとシフトしていく、それが私の計画です。いままでの患者さんをできるだけ裏切らず、そして自分の持っている経験や知識をまだまだ生かせる検診や、地域の住民に寄り添う身近な施設での診療に軸足を移していこう、そこで自分の人生と使命をまっとうする、そう決めたのです。
移行には何年もかかるかもしれません。ただ私から無理やり移行するのではなく、新しく何かがなければ次第に必要とされなくなるでしょう、そうしてそこから自然に引きながら、これからの自分であってもその力が生かせる分野に軸足を移していく、そうしよう、と決めました。
この4月から、土曜日以外にも自分の外来患者さんたちを診させていただけるようになり、私のせいでわかっていながら薬が足らなくなる心配はさせなくてもよくなりました(とはいえ計算を間違ったらごめんなさい)。パンクしてしまう心配はありません。改めていままでどおりこれからも診させてください。
姫路赤十字病院では、私のところに来られる方はすでにがんの宣告は済んでいる方がほとんどでした。これからは私ががんを見つけて宣告する立場になります。改めてその難しさを痛感しています。
私は外科医として、乳腺の専門医として、腕を磨き、知識を増やすことを努力してきましたが、末期状態まで進行した患者さんはどうしても救えませんでした。逆にステージ0や1で見つかっていれば、最前線の治療も、原則抗がん剤による苦しみも必要ありません。特別な医師も、技術も、施設も必要ではないのです。これからは進行して見つかる方を少しでも減らしていけるよう、早期発見を増やしていくよう地域の方のそばで啓蒙もしていけるでしょう。
それぞれの人生において、それぞれの器と年齢において、医療に最大限の貢献をしていきたい、その気持ちには変わりはないつもりです。
長文になりましたが、またお会いできる日を楽しみに、ここで終わりたいと思います。

油彩 パネル F8
「白い花 神戸植物園」
名前も知らない花なのですが、美しい花でした。珍しい花だったと記憶しています。わざわざ「今 〇〇が咲いています!」と書いてあったような。また詳しい人がおられたら教えてください。
→「オオヤマレンゲ」という木の花なんだそうです。森の貴婦人と呼ばれています。教えていただきました。
2021年4月からにしはら乳腺クリニックにて院長に就任しました。
ここでは乳腺診療に関する様々な最新の知見や、自分の経験を生かしたみなさまに役立つ知識を少しずつ紹介していければと考えています。
今回はその最初として、検診が中心のクリニックの最前線に立つにあたっての抱負を書いていきたいと考えています。
11人に1人が発症すると言われている「乳がん」。検診を受けたときにはステージが進んでいたということもあります。乳がんの発症を防ぐためには、いうまでもなく検診で早期にがんを発見し、治療を始めることが大切です。私は「正しく検診を受けよう」と主張しています。
姫路赤十字病院では乳腺外科部長を10年務め、外科医として手術を中心に治療に携わってきました。手術は〝治す〞が最高の目標です。「乳がん」が、胃がんや大腸がんなど他のがんと大きく異なる特徴は、ただ治癒だけを目的にするのではなく、全摘よりも温存、温存であればできるだけ小さな切除と、整容面への配慮が必要になることです。女性にとって自分の乳房を失うことは、今後の人生に大きく影響します。温泉に入れない、バランスが悪いと不自由さを感じる人も多くいます。 全摘という決断をしなければならない人には、人工乳房(インプラント)で行う「乳房再建」に注力し、いかに今あるものを壊さないように治すのかを大切にしていました。ただ、手術の技術にも限界があり、できるだけ早期で発見することが整容面の保持にも直結します。
とはいえ、たとえ検診を毎年受けておられても、がん宣告をうけたら不安になるのは当たり前です。整容性などどうでもいい、まずは命だ、それは当然です。しかし国が発表した2010-11年の最新データによれば、乳がんと診断された方が5年後に生存されている確率は実測で87.9%、理論上92.2%に上ります。そこで私が疾患患者にまず伝えることは、「毎年検診を受けている人が死亡するのであれば、生存率が90%になるはずがない」ということです。しっかりした検診を受け、早期発見できれば、治せるのが乳がんです。多くの女性が検診を受けて早期発見できると、末期患者が減り、一気に助かる人が増えます。「検診を受けたい」と思ったときに、正しく検診を受けられる環境を整えることが大切です。
下のグラフを見てください。私がいた姫路赤十字病院のデータです。検診で発見されて来院された方はその8割がステージ0-1の早期がんでした。ところが自分で触って見つけて来られた人はそれが4割まで下がってしまいます。
ちなみにステージIの治療成績は98%、ステージ0ではほほ100%です。つまり乳がんは早期発見されていれば心配しなくてもよい、治癒する病気である、と言い切ってもよい。もっと言えばもし全員がステージ0-1で発見されるようになれば乳がんは克服されます。まずはがんの全てが検診で発見されるようになること。しかしそれでも2割の方が残ります。なぜ検診をうけていたのに進行してがんが見つかったのか?そこに正しく検診をうけなければならない、とする意味が隠れています。
正しい検診とはどんなものでしょうか?今後の検診では、自分自身が乳がんになりやすいのか分かる「遺伝子検査」が検診を進化させていくでしょう。現在でも一定の条件を満たせば遺伝子検査は保険適応です。日本人乳がん患者さんの3-5%がこの遺伝子を有していると考えられています。一般女性の乳癌発症率は9%ですが、この遺伝子が陽性の方では41~90%がその生涯で乳癌を発症し、その差6~12倍です。行政が配布しているクーポンは2年に1度ですが、遺伝的にリスクの高い方も一般の方も統一です。お判りいただけると思うのですが、その方その方のリスクに応じて検診の形も変わるべきなのです。ちなみにこうした遺伝的なリスクは乳癌だけではありません。一部の膵がん、男性の前立腺がんも無縁ではありません。そして乳がんの遺伝子もいま検査が可能なものだけではありません。遺伝子の解析が進めば、おそらくすべての人が何らかのリスクを負っていることが明らかになるでしょう。ただ乳がんの研究が最前線にあるというだけなのです。私の言う正しい検診とは、まずは対象の人がもれなく検診を受けられる環境を整えることの先にあります。その方のリスクに応じて変化する個別化検診がそのゴールなのです。
遺伝子だけではありません。以前から、若い方や授乳経験のない方では高濃度乳腺と言って、乳腺のX線の透過性が低く、マンモグラフィのみでは検診の精度が低いことが指摘されていました。こういう方では超音波検査や、場合によってはMRI、3Dマンモグラフィなどの症例に応じた併用が望ましい。検診を受けながらも発見が遅れた残り2割の方を救うには、このようにきめの細かい検診の個別化が必要です。
これから発見されるがん遺伝子の種類によって検診の方法を変えていくことが必要になり、検診が個別化する未来も遠くありません。医療が進歩すればするほど、一人ひとりにあった検診や治療で対応する、医療を個別化する専門性が必要になってきます。
「乳がん」は早期発見で90%近くの人が治せる病気です。他人ごととは思わずに、まずは検診に行くことから始めてください。未来を決めるのは現在です。私の述べた正しい検診の受け方に興味がある方はご相談ください。
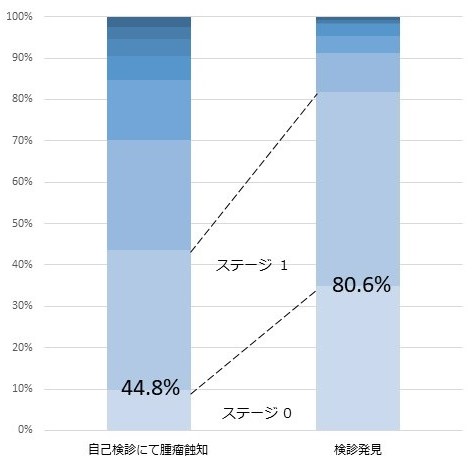
「受診時現病歴による乳がんの進行度の比較」
2つの群間の比較(自己検診 1093名/ 検診発見 892名)では圧倒的な差があります。ステージ 0+1(ほぼ治癒することが望める早期がんである割合)は自己検診では44.8%に対し、検診発見された方では80.6%となります。
ご予約専用ダイヤル
079-283-6103