2023.01.05
明けましておめでとうございます。今年もよろしくお願いします。
早速ですが 2023年1月 僕がいつも触れているASCO(米国臨床腫瘍学会)の機関誌であるJournal of clinical oncologyに、ホルモン療法に関する臨床試験であるSOFTの12年間の結果が発表になっていました。(参考文献 Francis PA, Fleming GF, Láng I, Ciruelos EM, Bonnefoi HR, Bellet M, et al. Adjuvant Endocrine Therapy in Premenopausal Breast Cancer: 12-Year Results From SOFT. Journal of Clinical Oncology. 2022.)
このSOFT試験の対象となった患者さんは、これを読まれるような患者さんはご存じのように、ゾラデックスやリュープリンは薬剤によって閉経状態を作る薬なので、当然ながら閉経前の方です。平均年齢は43歳でした。ただ12年経過を見ていますから途中で多くが閉経されたと思います。
3,047 人の患者が 1 : 1 : 1と等しく3つの群にランダムに分けられました。
1. 5 年間のタモキシフェンと卵巣機能抑制 (n = 1,015)
2.エキセメスタンと卵巣機能抑制 (n = 1,014)
3.またはタモキシフェン単独 (n = 1,018)
の3つです。卵巣機能抑制は、私はLH-RH(ゾラデックス🄬やリュープリン🄬)としましたが、この試験では卵巣を切除してしまったり、放射線で機能を根絶した場合も含まれます。
エキセメスタンはアロマシン🄬のことでアロマターゼ阻害剤(AI)です。ここではアリミデックス🄬やフェマーラ🄬と同等と考えてください。
卵巣を抑制すればいわば閉経状態ですので、閉経後の薬が使えます。ですのでAIも使用できるのです。第3,4回でも触れましたが、AIはタモキシフェンと比べて2割弱の確率で再発を抑制します。つまりタモキシフェンだけだと10人再発するなら、AIを飲んでいれば8~9人に抑えるということになります。
たった1人とも言えますが、相手は命のかかったがんの治療ですから無視はできません。可能ならAIのほうがいい。しかしAIは原則閉経していないと効果がありません。さらに作用だけではなく、副作用を考えないといけない、が前回までの趣旨でした。効果が強いから何も考えずにAI一択でいい、とは言い切れないのです。

閉経しないと使えないのだとしても、閉経”させれば”使えます。たとえば卵巣を手術で切除してしまったり、薬で機能を抑制してしまえば閉経と同じ状態にできます。そしたらタモキシフェンではなく、より強いAIが使用できる。そう考える人もおられるでしょう。
薬で閉経状態を作り出すのがLH-RH、ゾラデックス🄬やリュープリン🄬と呼ばれる薬剤です。お腹に打っている方が多いと思いますが、注射です。1か月ごと、3か月ごと、6か月ごとの製剤があります。
ですので閉経前の方でもLH-RHを使うのであればAIを使うこともできるのです。逆に閉経後の方にはもともとLH-RHを使う意味はありません。
ここで閉経前の方のホルモン治療には、タモキシフェンのみ、タモキシフェンにLH-RHを加える、どうせLH-RHを加えるならタモキシフェンをAIに変更する、の3つの選択肢が発生します。がん再発の抑制効果はこの順番で強くなるはずです。同時におそらく更年期障害や骨粗鬆など、副作用も同様に強くなるでしょう。

がんに対する効果が強くなるのは、エストロゲン、つまり女性ホルモンの抑制効果が強くなるからです。
したがってそれにともなっておこる更年期障害、骨粗鬆などの副作用も強くなります。加えてコストも上昇し、さらにLH-RHは注射なので、定期的に痛い目に合わないといけなくなります。
効果が強い、弱い、だけではなく、どれくらいがんの抑制効果が高くなるのか、それが問題になるのです。皆さんも、ただでくれと言われたら、1円だって意味なくあげないでしょう。でも本当に必要なものであれば1万円でも払います。そういうことです。本試験ではLH-RHの投与期間は5年間なのでその差は大変大きい。
このSOFT試験の結果から、12 年無再発生存率(再発せずに生存している確率)は、
タモキシフェン単独で 71.9%
タモキシフェン+卵巣機能抑制で 76.1%
エキセメスタン(AIの代表として)+卵巣機能抑制で 79.0% でした。
12 年での全生存率(再発の有無にかかわらず生存している確率)は、
タモキシフェン単独で 86.8%
タモキシフェン+卵巣機能抑制で 89.0%
エキセメスタン+卵巣機能抑制で 89.4% でした。
やはり確実にがんの抑制効果は上昇していました。
ただ細かく見ていくと、LH-RHを加えることでがんの抑制効果が認められる方とあまり認められない方がいたのです。私はむしろ下に示したこの図が非常に重要に思えました。(難しい図ですので、下に解説の図も入れています。)
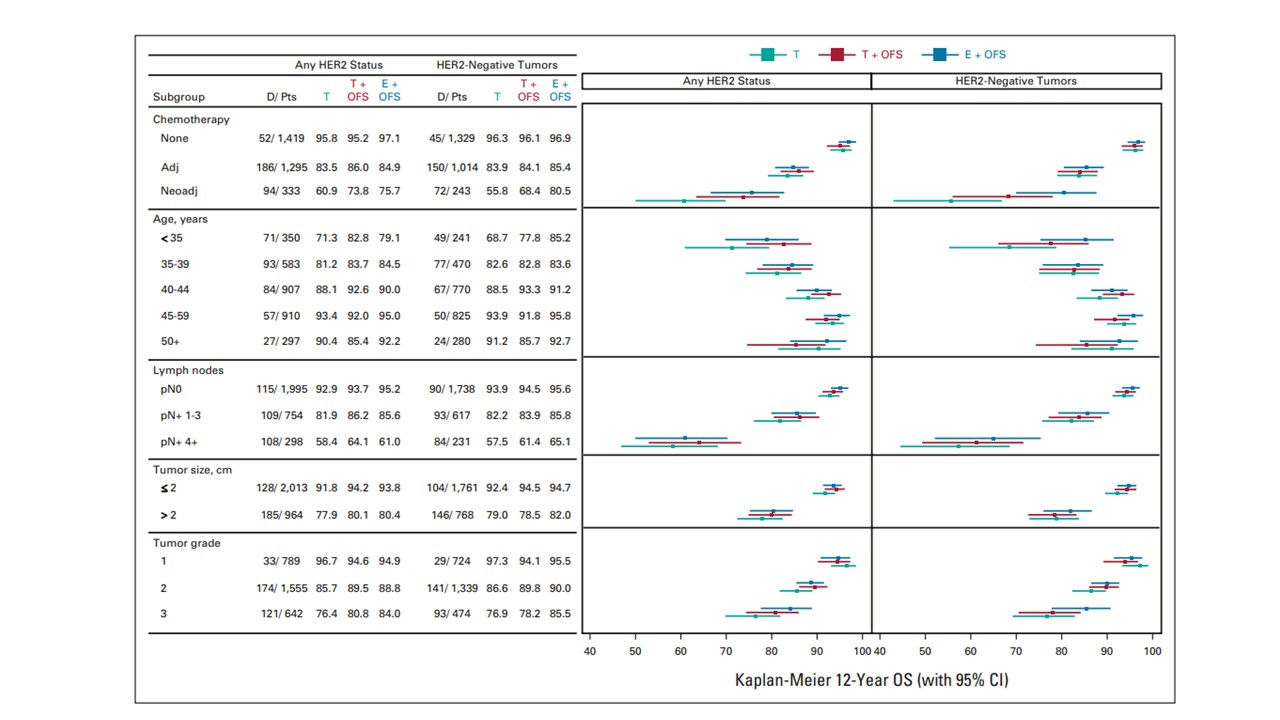
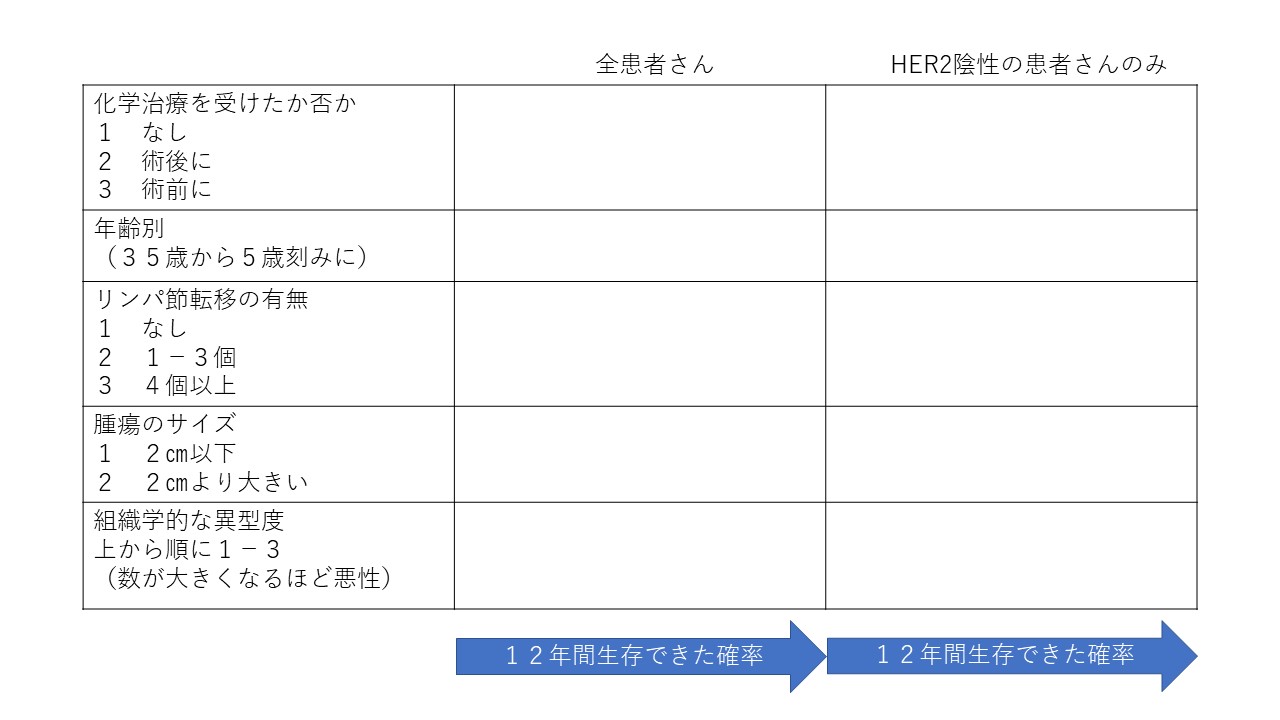
一番極端なリンパ節転移の有無の項目(上から3段目)で見てみましょう。
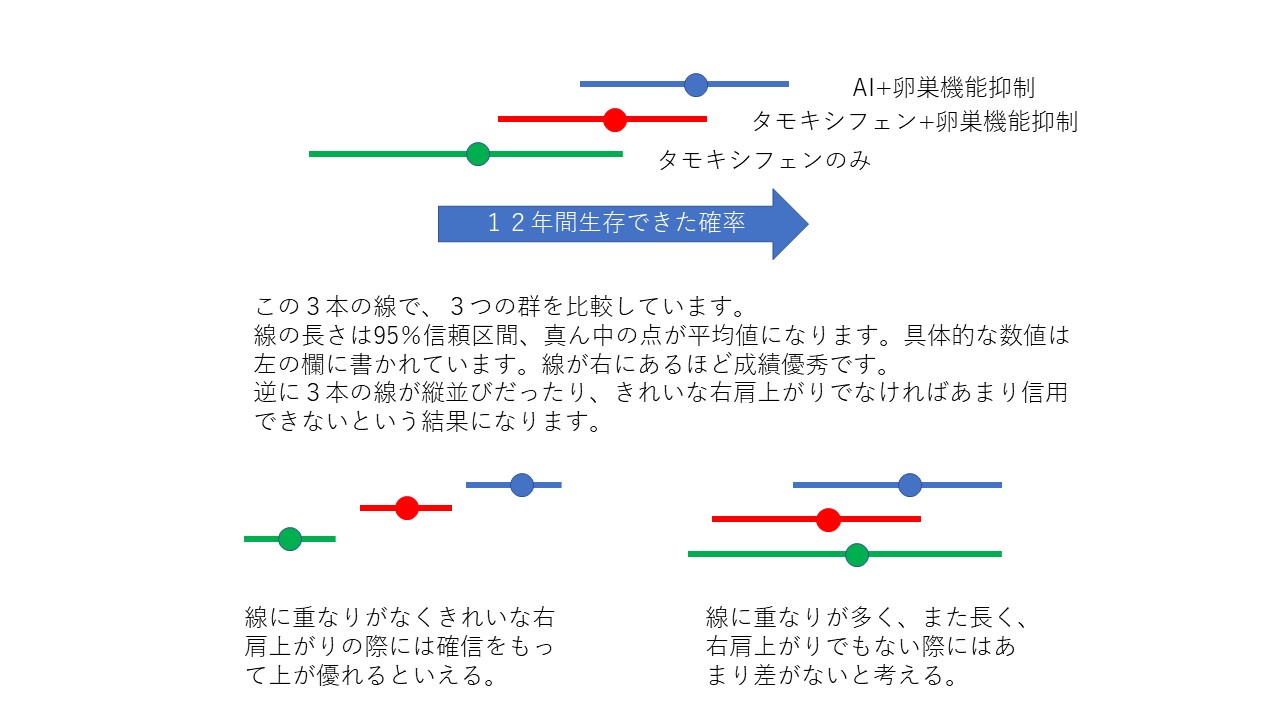
真ん中に点がある3本でセットの線が並んでいます。上からAI + LH-RH、TAM + LH-RH、TAMのみです。
リンパ節転移が4個以上の方ではHER2の有無にかかわらず、予後(12年生存率)が相当悪いことがわかります。そしてHER2が陰性の方ではきれいにAI + LH-RH → TAM + LH-RH → TAMのみの順で予後が悪くなります。しかしリンパ節転移陰性の方ではその差はわずかに数%程度でしょう。5年間も痛い思いをし、多くのコスト負担をしながらメリットがあるのは100人中1-2名ならどうしますか。差がわずかでもあるなら打ちます、それならば打ちません、それはこうした条件を見てみなさんとともに主治医が判断していくことになると思います。この図を見ていると重なりがない3本線はほぼありません。その意味から統計的には微妙な差が多い。
年齢が35歳以下で乳がんになられた方、これはHER2の状態にかかわらず、LH-RHを使う群と、TAMのみで行った群で予後が開いています。使用が勧められる代表的な方々になるでしょう。さらに術前から化学治療を必要とされた方ではなおさらのようです。ただTAMをAIに変えてLH-RHと併用するかどうかについてはその効果は疑問と言わざるを得ません。
35歳以下なんだけれど、リンパ節転移もなかったし、組織学的な異型度も軽かったし、そういうときはどうするの?など悩みは尽きませんし、この図からその結論は出ません。そこは主治医の判断になるでしょう。
このようにホルモン治療は意外と複雑です。やはり実際の判断は主治医にゆだねることが最善なのではないでしょうか。皆さんも自分の乳がんの状態とこの図を照らし合わせながら自分のホルモン治療、そして5年間LH-RHの注射を受ける意味を考えて見られる程度の参考にされることを勧めます。
2022.12.02
権威と言われる雑誌に掲載された論文を信じてしまうのはわれわれ学者のわるい癖ですが、医学においても最高権威の一つであるNew England Journal of Medicineに、2022年11月 更年期障害における症状のひとつであるホットフラッシュに有効な薬剤が開発されたニュースが掲載されました。
Lancet (London, England). 2022 11 12;400(10364);1704-1711. pii: S0140-6736(22)01977-8.
”乳がんの治療において、タモキシフェンや、アロマターゼ阻害剤など、補助内分泌療法を受けている乳癌女性の 3 分の 2 以上が、血管運動症状 (のぼせや寝汗) を経験しています。にもかかわらず安全で効果的なこれに対する治療法が不足しています。Q-122 は、視床下部のエストロゲン応答性ニューロンを調節することにより血管運動症状を軽減する見込みがある、新規の非ホルモン化合物です。経口補助内分泌療法を受けており、ホットフラッシュをはじめとする血管運動症状を経験している乳がんの女性におけるQ-122の有効性と安全性を評価しました。”
この論文の最初のイントロダクションですが、ここで気になる一文があります。
”安全で効果的なこれに対する治療法が不足しています”とあります。論文原文では"lacking”と書かれており、わたしは不足という訳をあえて当てましたが、ニュアンスの問題とはいえ、筆者はおそらく不足ではなく、”欠けている”と言っています。
日本ではすでに漢方薬をはじめとして、市販されているサプリメントも存在しており、それを飲んでおられる方も多く、さらにそれで効果があったといわれている方もおられるので、あえて不足と訳しましたが、安全かつ効果が証明されている薬剤はなかった、ということが実際なのでしょう。
(ここは難しいので適当に読み飛ばしても結構です)
”オーストラリア、ニュージーランド、米国の 18 か所で、多施設、無作為化、二重盲検、プラセボ対照、概念実証、第 2 相試験を実施しました。
適格な参加者は、18〜70歳の女性で、乳がん後に安定した用量のタモキシフェンまたはアロマターゼ阻害剤を服用しており、中等度から重度の血管運動症状を週に少なくとも50回経験しています。
参加者は、インタラクティブな Web 応答システムを使用して、1 日 2 回、28 日間、Q-122 100 mg の経口投与または同一のプラセボに無作為に (1:1) 割り当てられました。無作為化は BMI (≤30 kg/m 2または >30 kg/m 2)および選択的セロトニン再取り込み阻害剤、選択的ノルエピネフリン再取り込み阻害剤、ガバペンチン、またはプレガバリンのいずれかを使用してそれを層別化しています。
Q-122 カプセルとプラセボ カプセルは外観が同じで、容器のラベルも同じでした。二重盲検の治療および分析段階では、参加者、治験責任医師、臨床研究機関のスタッフ、およびスポンサーは、治療の割り当てについてマスクされていました。
主要評価項目は、28 日間の治療後の Q-122 とプラセボとの間の中等度および重度のほてりおよび寝汗の血管運動症状重症度スコア (msVMS-SS) のベースラインからの平均変化率の差でした。一次分析は、修正された治療意図によって行われ、安全性は、治験薬の少なくとも1回の投与を受けたすべての参加者で評価されました。”
本試験のデザインについて言及しています。
ここで重要なのは、この新しいQ-122という薬剤を飲む方と、プラセボ(見た目はそっくりで、薬理作用のないたとえばでんぷんなど)を飲む方、の2群にランダムに(誰かが意図的に分けるのではなく、サイコロを振るようにして分ける)振り分け、比較したというところです。
この薬を飲んだのは28日間とのことですが、この間、患者さんはもちろん、医師や看護師、薬剤師のだれもが、Q-122を飲んでいるのか、でんぷんを飲んでいるのか、知らされていない、という点が重要です。これを二重盲検比較試験と呼んでもっとも信頼性が高い方法です。
なぜプラセボを使うのか?
それはこれに続く結果を読めばわかります。そうです、でんぷんを飲んでいるだけなのに、ホットフラッシュが改善した人がおられるのです。実はプラセボ効果とも呼ばれるこの現象はいまでも医学の謎の一つです。思い込みだろう、と言われる方もいるのですが、プラセボで実際に血圧も下がります。便秘が解消します。感覚だけではなく物理的生理的な変化が生じるのです。人は思い込みで自分の体を変化させられるのもまた事実なのです。ですので、こうした患者さんの主訴が改善するかどうか検証する研究ではプラセボを用いて比較することが必須とされます。


2018 年 10 月 24 日から 2020 年 9 月 9 日までの間に、ホットフラッシュのある243 人の患者がスクリーニングされ、そのうち 131 人がランダムに本試験に割り当てられ、治療を受けました (Q-122 n=65 および プラセボ n=66)。
Q-122 は、プラセボと比較して、28 日間の治療でベースラインからの msVMS-SS の平均変化率が有意に改善しました ( Q-122で–39% vs プラセボは–26% p=0·018)。
治療に起因する有害事象は一般に軽度から中等度であり、2 つのグループ間で同様でした。
治療に関連した治療に起因する有害事象は、Q-122 群の患者 65 人中 11 人(17%)vs プラセボ群では 66 人中 9 人(14%)です。
Q-122 群の患者は 0 人、プラセボ群の 2 人 (3%) の患者に重篤な有害事象がありました。
これが結果です。症状が改善した方が39%で、プラセボを飲んでおられる方よりも有意に多かった、という結論です。正直、大したことないな、と思われた方も多いのではないでしょうか?
そして驚くべきことにプラセボでもなんと26%も改善している。どうでしょうか。
逆にとって、更年期症状は、考え方によっていくらでも症状は改善しそうな気がしますね(男性の私がこれを書いてしまうと叱られますけれども)。
Q-122がいくらの値段になるかはまだわかりませんが、今後日本でも臨床応用されるかもしれません。ホットフラッシュに苦しんでおられる方にはたしかに朗報でしょう。
ただ今回のプラセボによって得られた結果もまた重要な気がします。
私は更年期障害を訴えられる患者さんにはまずは運動を勧めています。それも週に何回でもいいからホットヨガや、軽いジョギング、縄跳びなど ”汗が出る”運動を勧めています。普段から汗をかいていれば、それ以外の時に汗が出ても、気になりにくくなります。男性の私が行っても説得力がないかもしれませんが、女性の方に聞いて確認しています。そしてなにより体に良くても悪いことは一つもない。
ですので、薬を飲むよりまず先に試してほしいのです。
運動でホットフラッシュは軽くなる、信じることで、少なくとも26%の改善効果は最低限あるはずですよね。でんぷんでもそうなのですから。
2022.11.24
この記事は”センチネルリンパ節生検”の言葉が理解できる方向けの記事になります。
たとえば乳がん腫瘍が皮膚や筋肉には及んでおらず、術前の診断ではリンパ節転移はないと診断された患者さんでは、腋窩廓清を省略できる可能性があることから、最近ではセンチネルリンパ節生検(代表的なリンパ節を数個調べて陰性であればよしとする考え方)を施行し、陰性とされれば腋窩を廓清しない、という方法がとられます。
それでも結果として陽性である場合ももちろんあり得ます。ただもちろん術前には陰性と診断していたのですから、それほどひどい状況で転移しているとは考えにくい。転移があったのは調べたリンパ節だけかもしれない。そうした際に腋窩放射線療法 (ART) は、腋窩リンパ節郭清に取って代わることができるでしょうか? ちなみにリンパ節転移があれば、乳腺をたとえ全摘したとしてもどちらにしても放射線治療がなされることが多い。とすればこの考え方はどうせ放射線治療をするなら、もう腋窩に手術を加えなくてもいいのではないか、とする考え方です。Bartels先生らによって研究されました。
Bartels SAL. Radiotherapy or Surgery of the Axilla After a Positive Sentinel Node in Breast Cancer: 10-Year Results of the Randomized Controlled EORTC 10981-22023 AMAROS Trial. Journal of Clinical Oncology. 2022.

対象患者さんは 2001 年 2 月から 2010 年 4 月まで含まれていました。 本試験(AMAROS 試験)では 4,806 人の患者が センチネルリンパ節生検を受け、1,425 人がリンパ節陽性でした。腋窩リンパ節廓清群(ALND) (n = 744) または腋窩放射線治療群=手術は施行せず(ART) (n = 681) にランダムに割り当てられました。追跡期間の中央値は 10.0 年 (8.4 ~ 10.3 年) で、両治療群で同等でした。
腋窩再発率
腋窩の残ったリンパ節から再発する腋窩再発は、ALND 後の患者 744 人中 7 人 (0.9%)、ART 後の患者 681 人中 11 人 (1.6%) で発生しました。10 年間の累積発生率は、ALND 後 0.93% (95% CI 0.18 ~ 1.68)、ART 後 1.82% (95% CI 0.74 ~ 2.94) (HR 1.71; 95% CI 0.67 ~ 4.39) でした。それぞれ3人と5人の孤立した腋窩再発がありました。合計で、5 ~ 11 年の追跡調査の間に8人のイベントが発生しましたが、腋窩再発の数がそもそも少ないため、あまり統計的な意味はありません。
(筆者注:手術の方がわずかで再発が少なく出たのはそれでもうれしいです。ただ結局腋窩のリンパ節転移は、それ自体でその方の命を奪うのではなく、後に他の臓器から転移が見つかり、再発する、そのことによって生命に脅威になることがよくわかります。結局腋窩リンパ節は転移があったとしても、手術にせよ、放射線治療にせよ、ほぼすべて処置されているわけですから。)
全生存率および無(病)再発生存率
ALND グループでは 104 人 (14.0%) が死亡し、ART グループでは 112 人 (16.4%) が死亡しました。乳がんによる死亡は、ALND グループの 65 人 (8.7%) の患者と ART グループの 70 人 (10.3%) の患者で発生しました。10 年 OS 率は、ALND グループで 84.6% (95% CI、81.5 ~ 87.1)、ART グループで 81.4% (95% CI、77.9 ~ 84.4) でした (HR、1.17; 95% CI、0.89 ~ 1.52; P = .26;図 2)。10 年 無(病)再発生存率 率は、ALND グループで 75.0% (95% CI、71.5 ~ 78.2)、ART グループで 70.1% (95% CI、66.2 ~ 73.6) でした (HR、1.19; 95% CI、0.97 ~ 1.46; P = .11)。
(筆者注:これも手術の方がわずかでも再発が少なく、生存率が高く出たのは統計的な差がないとしてもうれしいです。)
罹患率とQOL
すべての測定時点で ART 後よりも ALND 後の方がリンパ浮腫が観察されました。
リンパ浮腫の治療される頻度が有意に高く、術後1年での発生率が最も高い。全体として、ALND 後患者の 44.2% が、ART 後の患者の 28.6% と比較してリンパ浮腫を報告しました。少なくとも 10%以上の腕周囲の測定値の増加が、ALND 後により頻繁に測定されました。肩の可動性は2つの治療群で同様でした。QoL については、治療後 1 年、3 年、および 5 年で、選択されたスケール (腕の症状、痛み、または身体イメージ) のいずれの間にも統計的差異は観察されませんでした。腕の症状スケールの2つの項目で、統計的に有意な差が観察されました。ALND 後には腕/手の腫れがより多く報告され、ART 後には腕を動かすのがより困難になったと報告されました。これらの値は臨床的有意性に達しませんでした。
(筆者注:結局アンケートをすれば、それほど差がないものの、測定値も治療になる方も、手術を受けた方の方で、リンパ浮腫が多くなることは明らかになっています。ほぼ倍であることはショックです。)
探索的分析(から抜粋)
二次原発がんは、ALND (57 件) と比較して、ART (75 件) 後に有意に多く発生しました。10 年累積発生率は、ART 後 12.1% (95% CI 9.6 ~ 14.9)、ALND 後 8.3% (95% CI 6.3 ~ 10.7) (HR 1.45; 95% CI 1.03 ~ 2.04; P =0.035) )。これらのイベントのうち、21 件 (28%) は ART 後の対側性乳がんまたは上皮内乳管がんでしたが、ALND 後の 11 件 (19%) でした。二次原発がんは、ART 後の 22 人の患者と ALND 後の 16 人の患者の死因でした(データ補足)。
(筆者注:外科の見方の筆者にすれば、よかった、となりますが、不思議なデータです。放射線治療をしている方が、二次、つまり異時性に発生する乳がんは少ないかも、と考えていたのです。ちょっとでも対側にも放射線治療が当たりそう?そんなことはないですが・・・むしろそのためにがんが引き起こされた、この論文の筆者も少し考察されていました。しかしこれは偶然と考えます。ただこの結果を除けば、わずかに手術群でよかった生存率も差がないという結果になりそうです。)
AMAROSから導かれる結論
術前に様々な検査で腋窩リンパ節転移はないとした症例は、たとえ術中に陽性と診断されても、それ以上方針を変更して手術を大きく腋窩にまで広げることは必要ない、となりました。ただリンパ浮腫を起こすだけだ、となります。
ただこの論文にはいくつか疑問があります。まずリンパ浮腫の頻度です。どの程度でそう診断するかにもよると思いますが、術後の44.2%は“高すぎ”です。ほぼ半数がリンパ浮腫になる、どんな手術をしているのか、と思います。リンパ浮腫が2倍なのにもかかわらず患者さんへのQOL調査では差がなかった。つまり検査してはじめてわかるようなリンパ浮腫まですべて含めたのでしょう。原則患者さんが気づきもしないようなリンパ浮腫を見つけることにあまり意味はないように思うのですが。
ただこの論文で気になるところはセンチネルリンパ節生検では1-2個しかリンパ節を検査しません。転移があっても、それ以上手術を拡大しないとなれば、たとえば転移したリンパ節が1個見つかった、しかしもしかすると2個3個とそれ以上あるかもしれない。それはわからなくなる、ということです。
今 日本のガイドラインでは腋窩にリンパ節転移が4個以上あれば、乳房をたとえ全摘していても放射線治療を行うことを標準とする、1個から3個であっても放射線治療を行うことを“弱く”勧める、とされています。転移個数で違うのです。
また乳房温存手術後は、センチネルがどうであれ、放射線治療を行うことが標準とされます。ややこしいですね。
だから私はこのように応用すればいいのではないか、と考えます。
まず術前検査でリンパ節転移がないと診断される症例がセンチネルリンパ節生検の適応となるのであり、腋窩リンパ節転移がたとえ陽性であっても、そこに転移範囲がとどまる可能性の高い症例が対象となることを前提に、
・温存切除で、センチネルリンパ節が陽性であればそれ以上廓清しない、ただし腋窩も放射線治療範囲に含める。
・乳房全摘で、センチネルリンパ節が陽性であれば、放射線治療になることを考慮して、少なくともリンパ浮腫に配慮して周囲リンパ節を最低5個程度までサンプリングしておき、後の治療の参考とする。ただ手術で根治を目指すような、いわゆる根こそぎ切除は必要ではない。転移があれば放射線治療になり、追加廓清に意味はない。逆に転移がなければ追加廓清する必要はない。
2022.10.28
近年の抗がん剤の進歩は素晴らしく、たとえ進行して見つかった乳がんであっても、大幅に縮小させることができたり、場合によって画像上は抗がん剤治療後に消失してしまったりすることも珍しくなくなりました。
がんの種類によって、化学治療を行う必要がある、と判断されれば、手術に先行して化学治療を行うことで、抗がん剤が効くかどうか直接的に判定でき、さらに効いてくれれば手術の規模を小さくすることもできる可能性があります。
比較的早期のHER2陽性またはトリプルネガティブ乳がん(TNBC)に対して術前化学療法を施行し、少なくとも画像で確認する限り、がんが消えてしまったように見える際に、患者さんから手術は必要なんですか?と尋ねられることもよくあります。
こうした際に私は「画像上は消えて見えても細胞1個まで消えているかを判断する検査がありません。ですので、もともと腫瘍があったと思われる部位は切除して、がん細胞が残っていないかは確認しておく必要があります。」と説明していました。
ただこの説明は少し矛盾をはらみます。もしその理屈が成り立つのであれば、
乳がん検診を受けて“異常なし”としていることはどうなのか?細胞1個のがんを見つける方法がないのなら、異常があるかもしれないではないか。それを確認するには乳腺をすべて切除しないといけないなら、検診は成り立たないではないか?
さらにいえば、針でついて病理検査をして悪性所見なし、と診断された。でもそれは先の理屈から言えば成り立たないではないか?針で突いただけで、みえる腫瘍のすべてを採取しなくても、がんではない、と診断できたではないか?それは矛盾していないか?
そこで、最近 こうした術前化学治療を施行し、画像上がんが消失している患者さんに対して、もう一度、がんがあった部分に針生検を施行し、少なくとも撮った標本上は病理学的にがんは消えている(病理学的完全奏効(pCR)といいます)ことが証明された場合、手術を受けないでいるとどうなるか、臨床試験が行われ、その結果が公表されました。
今回のお話は専門的なので、興味がある方のみ読んでください。
MDAndersonがんセンター Henry M Kuerers先生のお仕事です。
まず術前化学治療にて画像上がんが消失した50 人の患者さんのうち、 31 人 (62%) の女性において、US-VAB(いまもっともしっかりとした病理検査ができる針生検方法です。その分大量に組織が切除されます) 病理学的にがんが残っていないと診断されました。
その31人全員が、手術を施行せず、標準的な全乳房放射線療法を受けました。
追跡期間の中央値 26.4 か月後(平均2年間の経過観察をして)、手術を施行しなかった患者さんで乳房内の乳がん再発はありませんでした。

・もともと術前化学治療後、手術による乳房切除を施行して、その標本内にがんが残っていなかった場合(pCRが達成されていた場合)は、それ以外の症例に比較して予後がいいことがわかっていました。つまり手術で切除されなかった部位にがん細胞が残っており、それがのちになって出現するのが再発であるので、乳房内でがんが消えるくらいであればその他の部位のがんも消える、消えない場合は他の部位のがんも消えない、と言えるのです。
ですので、明らかにがんがあったはずの部位を、化学治療後に針生検してがんが消えて入れば、ほぼ全部消えた、としていいのではないか、という考え方が生まれます。
・乳癌の全身療法の進歩により、早期 TNBC および HER2 陽性乳癌の 60% 以上で pCR を達成できる化学療法の投与方法がそれぞれ開発されています。
・研究デザインにおける 3 番目の重要な要因は、US-VAB の使用でした。標準的な生検技術を採用した予備研究では、6つの標本が得られましたが、これでは不十分であることが判明し、容認できない率の偽陰性結果につながりました(がんは残っていないとされたのに、実は残っていた)。US-VAB を使用すると、研究者は 12 個の生検標本を得ることができ、精度が向上しました(がんが本当に残っていないときに残っていないと診断できる確率)。
研究の詳細
Kueer らは T1-2 N0-1 M0 疾患の 58 人の患者を評価し、そのうち 50 人が術前化学治療、そしてその後にUS-VABを受けた。対象は21 人の TNBC 患者と 29 人の HER2 陽性乳癌患者で構成されていた。
術前化学治療を完了した後、患者はマンモグラフィーと乳房の超音波検査を受け、放射線科医は US-VABに最適な方法を模索しつつこれを施行し、最低 12 個の標本を得ている。がんが残っている可能性があれば、手術を容易にするため、検査の際に腫瘍床にクリップを配置した。
主要評価項目は、術前化学治療後の US-VABで残存腫瘍が認められなかった女性における、6 か月後および 1、2、3、5 年後の再発率でした。50人の患者はすべて女性で、年齢の中央値は62歳でした。治療前の平均最大腫瘍サイズは2.28cmでした。
術前化学治療後のUS-VAB検査で、19 人の患者に残存病変があることがわかり、この方々は通常通りの手術を受けられました。
pCR の割合は、TNBC で 71% (患者 21 人中 15 人)、HER2 陽性乳がんで 55% (患者 29 人中 16 人) でした。ホルモン受容体 (HR) 陽性/HER2 陽性の 18 人中 7 人 (39%) の患者が pCR を示したのに対し、HR 陰性/HER2 陽性の腫瘍では 11 人中 9 人 (81%) でした。
TNBC および HER2 陽性の乳がんは、全乳がんの約 35% を占めています。この研究の有望な予備結果が、はるかに多くの ホルモン感受性陽性患者集団に適用されるかどうかは、まだ分からないと Kuerer 氏は述べています。ホルモン感受性陽性乳がんは、術前補助ホルモン療法を含む術前補助療法に対する感受性が低く、pCR は TNBC および HER2 陽性腫瘍と比較して発生頻度が低くなります。
早期HER2陽性またはトリプルネガティブ乳がん(TNBC)に対する術前化学治療に対する病理学的完全奏効(pCR)後に手術を受けないことを選択した女性は、追跡調査の最初の2年間で再発がなかったことが、小規模な前向き研究で示されました。
2 年間のフォローアップは結論付けるには短いですが、TNBC および HER2 陽性の腫瘍は早期に再発する傾向があるため、短期であっても再発がないことは重要な意味があるといえるでしょう。
ただこの研究では、患者は慎重に選択され、専門のセンターで治療を受けました。
手術をしないという結果が乳がん患者の一般集団に適応されるにはまだ早急な段階であることに注意が必要です。「これは非常に有望で非常に励みになると思いますが、一般病院で対象患者すべてに適応するには準備が全くできていないことは間違いありません」と Attai 氏は付け加えました。
2022.10.21
HER2陽性乳がんに対しては、今日の分子標的薬剤の躍進の先駆けとなったハーセプチン🄬(トラスツヅマブ)の大成功をはじめ、パージェタ@(ペルツヅマブ)、タイケルブ@(ラパチニブ)、カドサイラ@(トラスツズマブ エムタンシン)、エンハーツ@(トラスツズマブ デルクステカン)と、さまざまな薬剤が開発され、それぞれ臨床において大きな躍進をもたらしてきました。
その進行の速さと、転移のしやすさから、発見時にはそのほとんどがステージII、IIIと進行がんとして発見されるため、治癒が困難で、こうした薬剤が開発されるまでは多くの患者さんが抗がん剤に苦しみ、そして命を奪われてきた歴史があります。
HER2陽性乳がんは、しかしHER2陽性であるがゆえに、これを“標的”とした薬剤が開発され、そしてそれが期待通りの強い抗腫瘍効果があったため、“薬で治る乳がん”として期待が持てるほど予後が改善しています。手術は切ったところしか治せません。ですので、がんの範囲がひろがれば“切りきれない”事態が起こります。しかし薬で治せるようになれば、早期がんだろうが、進行がんだろうが、関係なくなります。どこにどのように存在しても、薬で消えてしまうのであれば、関係ないからです。そして進行して発見されたHER2陽性乳がんは、それでも治せるという期待が持てるがんとなり、その通りの成績を残してきました。
HER2陽性乳がんが、リンパ節に累々と転移をした状態で見つかった。肝臓に転移がある。それでももしかすると治せるかもしれない。分子標的薬剤で治療した。腫瘍が消えてしまった。治ったか!? これは珍しくなくなりました。
乳がんがよく転移する臓器はリンパ節を覗けば、代表的なものは骨ですが、肺、肝臓に加えて、脳にも転移します。
こうした転移を手術で治療するのは難しいため、それこそ分子標的薬剤の出番となるのですが、他の臓器と異なり脳だけは、治療をするにあたって特殊な事情があります。

HER2を標的とする分子標的薬剤は、薬剤として分子量が大きいという特徴があります。
普通の薬をパチンコ玉(タモキシフェン 約564)だとしたら、分子標的薬剤はバスケットボールくらい(分子量, 148,000)の大きさがあるのです。
脳は他の臓器と異なり、血液から“守られて”います。
妙な言い方になりますが、血液から栄養や酸素を大量にもらうのですが、特別なバリア(BBB ブラッドーブレインーバリアといいます)によって、たとえばどこかから血液の中に細菌や毒が入っても、簡単に脳には届かないように守られているのです。
そして分子量が大きい分子標的薬剤はこのバリアが突破できないため、脳に転移した乳がんには届きにくいのです。
分子標的薬剤が開発された当時、HER2陽性乳がんは脳転移しやすい、という噂が立ちました。実際は分子標的薬剤で、リンパ節をはじめ、ほとんどの転移したがん細胞が死滅してしまったのに、脳に転移したがん細胞にだけは薬の効果がなく、生き残り、それだけがのちに転移として出現するため、こうしたうわさになったのです。
HER2陽性乳がんにとって脳転移をいかに治療するか、すでに全身に散らばってしまったがんを根治するにあたって大きな障害になりました。前述しましたが、それさえなければ薬剤だけで乳がんを治せる可能性もすでにあったからです。
最近 米国の臨床腫瘍学会(ASCO)の方から、HER2陽性乳がんの脳転移症例の治療についてガイドラインが出されました。下記にその翻訳を示しますが、難しいと思います。気になる人は参考にしてください。
ただここから読み取れることで今回皆さんに伝えたかったことを抜粋します。
1 原則として、脳転移への治療は“放射線治療”であること。分子標的薬剤の治療は継続でいいのですが、それではコントロールできないから脳転移が出てきているのですから、それ以外の治療が原則になります。この場合、放射線治療が主となります。
2 脳転移が広い範囲に及んでいたり、数が多かったりすれば、全脳照射と言って局所にあてるのではなく、脳すべてに照射を行うことになります。その際、認知症の発症を防ぐために、記憶をつかさどるといわれる海馬(脳の一部分の名前)への照射を可能なら避けること、そして認知症の薬剤であるメマンチンを用いること、を推奨しています。
(3 新しい分子標的薬剤である ツカチニブを用いる可能性について言及していますが、これは、ここでは触れません。日本では未認可で、2022年現在 臨床試験中です)
特に2に関してです。
驚かれた方もおられるかもしれませんが、脳転移に対して脳全体に放射線治療を行うと、脳の代謝が障害され、長期的には認知症を発症する可能性があるのです。もちろん治療をしなければ命にかかわるのですから命と引き換えです。私が治療に携わっていた際も、最後の手段として考えておりましたが、患者さんとも何度も話し合った末、全脳照射に至った方もおられました。
でもいくら命がかかっているとはいっても、記憶がなくなり、認知を発症してまで延命したいと望む方は少ないのが現状でした。
しかしその原因が、海馬への照射によるものであり、それをできるだけ避け、そして予防的に薬剤を投与することで防げるのであれば、そうすべきではないか、そう思います。ただこのメマンチン@(メマンチン塩酸塩)に関しては、日本でも注目されており、様々な学会が取り組んでいますが、現在保険適応外になります。したがって今できる対策は“海馬への照射を(可能であれば、つまりそこにがんがなければ)避ける“ことのみのようです。
それによって記憶がなくなっていくという最悪の合併症が防げるのであれば、その治療を積極的に受けられる方も増えるし、どうしても受けなければならなくなったとしてもためらう理由が軽減されます。
現在 緩和医療に関する学会、脳神経外科関連の学会、さらに放射線治療に関する学会において注目されているようです。そのつもりで探すと山ほど記事が出てきました。薬剤が今は使えなくても近く使えるようになる可能性も高そうです。
対象の患者さんには大きな朗報と思います。私が治療をしていたころには知られていなかった概念ですので、ここで紹介しました。
進行性HER2 陽性乳癌および脳転移の管理: ASCO ガイドラインの更新
*難しいと思います。これを理解しなくても記事はわかると思います。興味がある方のみご参照ください。
生存予後が良好で、1個の脳転移を有する患者の場合、治療オプションには、術後放射線による手術、定位放射線手術 (SRS) 単独、全脳放射線療法 (WBRT) とメマンチン (WB-M) および海馬回避 (HA; ± SRS)、少数分割定位放射線療法、および転移のサイズ、切除可能性、および症状に応じて、無症候性 脳転移を有する選択された患者における全身療法の議論。治療後、局所再発または新しい脳疾患を監視するために、2 ~ 4 か月ごとのMRIやCT検査を施行する場合があります。
生存予後が良好で転移が限定的(2 ~ 4 個)である患者の場合、治療の選択肢には、サイズが大きく、症状の原因となるような病変の切除と、術後放射線療法、追加の小さな病変に対する SRS、SRS(± WB-M および HA)、少分割定位が含まれます。 3~4 cm を超える手術不能な転移には、放射線療法、または WB-M および HA (± SRS)を施行します。
転移が 3 ~ 4 cm 未満の場合、治療オプションには、術後放射線療法による切除、SRS 単独、WB-M および HA (± SRS)、少分割 (SRS)、および無症候性の 脳転移を有する一部の患者における全身療法の検討が含まれます。どちらの場合も、利用可能な選択肢は切除可能性と症状によって異なります。
びまん性疾患および/または広範囲の転移があり、予後がより良好な患者、または脳に症候性軟髄膜転移を有する患者には、SRS または WB-M および HA が提供される場合があります。
症候性の脳軟膜転移を有する患者には、WBRT とメマンチンが提供される場合があります。
予後不良の患者には、WB-M および HA、最善の支持療法、緩和ケアなどの選択肢があります。
初期放射線療法にもかかわらず進行性頭蓋内転移を有する患者の場合、オプションには、SRS、手術、WB-MおよびWB-M、全身療法の試験、臨床試験への登録、および/または初期治療に応じた追加の緩和オプションが含まれます。
脳転移の診断時に全身疾患が進行していない患者については、全身療法を現在のHER2標的療法レジメンから切り替えるべきではありません。
脳転移の診断時に全身疾患が進行している患者の場合、臨床医はHER2陽性転移性乳がんの治療アルゴリズムに従ってHER2標的療法を提供する必要があります。
ツカチニブ + カペシタビン + トラスツズマブの HER2CLIMB レジメンは、HER2 陽性の転移性乳癌患者で、症候性質量効果のない脳転移があり、転移性疾患に対する 1 つ以上の HER2 に向けられた治療で疾患が進行した患者に提供される場合があります。これらの薬剤を使用する場合、頭蓋内での進行が確認されるまで局所療法を延期することがあります。
ツカチニブ + カペシタビン + トラスツズマブの HER2CLIMB レジメンは、局所療法または頭蓋内疾患の進行後に安定した脳転移を有する患者に提供される可能性があります。これは、全身療法ガイドラインの更新版で推奨されている二次治療でのトラスツズマブ デルクステカンのオプションに加えてです。
患者に脳転移の既知の病歴または症状がない場合、MRIによる定期的なサーベイランスの実施を推奨または反対するにはデータが不十分です。
臨床医は、脳の関与を示唆する神経学的症状がある状況では、迅速に診断用のMRI検査を実施する必要があります。
2022.10.14
先日 80歳の女性が検診に来られました。
この方は10年来 毎年健診に来られています。
でも今年はこんなことを言われたのです。
「先生、わしは今年で80歳になった。」
おめでとうございます。米寿までもうすぐですね。
「周りを見ても若いもんばかりじゃ、わしは恥ずかしい。」
え?
「そもそも乳がんなんて若い者がなるんじゃろう。わしくらいの年になってもそりゃがんにならんとは思うとりゃせん。けど進むのも若いもんに比べたら遅いだろうから、そんなにマメにこんでもええじゃろう?4年に1回くらいにしとけばそのうち寿命じゃ。」
今回 この質問に答えてみたいと思います。

1
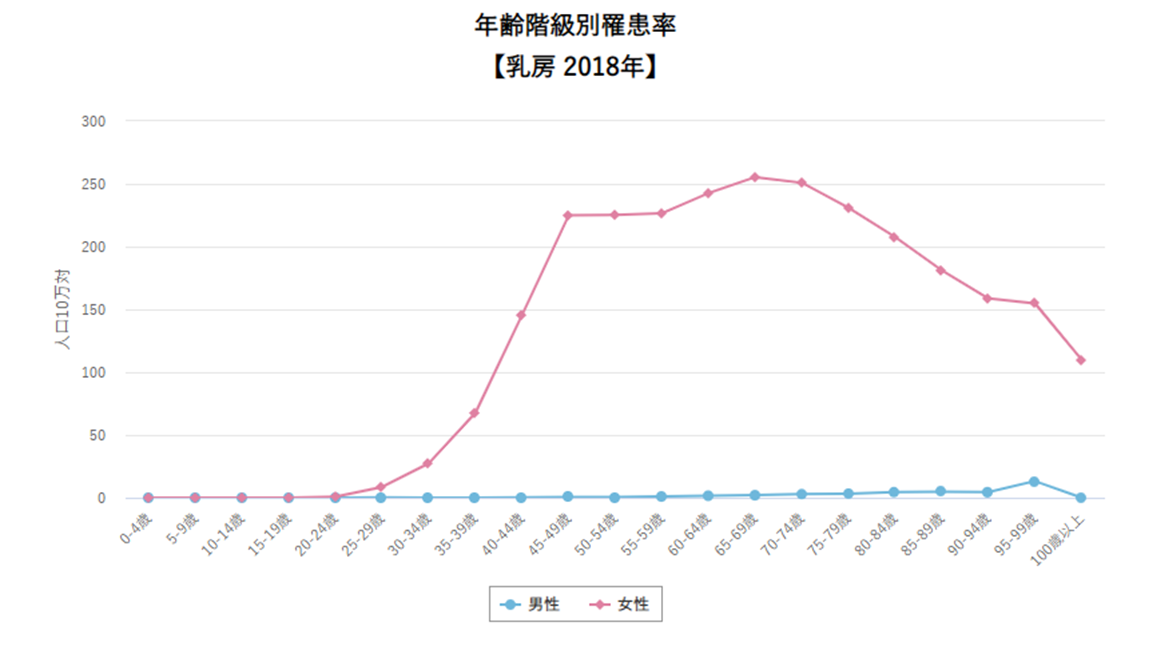
上は年齢別罹患率のグラフです。がんセンターがHPで発表している最新のデータになります。
罹患率とは、その年齢の方の何%が乳がんにかかっているのか、を表します。
これのグラフで見てみると、100歳以上の方が乳がんに罹患する確率は40歳の女性とほぼ同じです。10万人に100人ですから1000人に1人。
さほど多くないように思うかもしれません。しかし累積で考える必要があります。最終的に女性の9人に1人が乳がんに罹患します。つまり40歳という年齢のその1年で乳がんになる確率は0.1%ということです。
そしてグラフを見るとわかるのですが、山のピークはどこにありますか?
そうです、65歳から75歳が最も乳がんに罹患している年齢なのです。
驚きませんか?若い人がなる、そう思っておられる人も多いと思います。でも多いのはむしろ定年後、60台70台なのです。
「わしもがんにならんとは言うとらん。ただがんの進みも遅いだろうから若い人みたいに検診せんでもええじゃろう、というたんじゃ。乳がんで命を取られておるんは若い人なんじゃないんか?」
おばあさんの疑問は続きます。
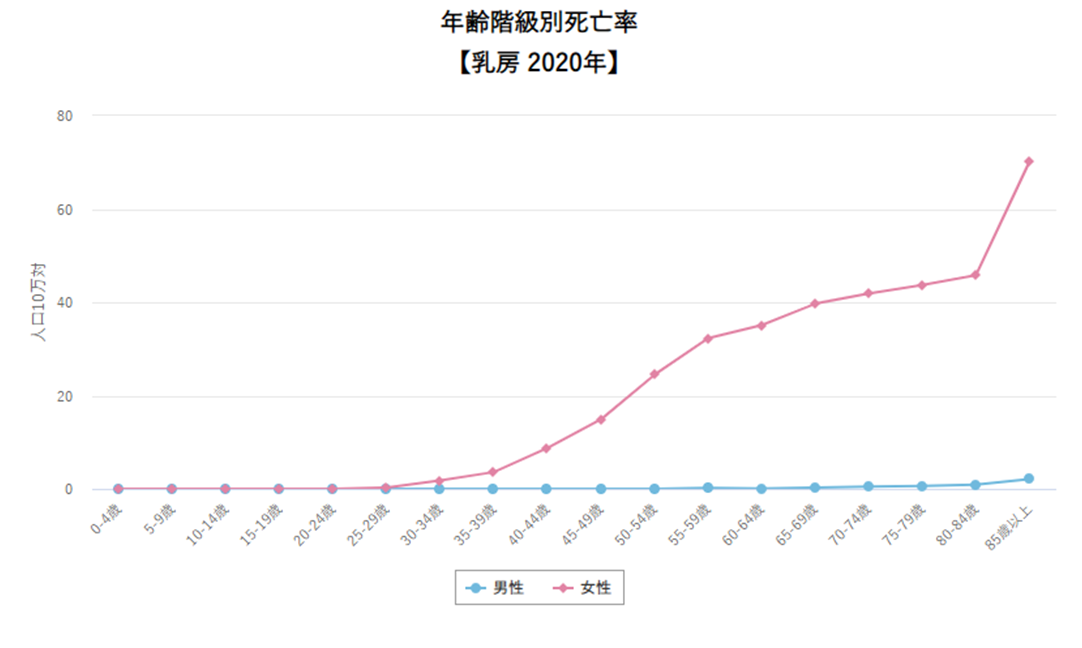
上のグラフは年齢別の乳がんによる死亡率です。
そうです、年齢が高いほど、乳がんで亡くなっているのです。
驚きませんでしたか?
これは理由は一つでは言えません。
たとえば40歳で乳がんになられた方がそのまま40歳で亡くなることはまずないので、山がずれる、そういう効果もあるでしょう。でも85歳以上でのグラフの上がり方がそれでは説明できないですよね。
理由はおばあさんご自身がすでに口にしています。
「検診に来とるのは若い人ばかり・・・」
これです。若い方は子育ての真っ最中、乳がんはもっとも恐ろしい脅威です。
当院にも若い方はきちんきちんと検診に来られます。
逆に高齢の方はあまり来られません。乳がんは若い人がなる、乳がんで亡くなるのは若い人、そういう根拠のない常識が広まっているから、そう思います。実際ニュースになるのは若い芸能人の方だからでしょう。ただお年を取られた方もがんで亡くなっているし、乳がんで亡くなっています。ニュースとして注目されていないだけなのです。
円楽さん、アントニオ猪木さん、有名な方が最近も亡くなられました。けれど、病名を覚えておられる方は少ないと思います。でも若い方が亡くなった時には病名が気になる。それだけなのです。ご高齢な方も乳がんに罹患され、亡くなられています。
さらにご高齢な方には知っておいていただきたいことがあります。
ご高齢な方の進行した乳がんの治療はより難しい、という事実です。
ご高齢な方は心機能をはじめ、肝機能、腎機能など、様々な体の機能が低下しています。化学治療(抗がん剤による治療)はもともと元気な方の元気な臓器ですら負担になります。こうした臓器の機能低下が理由で化学治療が十分にできないこともあるのです。
加えてご高齢な方は多く既往疾患を持っておられます。たとえば糖尿病、高血圧、心疾患など。こうした既往があれば、大きな手術に耐え、そこから回復する力も衰えています。手術、化学治療、放射線治療と次々とやってくる大きな負担に耐えられないこともあり得ます。
つまり、若い人よりもより早期で発見しなければ治療は難しい、のです。
最後に
「いや、わしはもうええんじゃ。長生きして若い者に迷惑をかけたくない。」
その方もそう言われました。ただそれは優しいように聞こえて優しくないと私は思うのです。子供の立場から言えば、親が重い病気になっていれば、放っておけるはずがありません。通院が必要になればご高齢な親御さんであれば送り迎えも必要になるでしょう。長期になり、頻回になれば大きな負担になります。
自分のことが自分でできるうちは、大事にならないよう検診をきちんとしておく、方が若いもの思いだと思います。できる限り自分の健康を守っておく、それが結局は”若いもの思い”なのです。
2022.10.10
先日のピンクリボン講演会にご参加いただいた方、また聴講してくださった方ありがとうございました。
まずは御礼申し上げます。
自分が企画にあたって最初に意識したのは、もともと検診に興味がない方に、受けたこともない方に、いかにして興味を持ってもらうのか、そして受けようと考え始めていただくのか、そのきっかけをどうしたら作れるだろう、その点でした。
ただ検診を受けようと思い立っていただいたとして、今年受けてみられたとして、それきり興味を失ってしまっては意味はありません。検診はできるだけ規則正しく受けてくださらなければ意味はないのですが、それは検診を受けたことがない、興味もない、そんな方にとってはるか先の目標です。
そこでまず自己検診をしてほしい、と訴えることから始めようと思いました。
ただ今回の講演を聞いてくださるような方はもともと検診は受けておられるし、興味も持っておられます。定期的に検診されている方も多いことでしょう。そして意外ですが、検診を施設で受けているのだから、自分は自己検診しなくてもいい、そう考えておられる方は多いのです。
その方々にまず自己検診の意味、意義をわかってもらおう、そう考えました。そしてその方々が周囲の人に自己検診の必要性を伝えてもらうしかない、そう思ったのです。
そこで私はブレスト・アウェアネスという言葉を用いて、まずこの講演を聞いてくださるような方、そしておそらくは定期的に検診されておられる方に、もう一度、自己検診は必要なんだ、そして自己検診をする意味はあるんだ、とわかってもらおうと考えました。
伝えきれたか? あまり自信がありません。もう一度書いてみたいと思います。

まず通常はマンモグラフィ検査を受けられると思います。
ここで”異常なし”で安心して終わりではいけないのです。
まず自分の乳腺の状況を知りましょう。
”高濃度乳腺あるいは不均一高濃度乳腺”とされた方
これらの方はマンモグラフィで検査しにくい部位がある、という
ことになります。つまりそれだけで油断してはいけないのです。
超音波検査を追加しておくことが理想ですが難しい。
その場合は自己検診が極めて重要になります。
マンモグラフィで異常なしとされても、自分の乳腺の濃度は高くないか? を知っておく必要があります。これが自分の乳腺の状態を知ろう≒ブレスト・アウェアネスなのです。
マンモグラフィで濃度が高い、あるいは異常が疑われた、
そうした方は乳腺超音波検査を受けられることになります。
ここでも異常なしとされて安心できるのですが、ここでも
自分の乳腺の状態を知ることが必要です。
たとえば嚢胞と呼ばれる分泌液をためた袋、線維腺腫、
福乳などさまざまな良性病変を持っておられる方がおられます。
可能ならその場所を聞いて、その時に自分で触れる、触って
わかるものかどうか、試しておきましょう。
超音波検査で異常なしとされても、自分の乳腺には自己触診の際に邪魔になるものはないか、あるとしたらそれはどこにあるのか、知っておくのです。

異常なし、と診断されました。何よりです。
ただそれでいつまで自分は安心なのでしょうか?
1年、2年、それとも半年?
自己検診はするに越したことはないでしょう。しかし、3か月後
再検査をします、その際には自己検診は必要ないでしょう。
しかし2年に1回の検診を受けようと思います、その際には
自己検診はしておいてください、そういわれるはずです。
たとえば血縁者にたくさんの乳がんの方がおられる、しかも
非常に若くしてなられた方がいる、男性乳癌の方がおられる、
それこそ遺伝性乳がん卵巣がん症候群と診断された方がおられる、
こうした方はもちろんそれ以外の方と同じ検診では危険です。
異常なしとされても、自分はどれくらいのペースで検診を受けていくのが理想なのか?医師に確認しておきましょう。そしてそのペースが自分には難しい場合には、例えば半年おきと言われてもできない、そんな場合には自己検診の仕方も一緒に指導を受けておくべきなのです。
検診に行かれて、あるいは検査を受けられて異常なしとされた、一番安心な今日、今日こそ入浴の際、あるいは就寝前に徹底的に自己検診しておきましょう。
正常と診断された今日が、自己検診における正常な自分の乳腺の状態を把握しておく、最高のチャンスなのです。そしてそれこそが究極のブレスト・アウェアネスなのです。
普段は逆に今日ほど意識しなくても構いません。検診を受けた今日との違いに気を付ければいいだけです。でも今日の状況は時間とともに記憶から消えていきます。だから今日の状況はしっかり覚えておく必要があります。超音波で異常ありとされ、自己触診でも触ることができる、蝕知できる病変は、位置、大きさをしっかりメモしておくことを勧めます。何かの際に気になったら、今日の状況と比較するためです。メモが面倒な場合は携帯電話の録画を使います。声に出してここに1㎝位のしこりを触るけれども、良性と診断された、と残しておくのです。そうすれば大きさも一も変わりなければ無視しても構いません。
逆に検査を受けた日に記録されていないもの、気が付かなかったものはすべて異常と考えるべきです。
このように検診を受けた日に徹底的に自分の乳腺の状況を覚えておくこと、これがブレスト・アウェアネスの理想の形なのです。

月1回、もちろん週に1回でも構いません。
スポンジやタオルをつかわず、乳腺を手で洗うようにしてみて
ください。隅から隅まで意識的に行いましょう。
生理がある方では終了後1週間など、時期をそろえたほうが
理想です。授乳中の方はしっかり授乳した後に触りましょう。
大切なのは、検診を受け、正常と診断された時との”違い”です。
その時になかったもの、それは痛みの有無、動く動かない、
固い柔らかい、大きい小さい、関係なく異常と考えましょう。
正常な時にはなかったのですから。それは異常です。
がんかどうかの診断は触るだけではできません。
1週間程度様子を見ることは問題ないですが、数か月以上待つこと
はとても勧められませんし、危険です。
この繰り返しが理想の検診になります。
読まれればわかると思うのですが、検診を受けられた方にも、いえ方こそ自己検診を勧めています。
何より検診を受けなければもっとも重要な 4.正常な自分の乳腺を把握する過程が抜け落ちてしまいます。正常な状態がわからない方が異常を探すから、いままで自己検診は難しい、わからない、とされてきたのです。
逆に1.から5.まできちんとこなしてきて、また1年、あるいは2年後に1に戻る際、検診を受ける前日に自分でもう一度触ってみて、「よし!絶対に前回検診を受けたときと同じ状態だ、ちがうところはない!」と言い切れるなら、2㎝を超える乳がん、つまり大きさから診断される進行がんはない、と言い切れます。これは私の臨床上の経験した5500例の症例の検討から見つけ出したデータです。
検診に興味を持っておられない方、その方に受けてみようと思わせてくださるきっかけはおそらくこれを読んでおられる方、あるいは講演を聞いておられたような方でしょう。
その方は、検診を受けておられないお友達にこう言っていただきたいのです。
「まあ検診を受けたくないならそれでもいいよ。今でも9人に8人までは一生乳がんにはならない。だから検診はいらない。でも9人の中の一人になった時、診断が遅れたらやっぱり人生が変わってしまう。
だからせめて自分では時々乳腺を触って気を付けようよ、私もそうしているよ。
ただね、自分で検診するにしても1回は検診受けないと何が正常で何が異常かわからないでしょう。1回検診を受けておけば、何か気になった時にどこに行けばいいか、そしていったらどんな検査をされるのかもわかるじゃない。クーポンもあるんだから一度は受けておこうよ。」
2022.08.21
今回 乳腺の自己検診について解説してみたいと思います。
最初にこの記事が誰にとって重要なのか、考えてみたいと思います。
こうしたブログに興味を持って読んでくださっている方のほとんどは、すでに乳がんに罹患されて新しい情報を求めている方、あるいは何らかの症状を気にされており、どうしようかと悩まれている方が多いのではないでしょうか。日常、きちんと検診を受けられて”異常なし”とされている方は、わざわざこうした記事を読まれないし、探してまでアクセスしないと思われます。
乳がんにすでに罹患された皆さんは乳がんサバイバーです。
皆さんの身の回りにおられる方、たとえば娘さんや、姪、あるいは職場の仲間など、女性はたくさんおられると思いますが、そうした方にとって、貴方はいわば経験者、人生の先輩です。
「普段どんなふうに気を付けたらいいの?」「どんな症状が出るの?」そんな風に聞かれませんか?
「とにかく検診に行きなさい」そう答えておられる方も多いのではないでしょうか?
たしかににわかで自己検診して安心するのは危険です。できたら検診を受診するべきです。ただそういわれてすぐに受診する方ならもう行かれているのではないでしょうか?
「いや、でも3年前に検診受けて異常なしだったよ」などと考えておられたらどうでしょうか?
どんなに熱心に検診を受けられていたとしても、3カ月ごと、毎月、受けておられる方はいません。クーポンで2年おきの方が多いと思います。皆さんは 2年に1回のクーポン検診を受けられていたら、自己検診をしなくても大丈夫、とそのお友達に助言しますか?やはりその間に自分でも気を付けておくのに越したことはない、そう思いませんか?
先の質問を皆さんにもう一度聞きます。
「普段どんなふうに気を付けたらいいの?」「どんな症状が出るの?」
自己検診ね…
あのね先生、ネットを見たら自己検診のやり方なんてどこにでも書いてある。
そもそも自分で見つけられる、見つけなければいけないのなら、検診なんて要らないんじゃない?
自分で見つけられる自信がないから受診しているのよ。
おっしゃる通りです。しかし誤解があります。
施設で受けるマンモグラフィ、あるいは超音波検診と、自己触診による検診は、お互いを補完しあうものあり、どちらかを施行していれば十分というものではありません。
皆さんは乳腺に限らず、検診の目的は何だと思いますか?
がんにならないこと、でしょうか?
検診を受けていてもがんにはなりますね。そう、早期でがんを発見すること、それが検診の目的です。
がんは乳がんに限らずステージ分類されます。I II III IV。Iが早期、IVが末期です。
極端に言うならステージIで見つけることが検診の目的です。
乳がんのステージ I それは単純に言うならば ”2cm” 以内に見つけること、になります。
詳しい方であれば、1cmであってもリンパ節に転移があればステージIIになってしまうことをご存知でしょう。けれども乳がんを見つける以上に、自己検診でリンパ節転移を見つけることは難しい。ですので、ここでは自己検診の目的は何としても2cm以内に乳がんを見つけること、と言い切ってしまいます。
もちろん1cmがいいです、5mmがよりいいです。ただ2cmを超えるとがんは乳腺を出て他の臓器に転移しやすくなります。それがステージIIとして医師が警戒する理由です。なんとしても2cmだけは超えない!ように見つけよう、それが自己検診の絶対の目標なのです。
さて、そこで質問です。
皆さんの乳腺、つまんだり、はさんだりせず、まっすぐに押さえたら、厚さ(高さ)は何cmでしょう?
これ以外と皆さん答えられないんです。
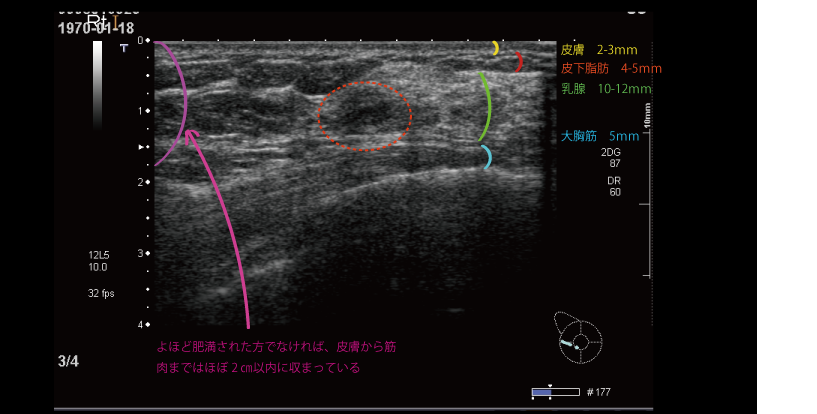
まっすぐ抑えたなら、よほど太った方でなければ、たいていの方でほぼ2cmに収まります。
上に超音波検査の画像を示します。この方はCカップと言われていました。40歳台前半の方です。
皮膚は厚さ2-3mmです。
その下に皮下脂肪があり、5mm程度です。ここが個人差の大きいところになります。ただ脂肪は柔らかいので押さえてしまえば簡単にへこみます。
その下に乳腺があります。若い方、そして生理前になるとぐりぐりしているところ、だいたい10から15mm程度です。
その下に大胸筋があります。これも個人差がありますが、女性だと1-2mmしかないときもあります。
さて真ん中に赤の破線で囲ったところ、これを調べているのですが、良性でした。これ1cmもありません。もしこれが2cmあったらどうでしょうか?
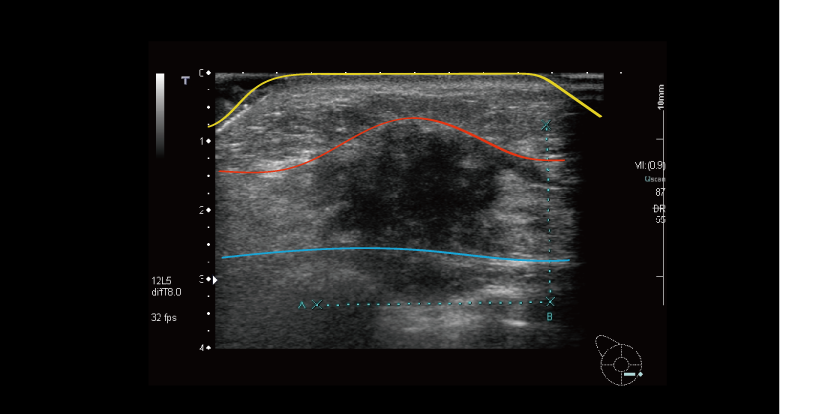
上の写真は 乳がんを映した乳腺超音波画像です。
縦幅は2cm、横幅で3cmあります。画像をよく見ると、山のように盛り上がっていることがわかります。みなさんの手、指先はとても敏感です。皮膚に厚さ1mmの吹き出物が出ていても気が付くはずです。上の写真を見てください。この方は本来厚さ2cmの乳腺です。この部分だけ3cmにもなっている。1cm飛び出しているのです。これはさすがに気が付くはずです。おそらくもっと早く気が付くことも可能でしょう。
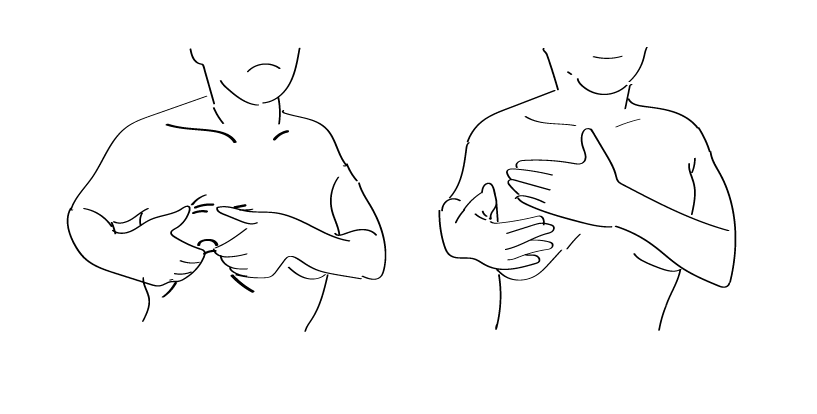
乳腺の下には硬い大胸筋や、肋骨があります。これらは簡単にはへこまないため、乳腺を触診する際には上からなぞるように”押さえて”いくことが正解です。この動作、ほぼ丁寧に乳腺を洗う、マッサージする動作と同じです。なので、たとえば1週間に1度でも、タオルやスポンジを使わず、手でゆっくり意識をしながら乳腺を洗ってやる、それを習慣にするだけでも検診になります。
上の図左のようにつまんでしまうと、硬いしこりをやわらかい皮下脂肪で包んでしまうのでかえってわかりにくいのです。何より、大胸筋を引っ張り上げてしまうので痛みを伴います。
自己検診は腕を上げてしろ、横になってしろ、と書いてある指導が多いのは、下に硬い組織があるのでその上に”平たく”乳腺を”広げて”触り、硬いところを探すように指導しているのです。
その際、少なくとも2cmのものを見落とさなければいい、と考えれば少し楽になります。
たしかに触診で3mmのものや、平たくひろがる、柔らかいがんを見つけることはできません。ただそれはそれでいいのです。それこそマンモグラフィや超音波などを用いる本来の施設での検診で見つけるものなのです。つまり乳がんの自己検診は、施設で受ける定期健診、年1回、2年に1回かもしれませんが、その検診と検診の間に発生する、急激に大きくなり、次の検診の機会までに2cmを超えて進行する乳がんを絶対に放置することのないよう行うものなのです。その意味からは、施設で受ける検診と、自己検診はお互いに補完しあうもの、ペアで行うものであって、どちらかをやっていれば、どちらかが不要になるものではありません。
その点において、マンモグラフィで検診を受けているから自己検診はいらない、自己検診ではがんは見つけられない、そのどちらも誤解だ、と言えると思います。
1週間に1回でもいいと思います。タオルやスポンジを使わず、手で乳腺を洗うようにしましょう。その際にまっすぐに乳腺を押さえながら、他よりも”飛び出しているところ”、特に過去にはそんなものはなかった、こんな硬いところはなかったところ、に注意を払います。
1cmも飛び出していればわかるはず、そしていつそれができていてもおかしくない、そう考えて自己触診をしましょう。がんなんてできない、そもそも自分で触ってわかるわけない、そう思っていることが一番危険ですよね。

来る2022年10月1日 14時から 兵庫県姫路市 BIZ SPACE(大手前通り)にて
このような話を中心に、トークセッションさせていただくことになりました。
今回 もう一度 乳がんの検診について、最初の最初の第一歩から話をしてみたいと考えています。オンラインもOKのようですので、よかったらご聴講ください。
(QRが読めるか、心配しています。もし難しければFBのページまで)

2022.07.01
コロナの影響で医学集会や学会の多くが長らくオンラインのみの開催でした。
内容だけならオンラインでも勉強できるかもしれませんが、学会会場に行って実際に参加すると、会場全体の反応も体で感じられます。自分の専門分野以外の発表であっても、会場におられる世界第一線の先生方の反応をみていれば、それがどれくらいの意義のある発表なのか、自然とわかるものです。
今年は米国シカゴ、マクコーミック巨大会場で、かつまた医師が今まで通りに参加できる形で世界最大と言って過言ではないでしょう、がん治療の学会、米国臨床腫瘍学会(ASCO) 2022が開催されました。
乳がん領域ではDESTINY-BREAST 04という名前の臨床研究の成果が発表され、大変な話題になりました。これはHER2 Lowと呼ばれるがん細胞を持つ、再発乳がんに対する新しい知見です。再発乳癌の治療において新しい治療法が見つかりました。会場でスタンディングオベーション(みんなが席を立って拍手をする)を受けた、素晴らしい研究について少し触れてみたいと思います。

この研究は”HER2”蛋白と呼ばれるがん細胞の表面に現れる特殊な蛋白に対する治療法についてのものです。がん細胞はもともとは自身の細胞であり、遺伝子的には皆さんの正常な体細胞と同じものです。ただある特定の遺伝子にエラーが生じることによって、無限に増殖したり、他の臓器に転移できるようになったりする変化を起こします。
そしてそのエラーによっては、細胞表面に特殊な蛋白が過剰に表れて、それが刺激を受けることによってなおさら勢いをつけて増殖する、ということが起こることがあります。HER2蛋白は代表的なその一つです。
これに対して、最初に治療薬として開発されたのがハーセプチン®(トラスツズマブ)でした。
この薬剤は細胞表面に異常に表れたHER2蛋白を標的として妨害し、増殖を抑えることができます。そして正常な細胞は基本このHER2蛋白をあまり出していないので、ハーセプチンの影響を受けにくく、そのため副作用が少ない、という画期的なことが起こりました。分子標的薬剤、今までは毒をもって毒を制す、のような抗がん剤から、ある特定の分子の標的を”狙って”薬剤を開発し、がんを抑えることに成功した最初の”大”成功例と言ってもいいかもしれません。
ハーセプチンの大成功はこれまでの治療法を完全に置き換えてしまいました。副作用が少なく、そして劇的に効くのですから、治療の”第一選択”、標準(当たり前に行われるべき)治療となったのです。
ただその理屈からわかられると思いますが、ハーセプチンは劇的な効果をもたらしますが、それはあくまでHER2蛋白を表面に出し、それを利用しているがん細胞だけです。HER2蛋白を利用しないがん細胞もいるのです。その場合はほぼ何の効果もありません。念のためHER2を持たないがんにもハーセプチンを試してみた研究も多くなされましたが、予想通りの失敗に終わりました。
HER2を持っている、持っていない、という観点からがん細胞を調べてみたとき、本来 白黒だけでいいはずですが、段階的に判断されます。
HER2は 0 1+ 2+ 3+と4段階に評価されます。原則3+がHER2陽性なのですが、2+であった場合、念のため遺伝子レベルまで調査(Fish検査)され、2+(Fish-)、2+(Fish+)に分類されます。このFish+はHER2陽性です。HER2 3+、そしてHER2 2+(Fish+)についてはこれまでにさまざまな薬、投与方法が開発され、今では大変予後も改善し、”薬で治せるがん”も視野に入ってきています。手術せずとも抗がん剤だけで消えてしまう可能性がもはや目の前といった段階です。
この抗がん剤でがんが治せる、ということは実は治る治らない以上に意味があります。
なぜか。薬でがんが治せるようになれば、基本的に早期がん、末期がんという概念がなくなるのです。早期がんとは、手術によって取り切れてしまえる可能性があるがんです。目に見える腫瘍を全て切除しても、目に見えない転移が残っている可能性が高いもの、それが進行がんです。明らかに手術でとり切れないものそれが末期がんです。したがって手術しないのであれば、早期、末期はありません。効く、効かないがあるだけです。その意味からは検診を受けておらず、ほぼ末期発見されたとしても、そこから問題なく治せるのであれば検診すら要らなくなります。それだけ概念から変わってしまうのです。
ただいまはすべてのHER2陽性乳がんが薬で消えるのではなく、またHER2陽性乳がんは全体の2割程度しかおられません。早期発見と、そのための検診の重要性は変わりません。

さて、そこまですごいHER2蛋白と、それに対する分子標的薬剤なのですが、HER2蛋白は乳がんにおいて、だいたい15-20%前後しか陽性ではありません。そしてHER2 0+もまた20%強なのです。
だいたい乳がん患者さんの50%強が、陽性でもないが、陰性でもない、HER2 1+、HER2 2+(Fish-)に分類されます。
この方たちがHER2 Lowとされた方たちです。完全な陰性ではないが、いままでのHER2に対する分子標的薬剤によるHER2を標的とする治療では効果が認められなかった、つまり”ほぼ”陰性の方たち。
今回 DESTINY-BREAST 04はこの方たちHER2 Low症例の”再発”乳癌治療にスポットを当てました。
使われた薬剤はTrastuzumab deruxtecan (T-DXd) エンハーツ®と呼ばれる薬剤です。
HER2蛋白にくっつく部分と、トポイソメラーゼ1阻害剤という抗がん剤を、化学的に結合させた薬剤です。これによって細胞表面にHER2蛋白を出しているがん細胞に選択的に抗がん剤を”届けて”やることができます。
HER2Lowであり、乳癌が再発され、ホルモン剤が効く方はそれをすでに行い、そしてホルモン剤が効かない方であってもすでに1-2パターンの抗がん剤投与がなされて効果が期待できなくなっている方を対象として、ランダム化し、一方の群ではT-Dxdを投与、もう片方では主治医の治療方針に任せる、という臨床試験が行われました。下の図を参照してください。
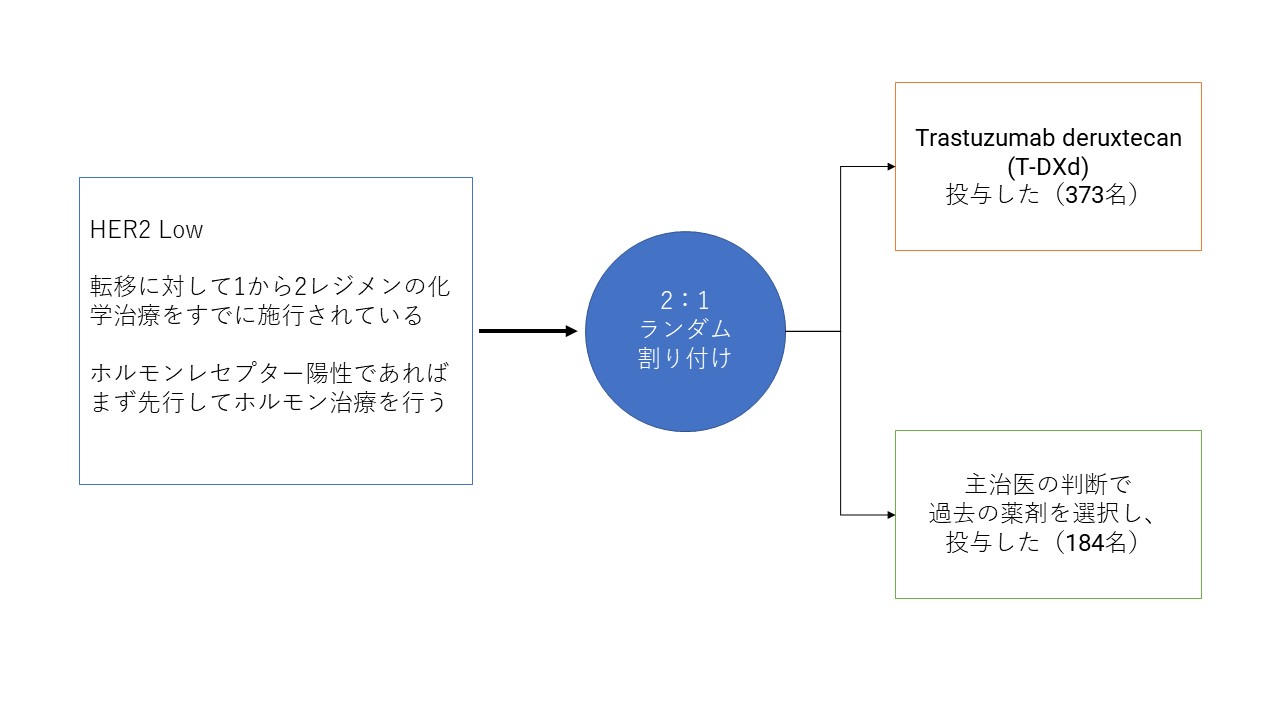
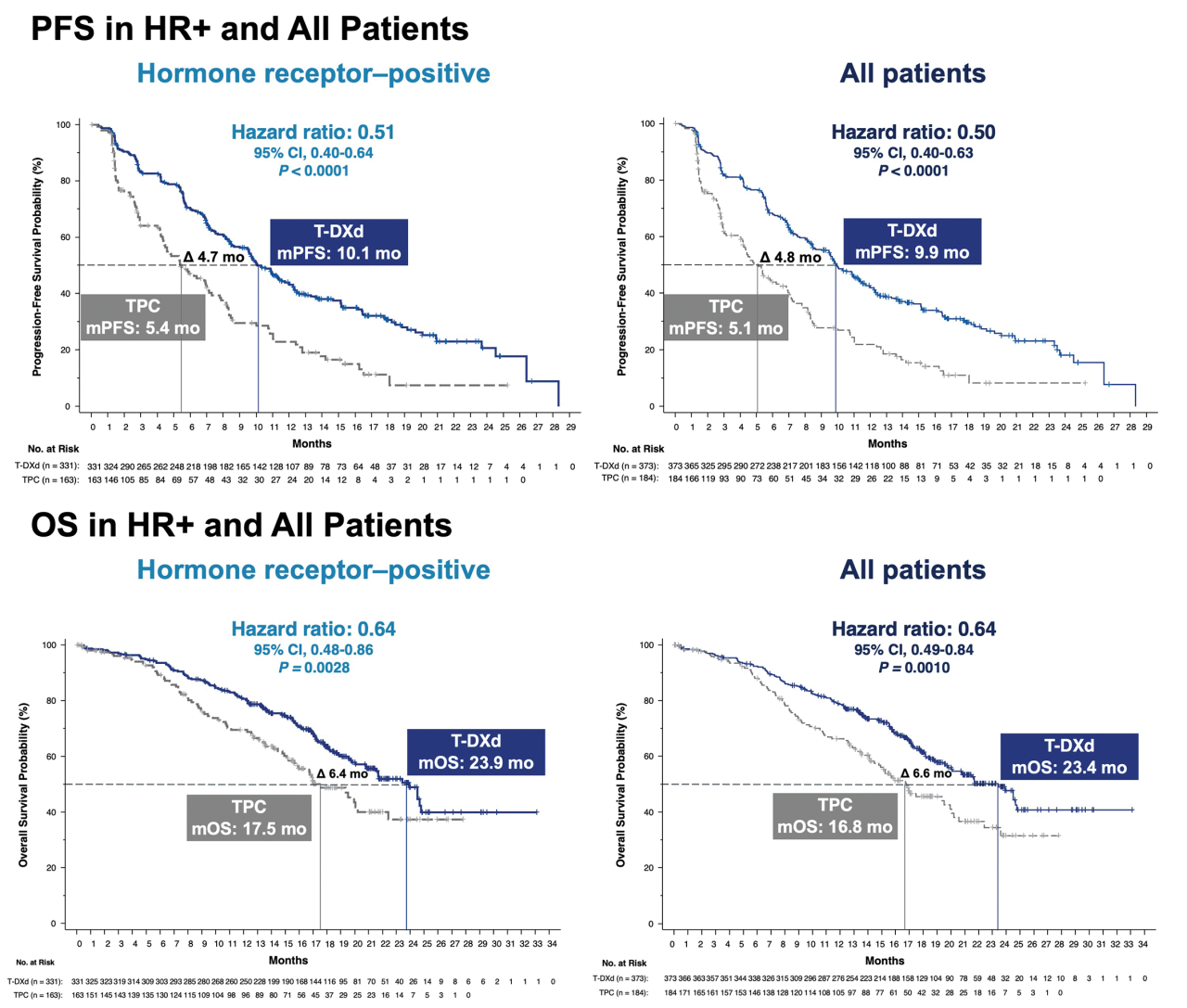
結果は上の図で示されました。
全体の患者さんで、がんが再び増悪するまでの期間をほぼ倍(5.1から9.9カ月へ)に延長しました。
ホルモンレセプター陽性の患者さんでも5.4から10.1カ月に延長しました。
すでに様々な治療を試みられている患者さんをターゲットとしていて、このデータは画期的なものです。ハザード比と呼ばれるものがあります。患者さんによくないことが起こる確率と考えてくださればいいのですが、通常新しい治療法が開発された際に、今までの標準治療と比較して0.7、つまり3割悪いことを減らせれば素晴らしい成果とされるのですが、これがホルモンレセプター陽性の方で0.51、全体で0.50でした。つまり悪いこと、この場合再発したがんの進行が半分まで抑えられたということになります。
会場でのどよめきが目に浮かぶようです。私もその場に居合わせていたら拍手したでしょう。
新しい考え方、新しい治療の誕生の瞬間です。HER2 Lowは、決して=陰性ではなかったのです。
これだけ劇的に効けば、HER2Lowの方が再発した際には第一選択、つまり標準治療になる可能性があります。そして今までの分子標的薬剤の素晴らしい成果を考えたとき、もしかすると再発した乳がんも治せる可能性があるかもしれない、誰しも期待するのではないでしょうか。
副作用も比較されていますが、対象群が主治医選択薬剤なのでバラバラになっており、あまり参考になりません。ただ結局は対象群も抗がん剤を投与されているため、比較すればそれほど強い副作用もありませんでした。発表からは、T-DXdは嘔気が強い薬剤なのだな、という印象を持ちました。
*******************************************
おそらくこれを受けて間違いなく、HER2 Lowの患者さんへの考え方は変わります。
今回の発表の意味は決してT-DXdの新しい使い方が分かったことだけにとどまりません。
「HER2 Lowは=陰性ではないのだ」ということが証明されたことが大きいのです。HER2がわずかでも表れていたら治療法の選択肢として、抗HER2薬剤を検討するべきだ、ということが分かったのです。このことがなんといっても画期的なのです。HER2 Lowとされていた患者さんのがん細胞は、実はHER2の経路を使って増殖していた、ということが証明されたとも言えます。
HER2への治療はすでに乳がん以外にも広く広がっています。乳がん以外のがんは乳がんほど強くHER2を表出しないことが多い。ということは・・・などなど。
今後の発展次第によっては多くの患者さんに福音となる可能性があります。楽しみです。
Dr. Shanu Modi: DESTINY-Breast04 Establishes Trastuzumab Deruxtecan As a New Standard of Care for HER2-Low Metastatic Breast Cancer. 2022 ASCO ANNUAL MEETING, June 6, 2022. https://dailynews.ascopubs.org/do/10.1200/ADN.22.201047/full/?cid=DM10847&bid=180009772
2022.06.14
近年 乳がんの原因となることで有名なBRCA遺伝子を検査することが保険収載されました。
女優のアンジェリーナ・ジョリーさんがこの遺伝子が陽性であり、乳がんの障害リスクが高いことから、”予防的”な乳房切除を行ったことを公表され、有名になった遺伝子です。このことはこのブログでも何度も触れてきました。よかったら読んでください。
と言ってもそのリスクがある方が対象で、希望者すべてに検査をすることは認められていません。
もちろん自費診療で検査をすることは可能ですが、数十万円する大変高価な検査なので、そうそうできません。採血だけなので、受けてみたい方も多いかもしれませんが、医師に相談してまずリスクの高い方が受けられて、陽性と診断された場合に、その血縁者が受けられる方が無難でしょう。もしその場合に血縁者が検査をされるのであれば自費であっても数万円程度で検査できます。それでも高価ですけれども。
乳がんとの因果関係が強いために”乳がんの遺伝子”というように表現されることも多いこのBRCA遺伝子ですが、そうなると男性は関係ないようなイメージです。ところがBRCAは決して乳がんだけの遺伝子ではなく、”がん”の遺伝子なのです。つまり男性にも関係します。
今年 米国臨床腫瘍学会ASCOでこのことに関する大きな研究発表がありました。
フリーアクセスですが、英文論文なので厳しいと思います。可能であれば原文を参照いただくのがベストですが、ここではそれを要約して紹介したいと思います。
文献:Cancer Risks Associated With BRCA1 and BRCA2 Pathogenic Variants
S. Li, V. Silvestri, G. Leslie, T. R. Rebbeck, S. L. Neuhausen, J. L. Hopper, et al.
J Clin Oncol 2022 Vol. 40 Issue 14 Pages 1529-1541

BRCA遺伝子には大きく、BRCA1とBRCA2があります。
それぞれについて男性のがん、女性のがんについて、どの部位のがんに関与しているのか、研究がなされました。また発症リスクについても発表されました。
この発症リスクですが、簡単に説明します。
たとえば BRCA1遺伝子に変異がある方は乳がんに罹患するリスクが変異のない方よりも高い傾向があります。そしてそれは40歳代では+○○%、50歳代になればさらに上昇して+●●%というように多くの場合年齢を重ねるほどリスクは上昇するのです。それもまた調査され、発表されています。
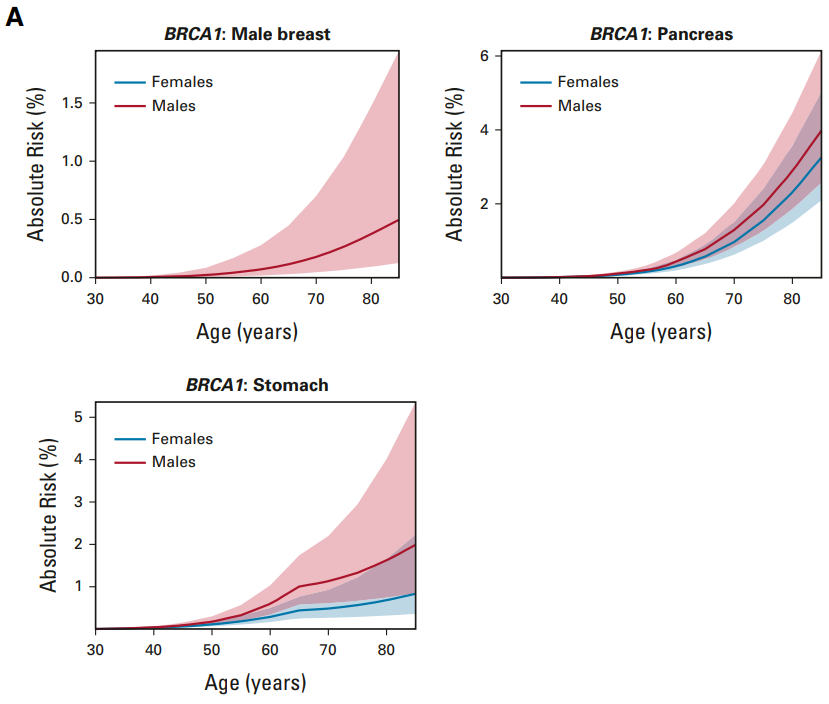
上の図ですが、BRCA1陽性の方について の検討です。
左上、”男性乳がん Male breast”の発症リスクです。幅がありますが、70歳頃で0.1から0.2%でしょうか。1000人おられたら1から2人ということでしょう。男性とはいえ乳がんなので、これは予想できることかもしれません。思ったよりというと不謹慎ですが、50%を超えてしまう女性に比較すればリスクは高くないですね。
右上 スケールが違うので注意してほしいところですが、実は”膵がん Pancreas”のリスクが上昇しています。男性女性とも70歳頃には1%に達しています。これは怖いですね。検診の必要性を感じます。
さらに左下 ”胃がん Stomach”です。これも膵がん同様に男女差があって、より男性の方が罹患率が高いようです。70歳代で男性1%、女性0.5%前後のようです。
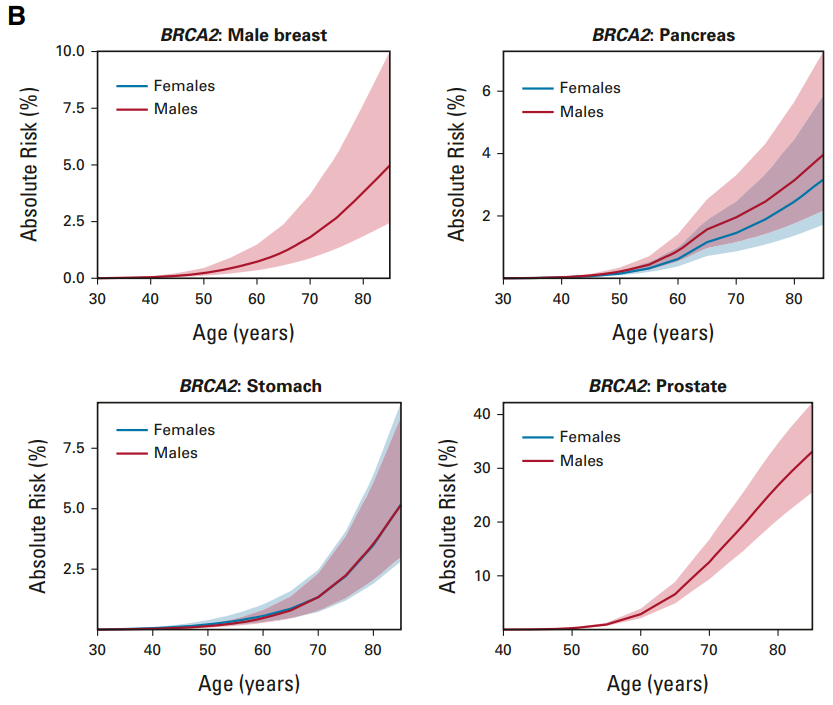
次に BRCA2陽性の方のリスクです。
左上、男性乳がんのリスクですが、BRCA1よりも高いようです。70歳で2%前後ありそうです。
右上 すい臓がん これは男女とも70歳で1.5%前後あります。
左下 胃がん これは男女差なく、70歳で2%前後でしょう。
右下 前立腺がん 前立腺は男性にしか存在しない臓器です。これは70歳で10%前後になっています。
男性乳がんでは最も高い頻度で、関与が示唆されていますね。

「私 息子しかいないので、遺伝を調べても・・・」と言われる乳がん患者さんもおられますが、これを見ると息子さんがおられたら調べておく意味はあるように思います。
「私同様、娘もきちんと乳がん検診しているので心配していません」といわれる患者さんもおられますが、すい臓がん、息子さんも前立腺がんの検診をしていないのでは心配です。
このように遺伝の変異について、知っておくことで対応が変わります。なにより、その人に応じた、その人のリスクに応じた検診や検査をしておくことで対応できる、と考えてほしいと思います。
そのためにはまず保険で検査ができる、乳がん患者さんご自身がまず検査を受けておくこと、が重要になります。その後は大切なご兄弟、親御さん、娘さんや息子さん、甥御さんや姪御さんにすこしずつでも話をして、検査を受ける、受けないまでも注意する、知識を持ち増やしていく、そういうご指導されることも大切かと思います。ご検討いただければ幸いです。
ご予約専用ダイヤル
079-283-6103