今回の記事は、宣告を受けられた方が、治療開始となるまでの期間、それをどのように過ごすか、について書いたものです。そのため、この記事の対象になる方は大変少ないかもしれません。
その人の仕事や家庭の事情、そして医療施設のアクセス、かかられている医療施設の事情によって、短期間になったり、長期間の待機期間があったりすると思います。それでもそのどうしようもない不安な時間に、こうしたネットを当てもなく読み続けている方も多いと思いますので、ここで記事にすることを思い立ちました。
というのも文春のオンライン記事で、麻央さんのことについて海老蔵が語った記事が載っていたのですが、その内容にどうしても触れておきたいことがあったのです。申し訳ありませんが有料です。気になった方は全文を読んでみてください。ただ私が触れている部分はぎりぎり無料で読める部分です。
我々の施設は検診や二次精査を受け持っています。つまりがんを見つけるのが仕事ですが、がんを見つけても、診断を付けても、治療ができません。したがって治療施設と呼ばれる施設に紹介することになります。最初から治療ができる施設で検診すればいい、そうすれば無駄はない、確かにそうですが、大きな病院、つまり治療施設は紹介状がないと原則受診できません。受診された方のほとんどががんではない検診をしている時間は治療施設にはないのです。ですのでたとえ自分でしこりを見つけて気になる、となったとしても大学病院や、がん専門施設に直接受診することは原則できません。我々のような施設や、どこかかかりつけ医に相談して、紹介状をもらって受診することになります。ですからどうしても診断がついてから、治療施設の受診ができるまで、時間のロスが生じます。
ただ我々の施設は自分のところで診断を付けるところまで行えます。そのため、かかりつけ医が乳腺の施設ではない場合(ほとんどがそうですが)、紹介状をもって治療施設を受診し、まず診断を付けてもらうことになります。それよりは時間の節約になります。治療施設であっても診断がつかなければ治療は始まりません。気軽に何でも相談できるかかりつけ医は大変ありがたい存在で、皆さんの健康にとても大切ですが、我々の施設に来て診断がつけば、実は時間的には少し得になります。
ただ治療施設の事情によっては、せっかく診断を付けても、それから初診まで待ち時間が生じることがあります。いわゆる予約待ちです。長い時で2か月近く待たされることがあります。
「え、がんなのに、2か月も待たされるの!?死んでしまう!」
たまらない時間です。ただでも不安で仕方がないのに、何もできないまま時間だけが過ぎていく。そうしている間にもがんは進んでしまうかもしれないのに。
内情を話すと、日本と同じく国民皆保険制度があるイギリスでは6か月以上待ちがほぼ当然、とのことですから、世界的な事情からはまだそれでもましな方なのです。たとえばフランスでは保険で受診できる、その代わり待期期間がとんでもなく長い施設、と、すぐ診てくれて医療レベルも高い、けれども全額自費、の施設とがあるそうです。英国もいざとなれば隣の国の自費診療に受診するそうです。それから言えば、自分の命も金次第、とはなっていないだけ日本はましともいえます。私の知る限り、いつでもなんでも診ます、でも自費です、という病院はまだありませんから。産油国のように贅沢にお金をつぎ込めばなんだってできますが、必要最低限で節約しながら医療費を分配している日本では、1-2か月待ちで優秀ながん治療にアクセスできることはほぼ奇跡ともいえるのです。
話を戻します。上記の事情はわかったとしてもそれでも不安です。
「なにか、この時間でできることはないの?」
誰しもそう思うと思います。
我々の施設では、この待期期間を過ごさなければならない方に、小冊子を渡して読んでもらっています。
この時間にできることはないのか、の疑問に答えるためです。ここでその内容を全て載せると紙面が足らないので、かいつまんで書きます。
1 いままでの普段の生活を極端にかえないこと。食事制限や極端なダイエットをしない(この記事を参考にしてください)
2 仕事を辞めてしまうのは、必要に迫られてから。多くの場合で仕事をつづけながら治療は可能です。入院も1週間程度がほとんどです。生活習慣を極端に変えると体調を崩しがちですし、なにより仕事を辞めてまで作った時間でやらなくてはならないほどのことが今のタイミングではありません。上司に相談しておく程度にしておきましょう。
3 できるだけ適正体重に近づけておいた方がいいため、規則正しい運動を無理のない程度に初めておく。これは抗がん剤を使用することになった際に、主に体重で投与量が計算されるからです。皮下脂肪の分、余計にしんどい思いはしたくありません。ただ食事制限で痩せると体力も落ちます。ですので運動を勧めているのです。
4 歯科受診をしておきましょう。これはがんに罹患し、抗がん剤が必要になるかもしれないので、ときちんと歯科主治医に伝えたえで受診してください。
これは現在、私が宣告した患者さんが治療施設を受診されるまでの待期期間のために渡していますが、私が治療施設で勤務していた時も、初診から手術予定日の間の待期期間のために渡していました。私の患者さんは皆さん読まれた記憶があると思います。特に4について強調していたので、覚えてくださっている方も多いでしょう。
文春の記事を読んで、そうだったんだ、と驚かされた記載がありました。
海老蔵さんのインタビューによると、気功を含む民間療法に頼って治療が遅れた、などいろいろなところで書かれているけれども、麻央さんは普通に抗がん剤治療を含めた標準治療を受けることが決まっていたのだそうです。ただその予定日の直前に、抜歯をしてしまっており、治療が2週間遅れたのだそうです。その2週間の間にいろいろなことがあって、治療の方針が大きく変わってしまった、あの2週間がなかったら、運命は変わっていたかもしれない、そう書かれていました。
海老蔵さんに関してはいろいろなところでいろいろと書かれているのでよく思っていない方もおられるかもしれませんが、この内容は、実際に経験していない方はまず言えませんし、思いつかないでしょう。事実だと思います。

私が乳がん患者さんに、治療開始前の歯科受診をこのように勧め始めたのは20年近く前からです。
もともとの話をします。
40代後半の患者さんが、乳がんの診断後に治療を地元にかえって受けられることになり、K大学病院に紹介状を書きました。残念ながら抗がん剤が必要な方で、それも手術より優先的に(先に)抗がん剤をされることになることはわかっていた方でした。
「やっと治療開始です」
紹介状をお渡しし、1カ月後、ご挨拶に来てくださった患者さん、
でしたが、なんとすべての歯が抜歯されていました。繰り返しますが、全部、一本残らず抜歯、40歳代後半です。
治療前に調べたら虫歯が3本あって、治療していたら時間がかかるから、と、全身麻酔 1泊2日で全部抜かれたのだそうです。まだ入れ歯ができていなくて、マスクを外したお顔を見たときそのあまりの変わりように絶句しました。
ああ、私は甘い、そう思いました。
私の患者さんでも、歯科受診を話をすると、「先生、虫歯くらい我慢しますから、がんの治療を優先してください」そう言われる方も多いです。皆さん痛みなら我慢する、そう思っておられる。でも怖いのは痛みではないのです。
抗がん剤をすると免疫が落ちます。感染に弱くなる。齲歯、つまり虫歯は細菌感染によって引き起こされます。歯髄は骨髄につながっています。重症化すると骨髄炎になる可能性があります。虫歯がなくても歯槽膿漏があれば細菌が関与しています、ですので同様です。
歯は頭蓋骨に埋まっています。つまり骨髄炎は頭蓋骨に起こる。そう細菌性髄膜炎、そして脳炎になる可能性もあるのです。事実K大学病院で、以前一人それが原因で亡くなっているのだそうです。以来K大学では抗がん剤が必要な患者さんに口腔管理が徹底されているとのこと。実は歯は細菌の住処であり、口腔内は歯がなくなると清潔が保たれやすくなるのです。おそらく麻央さんの治療施設でも、抜歯したばかりで歯髄がむき出しになり、感染に弱くなっている状況で、抗がん剤の導入によって免疫が急激に下がる状況を恐れたのでしょう。抗がん剤は最初の1回目がもっとも白血球が下がりやすく、生体の環境が激変するため、何が起こるか予想がつきにくいのです。
それ以来 私は自分の患者さんが治療が始まるまでの待ち時間に対して、不安を訴えられるたびにお話ししてきました、「やっておかないといけないことはあります」
麻央さんに関しても、海老蔵さんがあれがなければ…と話されていたことが歯科処置だったことに改めて驚かされました。そしていままでそれを勧めてきたことで、何人かの患者さんの運命が、良い方向に変わっていたのではないか、とうれしく思った次第です。
皆さんも、もしその立場の方は受診しておきましょう。損はないはずです。
そしてその立場にない方も頭の片隅に置いておいてください。乳がんに限らず、がんの治療の際には役立つ知識のはずです。
2022.05.08
このブログを訪れるような方は少なくとも乳がんに関心を持ち、おそらくは定期的に検診を受けておられることと思います。
それはたとえば市町村から配布されるクーポンを使って2年に1度マンモグラフィで検診されている方もおられるでしょう。あるいは職場からの補助を受けて毎年乳腺の超音波検査で検診されている方もおられます。ドックに入られてマンモグラフィと超音波検査、その両方を毎年受けられている方もおられると思います。あるいは気になった時だけ乳腺クリニックを受診して、クーポンや、職場の検診など、定期的な検診を受けておられない方ももちろんおられます。
ここで皆さんに問いたいのは、その女性の生活の事情によって、検診の受け方は異なることが多いのですが、それはその女性のたとえば乳がんに”なりやすさ”、”かかりやすさ”を考慮して決めたものではない、ということです。その女性の乳腺の”事情”を考慮して検診の在り方を決めていません。
さらに医療側の事情、たとえば高濃度乳腺と診断されている方は、マンモグラフィ単独では乳がんの検診発見率が落ちてしまう、ことをご存知の方もおられるでしょう。それは医療側の事情なので、患者さんにはほとんど伝わっていない。自分の乳腺における乳がんの発見のしやすさ、難しさ、を考慮して検診の在り方を考慮し、決めておられる方はまずいないと思うのです。
検診を受けて、異常なし、と診断された。それはもちろんうれしい。
けれどもそれはほぼ当然のことです。皆さんもそう思っている。がんがある、と思って検診を受ける方はいないからです。では今回異常なしとして、いつまで安心していていいのでしょうか?次の検診はどれくらいの期間開けても大丈夫なのでしょう?それを医師に尋ねたことがありますか?
乳がんに限らず、がんの検診はすべて早期発見を目的に行われます。そして皆さんはそれを目的に検診を受けられています。そのことを否定する方はおられないでしょう。がんにかからない方法はわかっていないからです。がんにかかる可能性を0にできない以上、がんにかかっても治癒できる可能性が高い早期で発見することが目的になるのです。
それでは皆さん、乳がんの早期発見とはどのような状況で乳がんを発見することを目標としているかご存知ですか?それもわからなければ、早期発見もなにもない。
誤解を恐れず、皆さんにもわかりやすく、簡単に一言で言うならば、2cm以内で見つける、です。がんは2cmを超えると、高確率で”転移”を始めると考えられています。つまり乳がんなら乳腺、胃がんなら胃から”出ていく”のです。もちろん1cmでも転移することはあり得ます。けれども目標がないと決められない。ですので様々な研究で2cmが基準として決まっているのです。これは実は多くのがんで採用されている大きさの基準です。2cmはがんにとって大きな分岐点なのです。(注:乳がんに詳しい方はDCISのことをご存知と思いますが、ここではそのことに触れず、浸潤がんについて考察しています。)
さて最初の話に戻りましょう。
がんの検診は早期発見のために行われる、それは別の言い方をすれば、乳がんの検診は、がんを2cm以内に見つけるために行われる、となります。
今年検診を受けて幸い乳がんはなかったとしても、次回の検診で2cmを超える乳がんが発見されたなら、いままできちんきちんと検診を受けていた意味がなくなります。がんができても早期で発見する、それが目的だったからです。そうならないために、今回はよしとしても次の検診はどのようにしたらいいのでしょう。1年後?2年後?それを聞いておかなくてもいいですか?
ちなみに過去のブログでも触れましたが、自己検診で乳がんを発見した、つまり検診を一切受けず、自分で自分の乳腺のしこりに気が付いて受診された方の乳がんの平均の大きさは約2.5cmでした。残念ながら2cmを超えているので半数以上の方は早期がんではありませんでした。しかし逆に早期で発見できた方も相当数おられます。こうした方は時間やお金をかけて検診を受けなくてもよかったことになりますが、それをあてにすれば半数以上は進行がんなのですからさすがに良くないですね。
さてここで考えて欲しいのです。その解答、そして正解はその方その方によって異なります。
皆さんがもし一生のどこかで残念ながら乳がんに罹患する、とします。その確率は高く、10から12%前後とされています。そして乳がんが好発する年齢は45歳から60歳の閉経前後、そして35歳から60歳まで、女性の死因のトップが乳がんです。加えて一部の乳がん患者さんは遺伝性に発生します。そのことを考えてなんとしても早期発見するために検診を受けるとします。
最初に決めておく必要があります。早期発見される確率を100%としますか?それは無理ですね。
では80%? 50%? 20%?。20%だと見つかった時には8割がた進行がんということなので、それは嫌ですね。80から90%と言われる方が多いでしょう。
では90%以上の確率で早期発見、つまり2cm以内で乳がんを見つけるためには
・マンモグラフィを毎年受ける、半年ごとに受ける、2年ごとに受ける、3年ごとに受ける、どのレベルで必要でしょうか?
・乳腺超音波を併用する、しない?するとしたら半年ごと、1年ごと、2年ごと、など、どのレベルで必要でしょうか?
・自分はまだ若く高濃度乳腺である、そして血縁者に乳がん患者が多く、自分も遺伝的にその可能性が高い、なのでMRIを併用する、しない?するとしたら半年ごと、1年ごと、2年ごと?
・そしてそれは何歳から何歳までがそうなのでしょうか?一生同じでしょうか?それとも加齢を重ねていけば頻度を落としていいのでしょうか?
もちろん頻度や検査方法を増やしていけば発見率は上昇します。しかし時間とコストが無駄になります。そしてマンモグラフィは被爆の問題もあります。
どうですか?まず答えられない、ご自身の正しい検診の在り方はご存じない、と思うのです。
なんどもいいますが、それは人によって正解が異なります。そしてその女性に求められる正しい検診の在り方、を無視して、早期発見を求めることはまず無理です。
私はこれをよく”保険”に例えています。
皆さんも車に乗られる方は自賠責保険だけでなく、任意保険に入っていると思います。原則この保険は掛け捨てで、その年に事故をしなければ払ったお金は帰っては来ません。事故しなければ結果としては無駄なお金です。それでも今年も払って保険に入る、今年こそ事故するかもしれない、事故したら困るからです。しかしだからと言って払える額に限界があります。たくさん払えば払うほど、手厚い対応が望めますが、たとえば1億円の対人賠償のために、毎年1千万保険金を払えと言われて、払う方はおられないでしょう。そこにおのずとバランスが存在するのです。皆さんもいろいろ考えて、これだけは必要だから、これだけなら払う、そんな風に考えて保険に入っているはずです。
対人賠償が発生するような交通事故に遭遇する確率は1年で9万2千件(2010年)との報告があります。乳がんは1年で9万4千人が罹患し(2018年)、1万4千人の方が亡くなります(2020年)。乳がんは対人賠償事故ほどは確率が高くありません。ただ車は乗らなければぶつけられることはあってもぶつけて賠償が発生する確率は0です。乳がんは生きている限り、0にはできません。とすれば、車の任意保険と同じくらい慎重に、自分にはどのような検診が必要なのか、考えてもいいのではないでしょうか。今年事故にあわなかった、今年乳がんが見つからなかった、ああよかった、ではなく、来年度のようにしておけばいいか、確認しておくべきではないでしょうか。
「もし私に乳がんができるとして、9割以上の確率で早期発見したいと考えるなら、私はどのように検診を受けておくのが求められますか?」そう医師に聞いておくことは大切なのではないでしょうか?
私はこれもブレスト・アウェアネスの一つと考えます。
自分の乳腺の状況をわかっておく、それはたとえば高濃度乳腺である、とか、嚢胞が多発していて常にしこりを蝕知している、だから触診ではなかなかがんを見つけにくい、などを意味するだけではありません。だから乳がんを早期発見するために、自分はこのように検診をうけておくことが必要だ、というところまでわかって完全なのです。
参照:
交通事故相談弁護士ホットライン
最新がん統計 国立がんセンター
2022.04.24
今年もASCO(米国臨床腫瘍学会)が開催されます。
がん治療の歴史を変える、歴史を作る学会なので、がん治療にかかわっている医師は要注目です。ただ残念ながら英語なのでどうしても情報が遅れます。
いつも思うのですが、誰かの翻訳に頼っていれば、その誰かの影響を排除することはできない、ということです。どこかの企業のサイトを見れば、ASCOに限らず最新の海外の学会のトピックスが翻訳されて乗っているかもしれませんが、それはその企業にとって都合にいい記事であって、都合の悪い記事は乗っておらず、したがって情報を欲しがる患者さんにとって、本当に欲しい情報ではない、ということです。もちろんその意味において私のこのサイトも同様です。まして翻訳されていればなおさらです。皆さん自身で情報を取捨選択することは常に求められます。
こういう記事を見たら、Google翻訳などを使ってご自身でも目を通しておくことを勧めます。日本語は少しおかしいですが、そういったバイアスの侵入を防げます。
今年のASCO Daily NEWS(https://dailynews.ascopubs.org/do/10.1200/ADN.22.200900/full/?fbclid=IwAR0qt1bfiU8JHrvlPuC6SJf6Gja_Dqpu2nyYL45--eul1IxBX9YSGrzUeQ8)の記事に、がん患者さんの食事指導についての記事が出ました。
今まで医師は患者さんの「食事にはどのように気を付けたらいいですか?」の質問にきちんと答えられていなかった、という題目です。面白いですね。
ただこの記事はたとえばがんにならないために、とか、がんを治すために、という食事ではありません。がんの治療を受けられている方、とくに抗がん剤治療中の方に意味のある記事です。
もともと食事の変更だけではがんは治らない、と考えてください。
英語の記事は最初にまず結論を提示してくれることが多いので、ここでもそれに倣います。

この3つです。期待外れでしたか?
記事にはもうすこし具体的な抗アレルギーダイエットについて説明があります。表2とされている部分です。
| 食事には気を付けるようにしましょう(注意深い食事を実践しましょう) |
|---|
| 一人で食事をせず、誰かと一緒に食事をしましょう |
| 1日にからのコップで5から8杯ほどの水を飲みましょう |
| いわゆるソフトドリンク(ジュースや炭酸飲料など)は、たとえダイエット飲料であっても避けましょう |
| 毎日 朝食を摂りましょう |
できるだけたくさんの野菜や果物を摂りましょう。できるだけいろいろな色の野菜や果物を摂るように心がけるのがお勧めです |
| 穀物は全粒粉がお勧めです |
| 果物やナッツなどの健康的な間食を摂りましょう |
| 動物性の脂肪やタンパク質は制限してください |
| トランス脂肪を避けましょう |
| いろいろなスパイスを使ってみてください(筆者注:化学治療中は好みや苦手が変化するので) |
| 適量の摂取を心がけましょう |
この文章の最後にもう一度この記事の重要なポイントが示されています。
新しく診断された患者さん、治療中の患者さん、がん治療を終え、サバイバーとなった患者さんの全てに言えることであるが、食事指導を行う際に最も重要なことは、あまりに厳格な食事制限を避けることである。
この記事の関連記事で、アルコールはできるだけ避けましょう、という項目があったことを追加しておきます。
時々ネットや週刊誌などで 食事でがんを治す、ような記事を見かけます。ここを訪れた方もそれを期待していたかもしれません。ただ根本的な視点に立てば、どのような食事であってもがんを治すことはできないことがわかります。この記事でもたとえば抗がん剤で食欲が落ちたり、好みが変わっていままでの食事が受け付けなくなった時の乗り切り方に焦点が置かれています。
その”根本的な視点”ですが、がん細胞は決して体の外から来たものではなく、自分の細胞そのものである、ということです。たとえば子供さんが3人おられるお母さんを想像してください。そのうち一人の息子が悪い、他の子をいじめます。お菓子もご飯も取り上げて食べてしまう。おかげで他の二人は栄養失調です。お母さんはその子だけを懲らしめてやりたい。そこでお母さんはその子だけが下痢してしまう献立を考えることにしました。さてどんな献立を考えればその子だけ下痢で凝りるような食事を作れるでしょうか?
難しいですよね。その子が勝手に食べすぎて下痢して懲りるのを待つくらいしかできません。
ましてがん細胞も、自分の正常な細胞ももともとは一つの受精卵、つまり先ほどのたとえの子供たちは三つ子です。年も背格好もほぼ同じ。なおさら難しい。食事の内容で懲らしめるのはほぼ不可能ですね。よく食べることを利用して、食べ過ぎたら下痢をする、そんな献立を考える。そうだとしても正常な細胞が万が一食べ過ぎたらやはり下痢してしまいます。つまり副作用です。
そもそも食べ物だけでがんを根絶すること自体ほぼ無理な相談なのです。
ですのであまり厳格な制限にこだわるのではなく、バランスよく栄養をとる、適量の栄養を摂取することを中心に考えましょう、と書かれているのです。
2022.03.19
乳がんは自分で検診できるほぼ唯一のガンです。OKですか?
クーポンによる自治体による乳がん検診が行われていますが、それは2年に1回です。さすがに検診と次の検診までの間が2年もあればその間に自分で検診しておくことが重要なことも理解できます。OKですか?
こんな感じで外来で話をしていて、そして検診に来られた方に最後に尋ねます。
「それで、○○さんは自己検診していますか?」
すると大抵の方は苦笑いをしながらこう言われます。
「いや、やることはやってるし、気にしていないこともないですが…」
「ただ私はがんはみたことも触ったこともない。自己触診していて乳がんってわかるものなんですか?」
皆さんもそう思われているのではないでしょうか。
私は外来でそういう感じの会話になったら必ずその方に問うことにしています。
「ではできる乳がんが硬いしこりだったとして、そうとは限りませんけれど、それが何㎝あったら気づきますか?5㎝ですか?3㎝ですか?
ちなみに乳腺は平均すると直径で10から12㎝程度の臓器です。5㎝といえばその半分です。乳腺が1.5倍になったらもう下着に入らないでしょう。さすがに気づきませんか?なにより服を着ていても突っ張って感じますよね。」
「うーーん、しこりになって硬かったら2㎝くらいあったら気づきそうですね。」
「ずいぶん小さくなりましたね。でもいい線です。私のデータでは皆さんが自己検診で乳がんを見つけた場合、その平均サイズは2.5㎝でした。そしてその方々はちゃんと病院に来られている。つまり乳がんは自分で触ってわかります。ただそれが5㎝で見つけるのか、3㎝なのか、2㎝なのか、1㎝なのか、という問題なのです。乳がんは触ってわかるのか、ではありません。何㎝になったらわかるものなのか、いう質問ですね。」
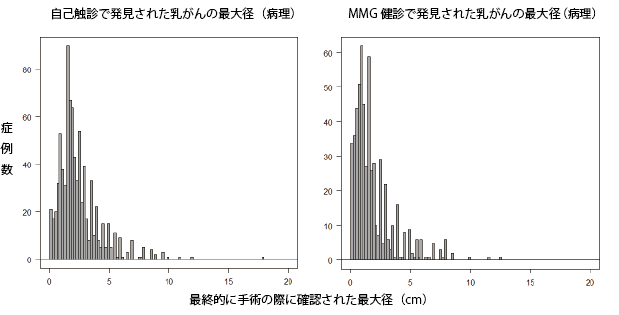
この図は私が姫路赤十字病院で部長をしていた際に経験させていただいた症例のうち、自分で触ってしこりに気づいてこられた患者さん(左)、マンモグラフィ検診で発見されて紹介となった患者さん(右)、の手術時に証明されたがんの最大径を横軸、症例数を縦軸に取ったものです。残念ながらいまでも全手術症例の4割近くは自己発見されています。
上の二つのグラフを比べて山が自己発見と比較して、マンモグラフィ検診発見では左に寄っていますね。つまりサイズは小さい。
ちなみに平均をとってみると、自己検診発見は2.45cm、MMG検診発見では1.90㎝でした。
その差は5㎜しかありません。私のデータからだけではありますが、サイズではわずか5㎜小さく見つけるためにMMG検診を受けておられることになる、しかしそのことによって平均でやっと2㎝以下になる、と言えます。
注意:ちなみにサイズが2㎝を超えても早期がんのことがあります。DCISと呼ばれるがんがそうです。マンモグラフィは石灰化によってこのDCISを見つけることが得意なのでその価値はサイズからだけでは測れません。もちろんサイズだけからでは治る治らないは決まりません。
ちなみに実は乳がんに限りませんが、がんにとって2㎝は大きな区切りです。乳がんは2㎝を超えるとステージ、皆さんの言う早期、末期がんのあれですが、そのステージが一つ上がります。乳がんは2㎝を超えてしまうと早期がんではなくなります。つまり転移を起こす、起こしている可能性が高い、と判断するのです。そのため抗がん剤が必要になる可能性がとても高くなります。2㎝以下でも転移をし、そして抗がん剤を必要とする場合もありますが、医師たちは早期がんでなくなる目安を2㎝としている、ということなのです。
どんな検診であっても、早期発見のために行われています。自己触診も例外ではありません。
だから自己検診で2㎝以下で見つけることもとても重要で、かつ決して不可能ではない、と言えます。
そしてきちんとマンモグラフィの検診を受けておられる方であっても、2㎝を超えて見つかる方もたくさんおられる。平均でその差はわずか5㎜しかない。クーポン検診はその5㎜の攻防なのです。
どうでしょうか、これでも自己検診はしなくていい、しても無駄だと思われますか?
ただ自己検診では、きちんと気にしていなければ、小さなサイズ、小さな変化を気づくことは難しそうですね。そこで重要になってくるのがそう ブレスト・アウェアネス です。

子供たちがよくやっている間違い探しです。
2つの絵があります。1か所違うところがあります。どこかわかりますか?
わずかな違い、わずかな変化に気が付くには”比べることが必須です。
乳腺はその人その人で違います。大きい小さい、柔らかい硬い、ごつごつして張っている、柔らかく垂れている、さまざまです。他人と比較することはできません。つまり正常なときの自分の乳腺と、今の自分の乳腺を比べるしかない。
正常なとき、それは検診を受けて正常と診断されたときです。正常な時の自分の乳腺の状態を覚えておく必要があるのです。それがブレスト・アウェアネスの概念です。
検診を受けて正常とされても安心せず、その時しっかり自分の乳腺を触って確認しておかなければ、何かの際に自己検診したとしてもまず小さな異常には気が付かないのです。
そしてもし、あの検診を受けて触ってみた乳腺と、いまの乳腺の異なる点に気づいたら、それは痛くても痛くなくても、硬くても柔らかくても、動いても動かなくても、すぐに医療機関を受診する、それしか自己触診で早期発見することはできない、といってもいいでしょう。

検診を受けて異常なし、とされたら、安心せず、その時の自分の乳腺の状態をしっかり触って覚えておきましょう。気になるところがあってもそれは正常です。でもメモしておくといいと思います。右の上外側になんとなく1㎝くらいの硬いところがある、などです。上の図のように、それがあいまいになると小さな変化に気が付きにくくなります。正常な自分の乳腺を知る、ブレスト・アウェアネスです。
そしていつか入浴の時、体を洗っている時、自分より自分の乳腺に触る人はいません、そのとき、検診の時には気づかなかった変化に気が付いたら、ためらわず医療機関を受診しましょう。
その意味からは、自己検診とは、検診と検診の間に自分で乳がんを発見する、ことを目標とするよりも、検診を受けて正常と診断された際に、その状況を覚えておくことを目標とする方が重要と言えるのです。
2022.03.11
原則として、対側に発生した乳がんは、再発ではなく、新しく発生した乳がんである。
それが言えるのはなぜでしょうか。
乳がんの手術を受けられた方の中には、”センチネルリンパ節生検”を受けられた方もおられると思います。実はこの手術方法が開発されるまで、乳がんの手術は乳腺の切除に加えて、常に腋窩(わきの下)のリンパ節の郭清(根こそぎ切除すること)が行われていました。
乳がんに限らず、がんの最も恐ろしいのは転移です。そしてその多くは最初から見つかっていることはまれで、治療が終わったころ、あるいは何年もたってから見つかります。最初は小さいので、検査をしても見つからないのです。もし乳がんの細胞がすでに乳腺から飛び出し、こうした目に見えない転移が、肝臓や肺にあれば手術だけでは治りません。抗がん剤や、ホルモン剤、放射線治療などの治療が手術に加えて必要になります。しかしだからといって抗がん剤治療などは特に受けたくはないでしょう。まして転移がない可能性が高いのに、一律全員に施行されたらいやですよね。
そこで、乳がんがもし乳腺から飛び出し、他の臓器に転移していく際に、最初に転移をすることがよく知られている腋窩のリンパ節に目を付けたのです。
つまりもし乳がんの手術の際に採取された腋窩のリンパ節に転移があれば、そこから先の他の臓器にも見えない転移があるとして、抗がん剤を含めて治療をしておくべきと考える。逆に腋窩リンパ節に転移がないようであれば、その先の臓器にも転移していることはまれとして、体に害のある抗がん剤は施行しない、となりました。(もちろんそれほど単純ではなく、原則であって、例外はあります。)
腋窩リンパ節の郭清は、特に手術前の検査で転移していることが明らかな場合を除けば、それによってがんを取り去る、治療することを目的としているよりも、それによって転移が隠れている可能性を正確に判断し、抗がん剤治療が必要な方に適切に抗がん剤治療を行う、そのための検査のニュアンスが強いのです。
そしてそれを突き詰めれば、何も腋窩のリンパ節を根こそぎ取らなくても、乳腺からのリンパの流れを最初に受けているリンパ節、すなわちセンチネル(見張り)リンパ節だけとって調べれば目的は達することができます。
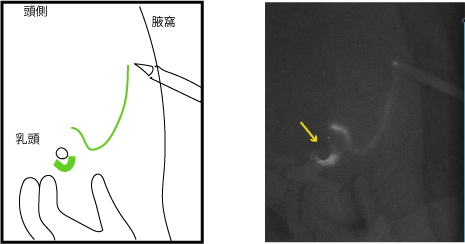
上の図を見てください。右の暗い写真がセンチネルリンパ節を同定しに行っている術中写真です。
左に図を載せました。図の緑の線に沿って、写真ではインクが光っており、黄色い矢印が乳頭部です。
この図でもわかるように、がん周囲に注射された生体インクは、まず乳頭周囲に集まり、そこから腋窩に向けて一直線に流れていっています。
術前検査で、明らかな転移はない、と診断された乳がん患者さんには原則このセンチネルリンパ節生検が行われます。ということはほとんど例外なく、がんから出たリンパの流れは腋窩のリンパ節に向かう、ということなのです。
さて、ここで最初に戻りましょう。
なぜ対側に発生した乳がんは、原則として再発ではなく、原則である、と言えるのか。
それはこう言いかえることができます。腋窩のリンパ節や、もともとのがんがあった側の乳腺周囲のリンパ節に転移、再発がないのに、いきなり反対側の乳腺に、がん細胞が流れ込むようなことはまず考えにくいから、なのです。
逆に、もし腋窩リンパ節にもたくさん転移があった、首の回り、胸の中、心臓の回りなど、もともと乳がんがあった側の、腋窩や鎖骨周りのリンパ節にたくさん転移があって、それが体の正中のリンパ節にまで及んでいた場合には、対側乳腺に転移することはあり得ます。ただその場合は対側乳腺に転移した、再発した、というよりも、ほぼ全身に転移したがんの一部が対側の乳腺にもある、ということになりますので、今回の質問の趣旨からは外れると思います。(もちろんそれはとても悲しいことですけれども)
もし乳がんの術後に反対側に乳がんが見つかったら再発ですか?
この問題に回答するために考えなければならない3つの要素
1 その反対側の新しいがんは、もともとのがんと病理学的に”同じ”ですか?
(おそらく”病理学的に”は将来的に、”遺伝子的に異常をきたしている部位が” に代わるでしょう。そうなればもはや残りの二つは不要です。)
2 その新しいがんは、もともとのがんとどれくらいの時間的な間隔があいて見つかりましたか?1年?3年?5年?10年?それ以上?
3 最初のがんは、リンパ節転移や、皮膚浸潤など、進行がんであることを示していましたか?それとも全く転移のないがんでしたか?
今回、この3の要素について、経路という考えから説明しました。
これらのことから、もし逆に再発や、転移を疑う対側乳腺のがんとは、
病理学的に同じものが、最初のがんからあまり間隔を置かずに発生し、そしてもともとのがんが腋窩転移を伴っていたなど進行がんであった、その場合に限られる、となります。
2022.02.28
乳腺の現場に携わっていると、医師では当たり前の事柄が、患者さんの立場だとわかりにくいのか誤解されてしまっていることをよく経験します。このシリーズではそういった事柄を上げていきながら、どこが間違っているのか、解説していきたいと思います。
今回は、もし乳がんの術後に反対側に乳がんが見つかったら再発ですか?という誤解です。
まず ”再発”という言葉の定義を見てみましょう。
国立がんセンターが患者さん向けに出しているパンフレットを参照してみます。https://ganjoho.jp/data/public/qa_links/hikkei/saihatsu/files/Saihatsu_2.pdf
「再発」とは、治療がうまくいったように見えても、手術で 取りきれていなかった目に見えない小さながんが残っていて 再び現れたり、薬物療法(抗がん剤治療)や放射線治療で いったん縮小したがんが再び大きくなったり、別の場所に同じがんが出現することをいいます。治療した場所の近くで再発を指摘されるだけでなく、別の場所で「転移」としてがんが 見つかることも含めて再発といいます。
難しいですね。この文章にはさらに ”転移”といった言葉が入っています。「転移」としてがんが見つかることも含めて再発と言います。つまり 転移は再発に含まれる のです。もともとのがんの近くにあるのが再発であり、遠くつまり別の臓器に出てくるのが転移の形をとった再発ということになります。
この定義によれば、「乳がんの術後に反対側に乳がんが見つかったら」それは再発だと言えてしまいます。もともとのがんの近くに出てきていますからね。文章に当てはめてみましょう。
右側の乳がんの治療がうまくいったように見えても、手術でとり切れていなかった目に見えない小さいがんが残っていて左側に再び現れた。
ほら、反対側の乳腺にできたがんはこれだと再発に当てはまります。再発になってしまいます。
しかしこうした反対側にあらわれた乳がんのほとんどは原則として再発ではないのです。
もし乳がんの術後に反対側に乳がんが見つかったら再発ですか? 答えはNoです。
この定義だけ読んでいると、わかりませんよね。
この問題はそれほど単純ではない。原則としてはNo。
この問題に回答するには実は最低でも3つの要素を考える必要があるのです。
もし乳がんの術後に反対側に乳がんが見つかったら再発ですか?
この問題に回答するために考えなければならない3つの要素
1 その反対側の新しいがんは、もともとのがんと病理学的に”同じ”ですか?
(おそらく”病理学的に”は将来的に、”遺伝子的に異常をきたしている部位が” に代わるでしょう。そうなればもはや残りの二つは不要です。)
2 その新しいがんは、もともとのがんとどれくらいの時間的な間隔があいて見つかりましたか?1年?3年?5年?10年?それ以上?
3 最初のがんは、リンパ節転移や、皮膚浸潤など、進行がんであることを示していましたか?それとも全く転移のないがんでしたか?

再発の定義について書かれたこの文章の肝心なところは別にあります。
「小さながんが残っていて」「再び現れる」
この部分がそれです。つまり 再発は、もともとのがんと”同じもの”である必要がある のです。
ここで注意してほしいのは、がん細胞も正常な細胞も、どちらももともとは自分の細胞、受精卵1個から分裂してできたものです。だからもともとは同じものです。したがってこの場合は遺伝子的にみて、変異している位置が違うもの、同じものという意味になります。遺伝子は同じものでも、活性化している部位が違えば、目や鼻、手足など違う部位に分化していくように、がんもまた違う性質を持ちます。
たとえば もともとの、右側の乳がんの治療でホルモン剤を使われていたとしましょう。ホルモン剤が効果が期待できる乳がんだったのです。その乳がんの術後に、反対の左側の乳腺にがんが見つかった。ところがその新しく見つかった乳がんはホルモン剤は全く効かない種類のものでした。つまりもともとの乳がんとは性質の異なる乳がんでした。この場合は まず再発ではありません。「残っていて、現れた」のはなく、「別のものが現れた可能性が限りなく高い」からです。
言葉を換えれば、最初の右側のがんの時にはこの左側のがんはなかったのです。新しく現れた。これは再発ではありません。「残っていて」「現れた」のではないからです。
再発であれば、もともとのがんと、病理学的にも遺伝子的にも同じである必要がある。最低でも似ているはずである。逆にまったく異なっている場合は、発見した時期が近くても、体における位置が近い場所であっても、別の新たながんであると考えられる。
だから乳癌が肝臓に転移しているのならば、肝臓がんの薬は効果がなく、乳がんの薬が効果がある。
逆に、最初の乳がんの治療後に、肺に腫瘍が見つかった。それは再発でしょうか、それとも新しくできたがんでしょうか。
それはその肺の腫瘍の一部でも取って調べればわかります。もしホルモン剤が効果があれば、それは再発であり転移です。乳がんと同じものだからです。「小さながんが」肺に「残っていて」「再び現れ」たものと考えられるからです。でももしホルモン剤が効かなければ、病理の先生から見て、乳腺の細胞とは似ても似つかない、むしろ正常な肺の細胞に似ているものであったなら、それは最初の乳がんとは違うもの、つまり新たに肺に表れた肺がんだ、ということになるのです。
--*--
その理屈からいえば、たとえば右側の乳がんの温存術後、同じ右側の乳腺に、似たようながん、つまりホルモン剤もよく効きます、核の異型度、HER2レセプターの有無、全部同じでした、そういうがんが見つかった、そうなるとこれはほとんどの場合は再発です。「小さながんが残っていて」「現れた」可能性が高い。
でもそれが30年後だったらどうでしょうか?
いくら似ていたとしても、がんが「残ってい」たのであれば、30年もおとなしくしていて、急にこの数か月で大きくなった?ちょっと考えにくいですよね。この場合は新しくできたものを考えます。つまり再発ではないと考えるのです。実際には5年以上経過して新たに乳がんを同じ側に認めた場合は原則として新たながんを考えるとされます。
ただ乳がんはここが少し難しいところがあります。ホルモン剤の存在です。
ホルモン剤はがん細胞が増殖しないようにする働きがあります。ホルモン剤をたとえば10年間飲んでおられた方がホルモン剤をやめました。その後2-3年したら、最初の乳がんと同じ側の乳腺に、同じようながんが見つかりました。これは10年以上経過していても、再発である可能性がある、つまり「小さながんが残っていて」、ホルモン剤で長期間おとなしくしていたものが、やめることによって「現れた」可能性があるのです。
難しくなってきましたね。
いったんまとめます。病理学的な検査や、遺伝子異常をきたしている部位などにおいて、異なるがんである、と証明されてしまえば、たとえ同じ側の乳腺に発生したがんであっても、部位や、発生したタイミングにかかわらず再発ではない、と言えます。その意味からはこれが証明できれば絶対です。
ただ現状では遺伝子的な検査は高額かつ、自費で簡単には施行できません。そして再発ではなく新しいがんができていたとしても、いろいろな意味でよく似たがんが新たに発生することもまれではない。そうなると、特にホルモン剤を飲んでおられた方ではたとえ10年以上経過していたとしても再発ではないことが証明できません。

それでも、反対側にできた乳がんは原則再発ではない、といえます。
その理由は、そのがんがやってくる”経路”にあるのです。
最近 Lanset Oncologyという雑誌に、このブログの第4回の趣旨とほぼ同じ内容の論文が発表されました。つまりタモキシフェン VS アロマターゼ阻害剤というテーマです。
私がブログで論じた内容と異なり、この論文がユニークなのは、この論文は”閉経前”患者さんについて書かれたものであることです。本来 閉経前患者さんにそのままアロマターゼ阻害剤を用いても効果はありません。ですので閉経前の患者さんであれば手術や薬剤など、何らかの方法で卵巣機能を抑制し、閉経状態としてから用います。
メタアナリシスという、こうした議論をするには最も信頼できるデータを提示できる方法で検討されていますので、ここでもう一度触れてみたいと思います。
英語版でよければここから読めます。
Aromatase inhibitors versus tamoxifen in premenopausal women with oestrogen receptor-positive early-stage breast cancer treated with ovarian suppression: a patient-level meta-analysis of 7030 women from four randomised trials
www.thelancet.com/journals/lanonc/article/PIIS1470-2045(21)00758-0/fulltext
ちなみにメタアナリシスというのは、前向きランダマイズ(二重盲検)という、単独でも十分に信頼性の高い方法で検証された論文を、さらに同様のテーマのものを数個以上集めてさらに検討するという方法です。たとえば過去に標準治療とされてきた治療法を、新しい治療法、薬剤に置き換えてしまう場合に行われる検証法で、臨床における研究方法ではこれ以上信頼できる方法が今のところありません。
そこでメタアナリシスで結論が出れば、以降はそれが世界的に標準治療になります。
それが2022年2月3日付の論文で出てくるのですから、このタモキシフェン VS アロマターゼ阻害剤というテーマは、私がブログを書いた時点ではやはり結論が出ていなかった、と言ってもいいのでしょう。
それでは今回の論文ではこの比較検討に結論が出たのでしょうか。
ここで第4回の復習をしておきましょう。
・アロマターゼ阻害剤はタモキシフェンと比較して、ハザード比で0.8前後をもって乳がんの再発を抑制する。
・アロマターゼ阻害剤ではタモキシフェンと比較して、骨折の頻度を含めて、骨粗鬆に関する副作用が頻発する。
・タモキシフェンは、アロマターゼ阻害剤と異なり、子宮体がんの確率が増える副作用を持つとされるが、統計的にみると、乳がん以外のがん死は、タモキシフェンとアロマターゼ阻害剤で差が認められない。
ただしこれは閉経後患者さんに関する検討をもとに述べたものでした。

今回の論文ではABCSG XII、SOFT、TEXT、HOBOE試験という4つの論文からデータを集めました。ホルモン剤に対する感受性を有する乳がん患者さんをなんと合計で7,030例、平均8.0年追跡して得られたものです。
結論ですが、アロマターゼ阻害剤はタモキシフェンと比較して、ハザード比で0.79で乳がんの再発を抑制していました(RR:0.79、95%信頼区間 0.69~0.90、p=0.0005)。これは第4回の結論と同じです。乳がんの再発抑制効果については、閉経前の患者さんであっても、アロマターゼ阻害剤はタモキシフェンよりも優れていることが確認された、としていいでしょう
これはもはや揺らがない事実としていいでしょう。ほかの要素を加味せず、乳がんの再発抑制だけを考えるなら、あるいは最優先とするなら、アロマターゼ阻害剤は第一選択です。ただしここで繰り返しますが、アロマターゼ阻害剤”単独”では閉経前の患者さんに効果はありません。卵巣を薬剤で抑制しておく、手術で切除されている、ことが前提として必要になります。この試験もその条件で行われています。
タモキシフェンをアロマターゼ阻害剤とする再発抑制効果の違いは、治療開始から4年間に認められており、5年再発リスクの絶対値で3.2%低下していました(5年間で再発するリスクとしてアロマターゼ阻害薬 6.9% 、タモキシフェン 10.1%)。
しかしそれ以降 5-9年、そして10年以降では、タモキシフェンをアロマターゼ阻害剤とするメリットは認められませんでした。
・乳がんによる死亡、再発を伴わない死亡、全死因死亡に関しては治療間の有意差は認められませんでした。これに関しても第4回に触れたことと同じです。
ただ 全死因の死亡では乳がん以外のすべての亡くなった患者さんをカウントしていますのでまだわかるのですが、乳がんの再発を確実に抑制するのに、乳がんによる死亡では差が出ないのはなぜなのでしょうか。そこはどうしても納得のいかないところです。また機会を改めてその点を解説してみたいと考えていますが、少なくとも再発を抑制する効果が、すぐさま生死にかかわるレベルにまで影響するほど大きくない、ことは言えるのではないでしょうか。
そして気になる骨粗鬆に関する副作用ですが、これもアロマターゼ阻害薬は、タモキシフェンよりも骨折が多かったことが明らかになりました。ハザード比 1.27ですので、第4回に合わせるなら、タモキシフェンはハザード0.73で骨折を抑制します(本当はこんな逆算みたいなことをしてはいけません。参考としてみてください)。これもまた第4回に書いたことと同じです。
結局 第4回で書いたこと、大きな3つの要点は閉経前の患者さんでも言えました。
ただ閉経前患者さんは若い方が当然多い。なので少しでも再発を抑制できるアロマターゼ阻害剤を選択したい気持ちは強いでしょう。ましてStage II、III、あるいはリンパ節転移があった、など進行がんとされた方ではなおさらなのではないでしょうか。

これは大変不思議なこと、これは論文の中で筆者の先生も書かれていることなのですが、
リンパ節転移が多かった方、0個よりも1-3個、4個以上の方と多ければ多いほど、転移の傾向を表し、よりがんが進んでいることを表しているとされます。したがってアロマターゼ阻害剤の転移抑制効果はより強く出るのではないか、誰もがそう期待します。ところが下の図を見てください。
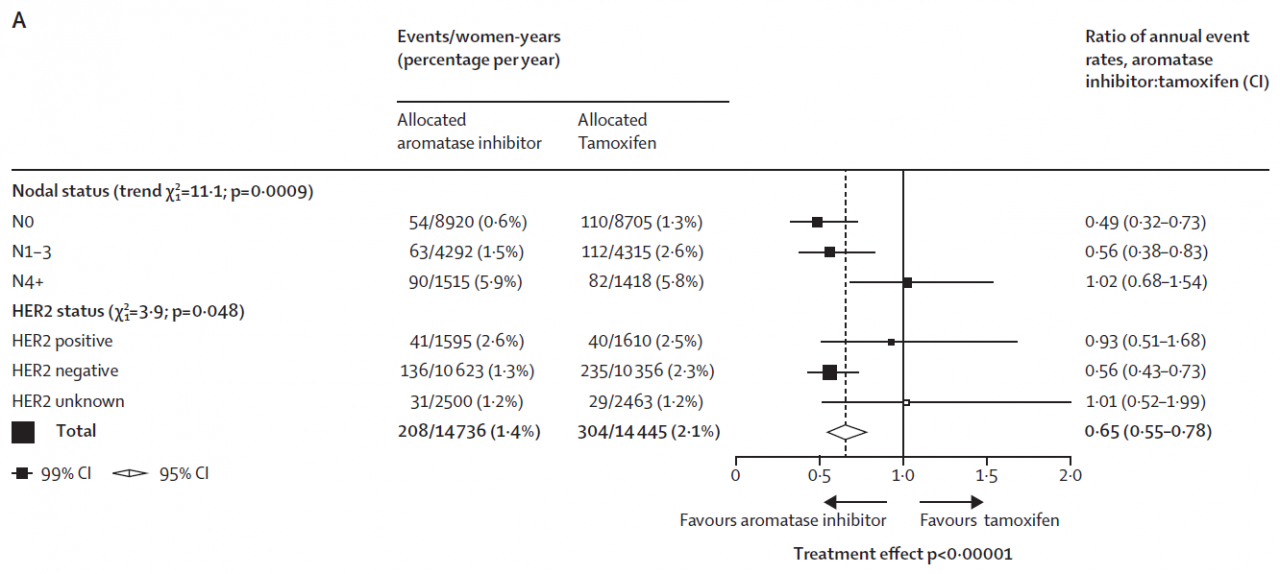
図 右下の方に左右に開く矢印があります。(このような図をForest (Tree)Plotと言います)
Favours aromatase inhibitor(アロマターゼ阻害剤のほうが優れている)
Favours tamoxifen(タモキシフェンのほうが優れている)という矢印です。
図左上 N0はリンパ節転移無し N1-3は1個から3個の転移、N4+はそれ以上の数のリンパ節に転移があったということです。そして下に行けば行くほど、図では■と横線が右へ、つまり「タモキシフェンのほうが優れている」に移動しているのです。
この現象は少なくとも、閉経後の患者さんに対する検討では認められませんでした。さすがに筆者も理由を推理できなかったようです。少なくとも自分は進行がんだったから、タモキシフェンよりもアロマターゼ阻害剤だ、と単純には決められないことが示されてしまいました。
筆者の先生も、これは今回の検討でもっとも予想外だった結果になる、と書かれていました。
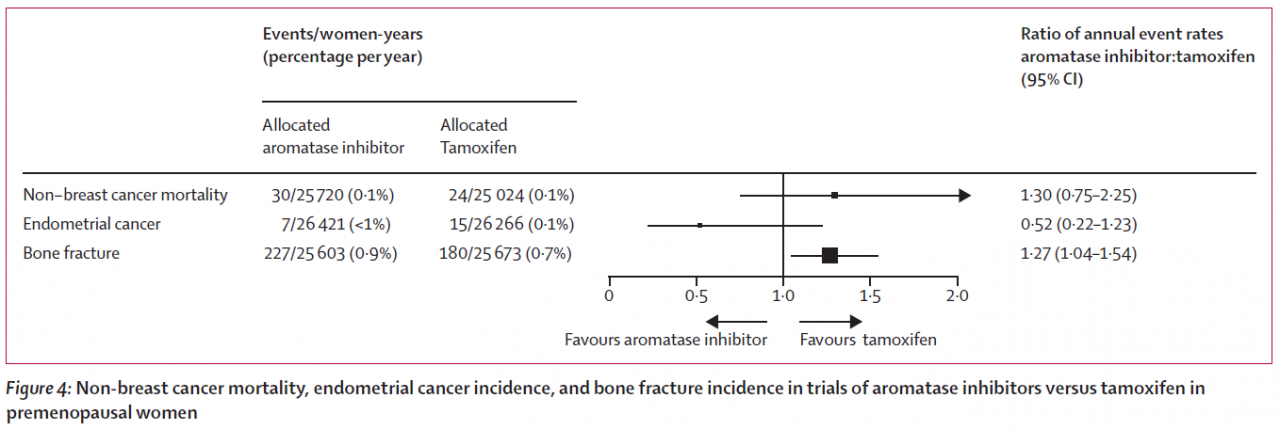
Forest Plot に触れましたので もう一つの図を紹介させてください。
実は中心の1.0の垂直線を、横線がまたいでいる場合と、またいでおらず、完全に片方によってしまっている場合では、後者の方が ”信頼できる結論”とされています。
上から、乳がん以外のがんによる死亡、ですが、"タモキシフェンのほうが優れている”に振れていますがまたいでいます。
2番目、子宮体がん(Endometrial cancer)、これは左、つまりアロマターゼ阻害剤が優れる、に振れていますが、またいでいます
Bone fracture、骨折ですが、これはタモキシフェンが優れる、に完全に振れています。
タモキシフェンを飲まれる方は、子宮体がんの検診は受けておくべきだけれども、それで亡くなってしまうようなことは、必要以上に恐れなくてもよい、とは言っていいのではないでしょうか。
ここまでの結論
閉経前の患者さんであっても、LH-RHアゴニスト(ゾラデックスやリュープリン)を使用すれば、閉経後と同じ状況になるので、アロマターゼ阻害剤(アリミデックス アロマシン フェマーラ)が使えます。
タモキシフェン VS アロマターゼ阻害剤では、少なくとも再発抑制効果において、アロマターゼ阻害剤の完全勝利です。大体100点と80点の差があります。
それならばすべての患者さんがアロマターゼ阻害剤(閉経前であればそれ+LH-RH)でいいはずです。それならばタモキシフェンはもう消えているはずです。
アロマターゼ阻害剤 Vs タモキシフェン は決着がついたとは言えないように思っています。それでもやはり進行したがんであればアロマターゼ阻害剤を選択するように治療方針を立てますし、骨折によって極端にADL(日常生活や活動)が損なわれてしまう年齢の方で、早期乳がんであればタモキシフェンよりに考えます。
アロマターゼ阻害剤を選択していたとしても、5年以上再発なく経過され、骨粗鬆に由来する訴え、膝の痛みや、手指のこわばりが不快な方では、定期的な婦人科受診を前提として、タモキシフェンへの切り替えを提案していくと思います。
主治医が、その患者さんと話し合いながら、その状況に応じて選択していくべきであって、盲目的に、単純反射的にアロマターゼ阻害剤を第一選択することは、正しいとは言えないと思います。
2022.02.14
「お作法」
先日の続きです。今回は医師として、の立場から意見を述べてみたいと思います。
筆者と同じく、私も外科医ですので、師匠に当たる先輩医師がおられ、たくさんの指導をいただきました。外科の技術はどうしても紙媒体や、言葉では伝えきれない部分がたくさんあります。まさに手術のその現場で、患者さんの体に触れながら、手から手、目で見て耳で聞いて教えられることがたくさんあります。一子相伝でこそありませんが、どうしても先人たちから習わなければできないことが多いので、おのずと師弟関係、上下関係が色濃く残ります。
他の診療科、特に内科系の科では学問の部分が大きく、最新の薬剤、治療法を学会や、最先端論文から学び、習得している医師が断然力があるので、若い先生が経験ある(経験に頼った)老医師を凌駕することもあり得るでしょう。しかし手術を主な仕事とする我々外科医は、人間の体の構造、つまり解剖が昨日今日に代わることはなく、手術の道具はこの何十年も相変わらず、基本は切って縫って同じ動作の繰り返し、その精度と正確さをどこまで高めるか、ですので、経験ある医師にはなかなか追いつけるものではありません。
外科医の師匠は弟子に教えるのに際して、
「俺のやっている通りにやれ」とよく言います。「自己流は許さん」とも言います。
そこまでしか言ってくれない師匠も多いので、誤解されやすいですが、それは
「まず先人のやっていることができるようになりなさい。そのうえで長所も短所もわかるようになりなさい。学問も道具も薬剤も少しずつでも進歩している。その時代に応じて、自分なりのオリジナルを作るのはいい。しかしそれは私がやっていることを完全にマスターしてからのことだ。」
という意味です。
たとえば糸を結ぶだけ、はさみで切るだけ、それだけの動作であっても、「この指を使え」というレベルで叩きこまれます。
その意味が分からない若い医師は、それを「お作法」と呼んで斜めに見ています。
今回はそのお作法の話をしたいと思います。


長い間に「お作法」が本当に「お作法」になっているものは、特に芸術や伝統芸能ではよくあるのかもしれません。千利休が今も生きていたら、今の通りの茶道をするでしょうか。やり方を全く変えてしまうかもしれません。
茶道とは、「おもてなし」を極めつくしたい、そのことから考え出されたものだと言われています。おもてなしを芸術レベルまで高めたものとされます。茶室の入り口が狭く作られ、自然と頭を上げて伊座利入らないといけないのは、身分の差を設けないためと聞いたことがあります。いま「お作法」と呼ばれている所作のすべてに、その当時には「意味」、心配りがあったはずです。お茶室、そしてそのお庭、周辺の細部に至るまでの掃除、そんなことは茶道では当たり前でしょうが、それを使用人など他人にさせておいて、お茶をたてることころだけを行うことはどんな茶道も許してはいないだろうことはそう考えればわかります。私は全く茶道を習っていませんが確信が持てます。もてなす本人がするように決められているはずです。掃除がきれいか汚いか、結果だけではなく、それが「もてなす」心から出ていなければ意味がないからです。
医療の「お作法」も、それが患者さんを「治療するという意思(決意)」から離れていては意味がありません。意思に合致するものが本当のお作法です。治療するという目的に合致するならば、それが最も効率がいいからであって、安全だからであって、そして結果につながりやすいから、です。
先輩医師はそれがわかっている、わかったから、先人から受け継いだとおり、後輩の医師にも伝えているのです。時代の進歩にともなって、より効率がよく、より安全で、より結果につながる、その確信が得られるまで、その「作法」の変更は許さない、と言っているのです。
そこに思いが至れば、「お作法」とは呼べなくなります。自己流に変更するなら、確固たる証拠が必要になります。先人たちが綿々として築き、磨き、受け継いてきたことを自分一代で変更しようというのですから、よほどのことです。ましてや人の命のかかった技術です。
過去の「お作法」を否定し、これからの「お作法」になるオリジナル、偉大な業績です。「なになに先生方式」、名前がつくかもしれない。そんな先生が、過去の技術と比較して、自分のオリジナルが、どこがどのように優れているのか、それが自信をもって提示できないはずがないでしょう。
そして今後、それをだれがやっても、何回やっても同じ結果にならなければなりません。オリジナルを確立する目的が、その人の偉さや凄さを示すためではなく、医療をより高める、ことにあるからです。


私は前回のブログで、他の先生の治療の批判を後付けで行い、それを患者さんに伝えることの間違いを提起しました。そしてその批判を根拠に自分のオリジナル治療法が正しいことの根拠にする愚かさを説きました。
他の医療従事者、部下も含めて、その行う医療行為に敬意を払うことの大切さを、ヒポクラテスの誓いを基に勧めました。そして優れた治療法であるという自信があるのなら、他の先生の治療後の後付けではなく、最初から平等な条件で比較して、優れていることを証明するべきだ、と説きました。
そのことの意味がこれでわかっていただけたと思います。
もしその筆者の先生の書かれているオリジナルの治療法が、標準治療、つまり過去の先生が築いてきた治療法よりも本当に優れているのなら、標準治療の批判よりも先に、自らの治療法の評価をするべきです。うまくいった患者さんがいる、そんなことは何の根拠にもなりません。標準治療にはそれで助かった方が世界中に山ほどおられるのですから。そこに何らかのヒントがあると考えるなら、批判よりも先に、ヒントを確証にかえる証拠を集めていくことのほうが重要です。
そして本当にそれが優れていたのなら、将来のために、みなが納得する形で、論文として学会発表するべきです。患者さんしか読まない形での発表は医師の間では広まりません。つまり後の世の医師には伝わりません。
抗がん剤をすべてひとくくりで非難するこうした本は実はびっくりするくらい多く出版されています。
同時に食事の工夫だけでがんを治す、とか、民間療法を勧める本もたくさんあります。もちろん抗がん剤治療よりは楽なはずです。副作用がなければ楽ですから。けれども効果が先にあっての我慢すべき副作用であるはずです。
そうした本を読まれる際には、ぜひ一度冷静になって、これはその効果と副作用を、正しく”比較した”上で、出された結論であるかどうかを判断するようにしてください。
2022.02.07
皆さんは抗がん剤は嫌いですよね。
医者も嫌いと言われる方が多いです。病院が嫌い、注射が嫌い、よく言われます。
ただ悪いのは病気であって、病院や医者、注射が悪いのではない。まして抗がん剤が悪いのではない。それはだれも頭では理解できている。でも体が嫌と言います。病気を治したいのに、なぜ病気のような苦しみ、髪の毛が抜けたり、食欲が落ちたり、吐き気に苦しまなければならないのか。それじゃ治したいのに、病気になるようなものじゃないか、そういうことと思います。
ただ病気に文句を言っても聞いてくれないからと言って、医師に噛みつかれる方もまれにおられますが、我々はあくまで”味方”です。敵ではない。それは忘れないでください。
同じように、ホルモン剤も、抗がん剤も、手術も放射線治療も、がんと闘うための手段であって、優劣はありません。効果の有る、無しがあるだけです。その意味からは優劣はありますが、それはその患者さんごとに異なります。その患者さんには抗がん剤治療をしておくことが最善であれば、抗がん剤はその患者さんにとって優れた治療なのです。
そんなわかりきったこと、と思われた方も多いかもしれません。
さて本題です。先日ある患者さんからこれを読んでくれ、と本を渡されました。医師の書いたもので、抗がん剤投与についてその先生独自の視点を述べられたものです。その患者さんは、この先生のような治療をしてもらいたいけれども、この先生は亡くなっていてすでにいないから、先生がこの先生の治療法を学んでほしい、ということでした。(具体的な題名や、著者名は伏せさせてください)
その先生独自の治療方針、治療哲学は、簡単に言い切ってしまうと、抗がん剤を”標準治療”として推奨される量よりも少なく(半量で)開始するというものです。たとえば 1回に2-3滴と添付文章に書かれている目薬なら、1滴しかしない、そういった使い方です。特に再発患者さんでは、抗がん剤を使用しても治癒を望めない方も多い、ならば苦しみの多い抗がん剤を一律に使うのではなく、効果を見ながらできるだけ少なく使うことを心がけるべきだ。
一見正しく聞こえます。化学治療を減量することに反対ではありません。私も副作用を鑑みて、減量することはします。この先生はしかし最初から半量で開始する、そこが独自なのです。
私はその本を読んだうえで、その患者さんに、この治療方針には従えません、と言いました。
ここからはそれに対する私の反論を書かせてください。

この本は、書き始めから半分まで、現状の化学治療中心、腫瘍内科医中心の乳がん治療を憂いていることが書かれています。わが国では5大がんと言われるがん種の中で、乳がんだけがそれを専門とする内科医がいませんでした。消化器内科、呼吸器内科、肝臓内科もいますが、乳腺内科はいません。ですのでいままでは私や、この本の著者のような外科医が、“片手間”に化学治療をしていました(認めたくありませんが、内科の先生からは外科医には外科医の仕事があるのだからそうなります)。しかし腫瘍内科、正確には化学治療を専門とする内科医である薬物治療専門医の登場によって、これからは“本業の”内科医が化学治療を担うといわれています。それによる弊害について、前半に延々と述べられているのです。
そこで何が問題なのか? 簡単に言えば、化学治療が本業である彼らは、ただひたすらに抗がん剤治療を推し進めると。そしてそこには患者さんの苦しみや希望は反映されず、一律に抗がん剤の大量投与が行われていると。密接につながる製薬会社、そして特許を巡る膨大な利益とその権利誘導、そのためにガイドラインが用いられると。陰謀論が論じられます。ただ彼の指摘していることでもありますが、膨らみ続ける医療費が問題であることは確かな事実であり、皆の知ることです。 それが必ずしもそのためとは思いませんが。
ただ、だからといって筆者の先生の独自の治療法、正規の半分や3分の1の量を最初から投与するやり方が正しいことになりません。
ただもちろん間違いとも言えません。どちらも正式に調査されていないからです。
この本の趣旨はこうなります。
1 現在は、化学治療を妄信する腫瘍内科医たちが、患者の状態も考えずにひたすら抗がん剤を“大量”(と言っても決して主治医の自己判断による投与量ではありません)投与している。
2 だからたとえ延命できてもボロボロになっている人や、副作用でむしろ短命に終わる人も筆者はみてきた。
3 筆者は、効いてさえいれば、抗がん剤の量を(自己判断で)、減量して開始したり、減量したりしながら投与している。
4 それでよかった患者さんを経験している。 だから私の治療方針は正しい。
こうした本はたくさん出ていますが、前半は著者の先生が普段感じていることに対するエッセイなので反論はありません。本ですので意見や感想を述べることはだれにも自由です。
ただ後半は賛成できません。他人が誤っている、だから、自分は正しい、ということにはなりません。
本来、患者さんの状況を考えず、大量の抗がん剤を投与し続けたり、そのために副作用で短命に終わらせてしまったりしたとしたら、それも薬物治療専門医が“自己判断”で抗がん剤を施行したから、と考えるべきです。つまり筆者のやっている間違いと同じなのです。標準治療は、薬剤を推奨量から開始し、効果と副作用を見ながら適切に減量することを含みます。それをせずに患者さんを苦しめたとしたら、それは標準治療がそもそもできていません。独断で少ない量から初めて、だんだん増量するやり方は、標準治療ではありません。それは、増量する前に投与そのものを中止してしまい、効果がなかった、と判断してしまう恐れがあるからです。
こうしたガイドラインに書かれている標準治療、そして薬剤の投与推奨量、治療のスケジュールは、それ以外の治療法と比較して、“延命でき、同時にQOLを損なわないことがすでに証明されて”いるものです。その通りにならなかったとしたら、それを運用した主治医が間違ったのです。主治医の先生が標準治療を語りながら、自己判断で間違った運用をした、ということになります。

標準治療は、患者さんのためにあるのであって、それを正しく用いたら患者さんはQOLを落とすことなく延命できる、はずなのです。
筆者の先生は、標準治療の名を語ってお金儲けや、名誉のために、抗がん剤を“やりまくる”悪党がいる、という前提で治療を語っています。薬物治療専門医の中にもそうした先生もいるかもしれませんが、私はむしろ筆者のように自己判断で薬の量を勝手に変えてしまわれる先生方の中にこそ、そうした先生は多いように思います。そして標準治療すべてを誤りとするのは明らかに間違いであって、それを運用する医師の技量を問題にするべきです。
この本を私に勧めた患者さんにも言えることなのでしょうが、どこまで行っても主治医と患者との信頼関係であって、結局この本はそのことを言っているにすぎません。その先生を信頼してついて行かれる患者さんも決して間違いではないでしょう。結果は必ずしもいいものばかりではない。がんはなおさらです。だからこそ、後悔のないようにすることが最も大事なことだからです。
繰り返しますが、この筆者の先生が出している根拠では、標準治療が間違っていることを証明できませんし、筆者の先生の治療法が正しい証明にもなりません。
もし薬物治療の専門医の行う標準治療と、この先生が行う独自の治療の、どちらが優れているか、を正しく比較するならば、すべての薬物治療医が正しいと認め、そして主治医として患者さんから信頼されている先生が行っている標準治療と、この先生の独自治療を比べるべきです。
薬物治療専門医が治療をし、結果的に悲惨な状況になられた患者さんが、この筆者の先生を訪ねてこられたから、そしてその方をいい方向にこの先生が導けたから、そしてその筆者がそのエピソードをピックアップして自費出版しているから、それだけではこの先生の独自の治療法が正しいことにはなりません。
もしかしたらこの先生のところから逃げ出して、標準治療をしている先生に駆け込んだ方がおられるかもしれないではないですか。それを引き受けた先生は、他人の批判はせず、黙って患者さんのために黙々と治療されているかもしれません。
このような場合、今まで自分が受けていた治療が間違っていた、患者さんにとってそう思うことは悲劇しか生みません。もう過去には戻れないからです。訴訟をして、賠償金が取れれば多少は取り返せるかもしれませんが、それは法律的に誤ったことをしている場合だけです。結果だけで罪に問われることはありません。だから医師は前医の治療に問題があることに気づいても、そのことを非難はしません。だれも得しないからです。自分の正しいと思うことを黙々と患者さんのためだけを考えて実行します。
よかったら“ヒポクラテスの誓い”を読んでみてください。今でも医師ならば大切にしているし、医師ならば最初に守るべき哲学ではないでしょうか。そこでは部下や、若さに関係なく、看護師や薬剤師などの立場に関係なく、医療に従事する者すべてを信頼し、敬意を払う、とあります。
筆者の先生の主張が、間違いであることがよくわかります。
医師は、もしほかの医師が間違っていたなら、その医師に直接会って、批判し、討論します。どちらが正しいか、わからないからです。しかしたとえそれで結論が出て、片方が間違っていたとしても、それを患者さんには伝えません。理由は先に述べたとおりです。ましてや前医の治療方針を、結果が悪かったからと言って、一方的に患者に伝えることはしません。前医、後医といって、前の治療の結果から判断できる後から診る医師のほうが圧倒的に有利だからです。
以上が、この本(ごめんなさい、名前は出せません)に対する私の反論になります。
皆さんにも役に立てばと思って載せました。長文のお付き合い有難うございました。
乳がん術後の再発抑制効果はアロマターゼ阻害剤がタモキシフェンなどのSERM薬剤よりも強い。そのことは紛れもない事実です。
先に触れたとおり、代表的なアロマターゼ阻害剤はハザード比にして0.8前後の再発抑制効果を持ちます。ハザード比 0.8というのはどういうことか。
タモキシフェンががんの再発を抑制しないというのではないのです。
乳がん学会のガイドラインでも「タモキシフェンは,浸潤性乳癌の術後,転移・再発乳癌に対してのみならず,非浸潤乳癌の術後,乳癌発症高リスク例の乳癌発症予防にも有効性が示されている」とあります。
ホルモン剤を使用しない、ことと比較してタモキシフェンの無病生存期間(DFS)に与える影響は HR 0.64です。つまりタモキシフェンは、その使用によってホルモン剤を使用しない人と比較してハザード比にして0.64前後の再発抑制効果を持ちます
何も治療しなければ100人再発するとすればタモキシフェン使用(0.64)でそれが64人にまで減ります。
再発が64人起こることが予想される患者さん群に対して、そのホルモン剤をタモキシフェンではなく、アロマターゼ阻害剤(HR0.82で計算します)を用いることにより、52人に減らすことができる、ということです。AIは、タモキシフェンよりも12人とより多く救うことができる。これは文句なく素晴らしいことです。それは否定しようもありません。
ただここでもう一つ考えてほしいことがあります。
乳がんの患者さんには早期発見された患者さんもおられれば、進行して発見された患者さんもおられます。もちろん再発は、早期だろうが、進行していようが防げるものなら防がないといけないし、何としても避けなければいけない。しかしその確率に差があるのは事実です。ホルモン剤が効果がある方は、原則として効果のない方、トリプルネガティブタイプやHER2エンリッチタイプの方より、予後は良好です。
現状ステージ I の早期乳がんの方で再発せずに5年間無事経過される方は98%です。つまりステージ1の早期がんの患者さんであれば、5年後に100人に2名の患者さんが再発されます。
ハザード比が0.82では、タモキシフェンをアロマターゼ阻害剤に変更しても、アロマターゼ阻害剤をタモキシフェンに変更しても、現状では影響を受けるのは1名もおられない、という計算になります。早期がんであればタモキシフェンであっても再発される方はもともと少ないので、タモキシフェンをAIに変更しても恩恵を受けられる方はそれほど多くないのです。

命がかかっていることで、多いも少ないもないだろう。
それはそうです。ただお薬ですから副作用も考える必要があります。
たしかに性ホルモンですから、インシュリンのように0になっても生命に直接は関与しません。ただ女性ホルモンが減少し、更年期で苦しんでおられる方が多いことでもわかるように、ただただ0を目指せばいいものでもありません。
ここで思い出してもらいたいことがあります。
アロマターゼ阻害剤は、女性ホルモンの働きをすべてブロックするのに対し、タモキシフェンは”骨”と”子宮”に対しては、むしろ刺激する方に働きます。

これは第2回の復習になりますが、アロマターゼ阻害剤は女性ホルモンというカギそのものをすべて抑え込んでしまいます。タモキシフェンは偽カギです。乳腺の鍵穴に刺さって、塞いでしまうので、女性ホルモンが働かなくなります。ただ骨と子宮の鍵穴には刺さって”回せる”ので、刺激してしまうのです。
骨に対してはこれはしかしいい効果になります。
アロマターゼの副作用で、骨粗鬆はよく知られています。しかしタモキシフェンはむしろ逆に骨粗鬆を防ぐ働きをします。
ただ子宮に対しても刺激することは、いいことばかりではありません。本来閉経して痩せていくはずの子宮内膜が、刺激されて厚くなってしまうので、子宮体がんの検診が難しくなります。さらにわずかですが子宮体がんの率が上昇することが知られています。
先ほどハザード比という話をしました。骨粗鬆の最悪のイベントは骨折です。
ご高齢の女性にとって、骨折する場所によっては長期臥床につながる恐れもあります。AIは閉経後女性が対象ですから、高齢の方が多く、問題になることも多くなります。
これに関してはアリミデックスについて行われたATAC試験で詳細な結果が示されています。
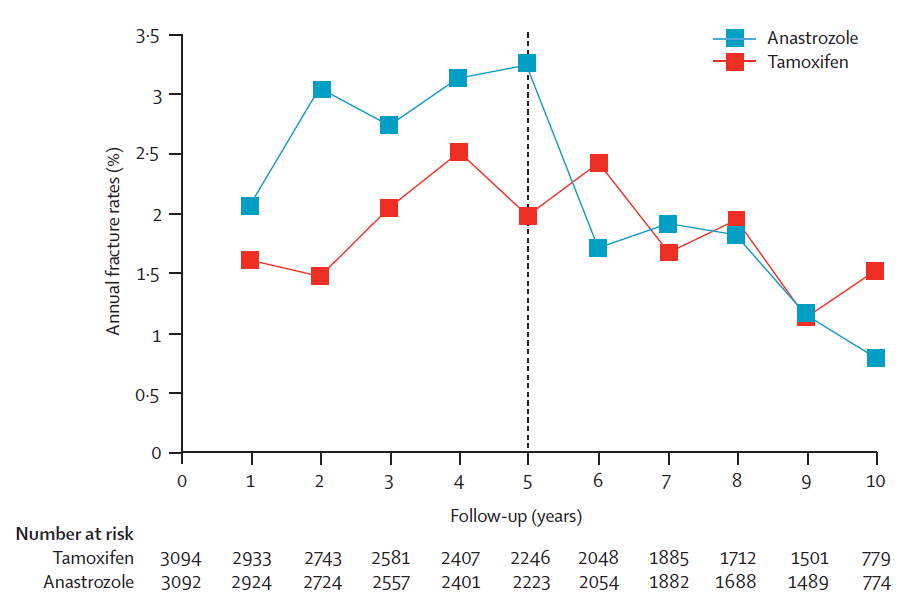
5年後にホルモン剤を中止すれば、両群で差はなくなっていきますが、飲用が継続されている5年間では常にアリミデックス(アロマターゼ阻害剤)を飲んでおられる方の骨折の発生率が、タモキシフェンを飲んでいる方を上回っています。平均すれば年に3%前後、と2%前後の差がある、と言い切っても賛成していただけるでしょう。もしハザードにすればこれはタモキシフェンを飲むことで、アロマターゼ阻害剤によって引き起こされる骨折とハザード比で0.66の差がある、と言い直せると思います。
つまり、アロマターゼ阻害剤はタモキシフェンよりもハザード比0.8で再発を抑制するが、タモキシフェンはアロマターゼ阻害剤よりもハザード比0.66で骨折を抑制する、と言えてしまうのです。
「おいおい、再発と骨折を一緒にするのか?再発は命に直結するけれど、骨折しても直せばいいじゃないか」そういう声もあるでしょう。
ただ、ご高齢の方にとって、もし長期臥床、そして寝たきりになってしまわれれば、長生きできてもうれしくない、と言われる方もおられるかもしれません。また骨折にまで至らなくても、膝痛、腰痛など、動作時に痛みが継続すれば日常生活がつらいものになります。あるかどうかわからない再発よりも、この関節痛を何とかしてくれ、そう言われる方もご高齢になればなるほど増えていくことは理解できます。
その意味から、少なくともご高齢、かつ早期乳がんの方に関していえば、一律 アロマターゼ阻害剤が一択だ、とは言えなくなります。
子宮体がんについてはどうなんだ、増えるのだろう?
そういう声もあるでしょう。再発の抑制効果に劣り、子宮体がんの確率がわずかながら上昇する。
どちらも命に係わるものなので、深刻に見えます。ただそれならばタモキシフェンを飲まれておられた方は、アロマターゼ阻害剤を飲まれていた方よりも、なんだかんだで長生きできていない、という結果になることが予想されます。
これもATAC試験に答えが示されています。
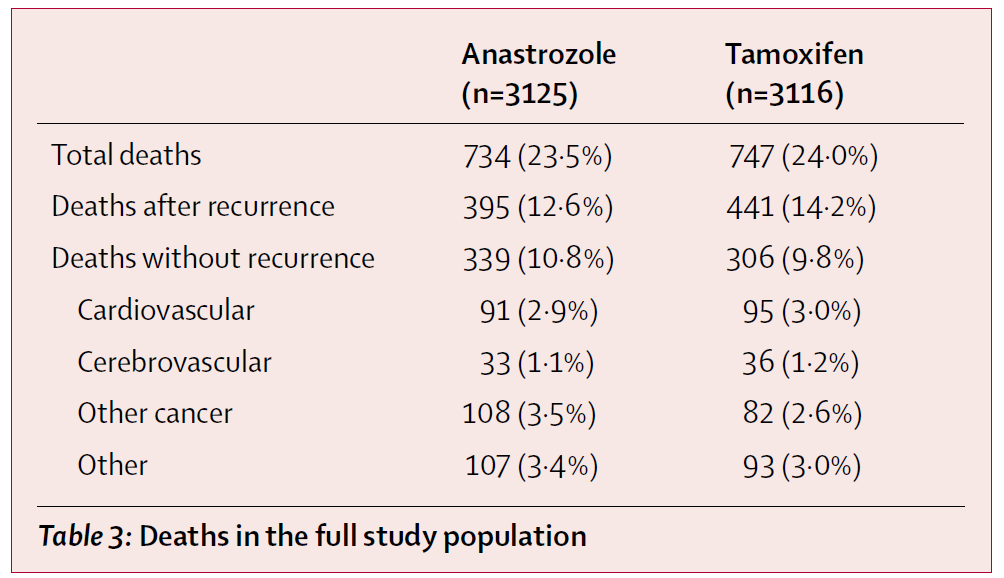
このデータはこのアリミデックスとタモキシフェンを比較するこの試験において、亡くなられた方をすべて調査したものです。つまり再発して乳がんで亡くなった方、それ以外の原因で亡くなられた方すべて調査したものです。
全体ではアリミデックスの群では23.5%、タモキシフェンでは24.0%の方が亡くなりました。
再発して亡くなった方はそれぞれ 12.6%、14.2%ですので、やはりアリミデックスが優れています。
しかしそれ以外で亡くなった方を見ると、それぞれ10.8%、9.8%でタモキシフェンが優れています。
その原因も調査されていますが、”Other cancer” つまり 乳がん以外のがんで亡くなられた方はそれぞれ3.5%と2.6%ですので、タモキシフェンのほうが多いとは言えませんでした。
全体の生死で見たときにはタモキシフェンが圧倒的に劣る、とはやはり言い切れないのです。
このデータは5年間の投与で示されたものです。しかし現在ホルモン治療は、期間が延びており、10年間、あるいはそれ以上、飲まれる方も少なくありません。そうなればより微妙なバランス調整が必要になることが予想されます。60歳の方と70歳の方、80歳の方では人生について、余命についての考え方と、日常生活における”痛み”に対する考え方は異なって当たり前だからです。
「先生、膝が痛くって痛くって…整形外科に言ったら骨粗鬆と言われて薬が出ました。痛み止めも出してもらっています。」
「いやでも、ちょっとでも再発しないほうがいいに決まっていますからね。」
これを60歳の方にも、70歳の人にも、80歳の人にも全く同じように説明していたら、やはり木を見て森を見ず、病を見て人を見ず、ではないでしょうか。メリットデメリットを説明して選択するのは、患者さんの意見も聞いてからのことと考えます。

こうしたことが示していることは、すべての患者さんに、共通して同じように同じ治療が最善とは限らないということです。当たり前といえば当たり前で、そのためにわれわれ”主治医”が存在しています。
患者さんには、だれだれさんはアロマターゼ阻害剤を飲んでいるのに、なぜ私はタモキシフェンなのですか?という疑問を持たれる方がいます。ここではそれに対して答えになる一つの根拠を示しました。
抗がん剤はほぼすべての乳がん患者さんに再発抑制効果があります。抑制効果が0、ということはまずありません。ではすべての方に抗がん剤を勧めるか、答えはNoです。効果だけから判断するものではないからです。すべての治療、薬にはメリットデメリットのバランスがあります。そしてそこにAIではなく人間が主治医である意義があると思っています。
疑問を持ってはいけないのではありません。そこに主治医がその患者さんを診て、選択した理由と、医師としての意思が存在していることを知っておいてほしいのです。
尋ねてみてください。きっと答えてくださると思います。
参考文献
1. Cuzick J, Sestak I, Baum M, Buzdar A, Howell A, Dowsett M, et al. Effect of anastrozole and tamoxifen as adjuvant treatment for early-stage breast cancer: 10-year analysis of the ATAC trial. Lancet Oncol. 2010;11(12):1135-41.
2. Early Breast Cancer Trialists' Collaborative G. Aromatase inhibitors versus tamoxifen in early breast cancer: patient-level meta-analysis of the randomised trials. Lancet. 2015;386(10001):1341-52.
3. Regan MM, Neven P, Giobbie-Hurder A, Goldhirsch A, Ejlertsen B, Mauriac L, et al. Assessment of letrozole and tamoxifen alone and in sequence for postmenopausal women with steroid hormone receptor-positive breast cancer: the BIG 1-98 randomised clinical trial at 8.1 years median follow-up. Lancet Oncol. 2011;12(12):1101-8.
ご予約専用ダイヤル
079-283-6103