2023.05.23
以前、こうしたテーマでブログを書きました。
「”高濃度乳腺は乳がんリスクが高い”ことを知っていますか?」
よければもう一度目を通してください。
乳房と呼ばれる部位の皮下にはミルクを作り出す乳腺という組織が入っています。
生理前になったら皮膚の下でゴリゴリと硬く触れ、触っていると痛い、あの組織です。皮膚をつまむとつまめる部分は乳腺ではなく、皮下脂肪です。乳腺は原則硬いので、”つかめます”が、つまめません。
その乳腺には個人差があります。乳腺濃度が高い、つまり乳房の中にぎっしりと乳腺が詰まっている女性と、乳腺濃度の低い、すでに脂肪に置き換わってしまって柔らかくなってしまった方に分かれるのです。
これは極端に二つに分かれるのではなく、段階的に程度が異なると考えてください。
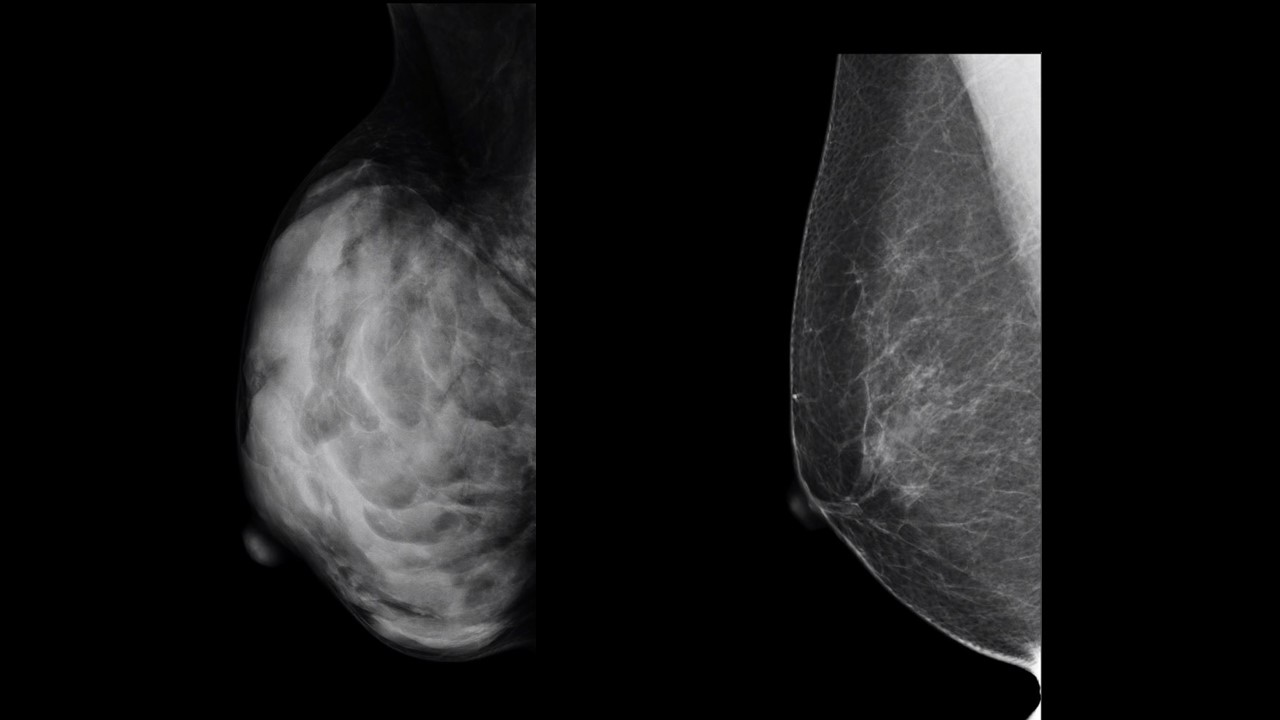
何度も似たような写真を出してきましたが、これがマンモグラフィです。
左右とも50歳前後の女性で年齢的に差はありませんが、マンモグラフィは全く異なります。
乳腺は白く映ります。左側の乳腺は乳腺がぎっしり詰まっているので、全体が真っ白に映ります。しかし上1/4には乳腺はないので、皮下脂肪のみです。そこは黒く見えます。
逆に右側の乳腺には白いところがほぼなくなっており、白い”スジ”のようなものしか見えません。乳腺がない上1/4の見え方とほぼ変わらない。触ってもそれこそお腹やおしりと差がありません。皮下脂肪に差はないからです。生理前になってもごろごろしたものは触りません。張ることもなく、生理前にもあまり痛みも感じません。乳腺が委縮してしまっていてほぼ残っていないのです。
これはみなさんのいう巨乳とは関係ありません。
大きくても脂肪ばかりの方はいます。小さくてもぎっしり乳腺が詰まっている方はいます。一度でもマンモグラフィを撮影された方ならすぐにわかります。乳腺濃度が記載されており、「脂肪性 → 乳腺散在 → 不均一高濃度 → 高濃度」 の順で高くなります。
「”高濃度乳腺は乳がんリスクが高い”ことを知っていますか?」のブログでも触れましたが、乳腺の密度が高い女性は、もちろん乳腺が”多い”ことになるので、乳腺に発生する乳がんのリスクもまた高くなります。統計結果から分かったことですが、「脂肪性乳腺の女性と比較して、高濃度乳腺を持つ女性は、乳がんのリスクが 4 倍高くなります。」
この4倍という数値ですが、決して低いものではありません。
先に述べたとおり、93%の女性が、家族に乳がんの方がおられることの方が、乳腺密度が高いことよりも乳がんリスクは高い、と見なしています。しかしそれは実際には2倍程度です。
65%の女性が過体重または肥満であることが乳腺密度が高いことよりも大きなリスクである、と見なしています。肥満ということの定義にもよりますが、BMIで23-25の平均的な女性と比較して、30以上の女性では閉経後で1.34倍、閉経前で2.25倍の発生リスクがあります(国立がんセンター発表)。ご自身のBMIはここで計算してみてください。
ここから分かるように、皆さんは乳腺が高濃度であることの乳がんのリスクを過小評価しているか、あるいはまったく知らない、のです。ですのでせっかくマンモグラフィ検診を受けても、ご自身の乳腺濃度に興味がない、あるいは知らないままにしています。30歳前半の女性でも脂肪性乳腺になっている方はおられます。50歳を超えて閉経していても高濃度乳腺の方はおられます。
ここまで話をしてきて皆さんは、この乳腺濃度は生まれつき決まっている、とお考えでしょうか?
若い女性は皆高濃度で、年齢を重ねると自然と濃度は落ちてくる、とお考えでしょうか?
皆さんは知っているはずです。
女優さんが、乳腺の形が変わるのが嫌なので、出産したけれども授乳せず、ミルクで済ませた、という話聞いたことはありませんか?

40-49歳の日本人女性200人の統計結果を検討した論文があります。
それによれば乳腺濃度に最も影響を与えていたのは子供を産んだことがある、ない、でした。子供の数は検討されていませんが、産んでいない方が濃度が高い可能性は、産んだ方の2.87倍でリスクが高く、出産の有無はBMIよりも乳腺の濃度に強く影響していました。
同じくアジアから中国の女性(28388名 平均年齢 51.8 ± 5.2)について考察した論文では、乳腺濃度に影響する因子として、閉経の有無、初産の年齢、そして子供の数でした。出産の数ではたとえば脂肪性乳腺:高濃度乳腺の割合で見たとき、子供を産んだことのない女性では、5.6%:11.8%なのに対して、。2名以上産んでおられる方では26.7%:3.1%と逆転していました。
現在では中国でも少子化が進んでおり、3人4人と子供を設ける方は少ないはずです。そのため統計的に検討することは難しいでしょう。ただ出産数と高濃度乳腺の比率を段階的に見れば反比例していることは感覚的にもまちがいないのではないでしょうか。
このことからこういう論理が成り立ちます。
少子化する(出産数、授乳経験が減る)
↓
おそらく近年の爆発的な乳がん罹患率の上昇は、少子化と無関係とは思えません。
他のどんな要素よりも大きい可能性があります。
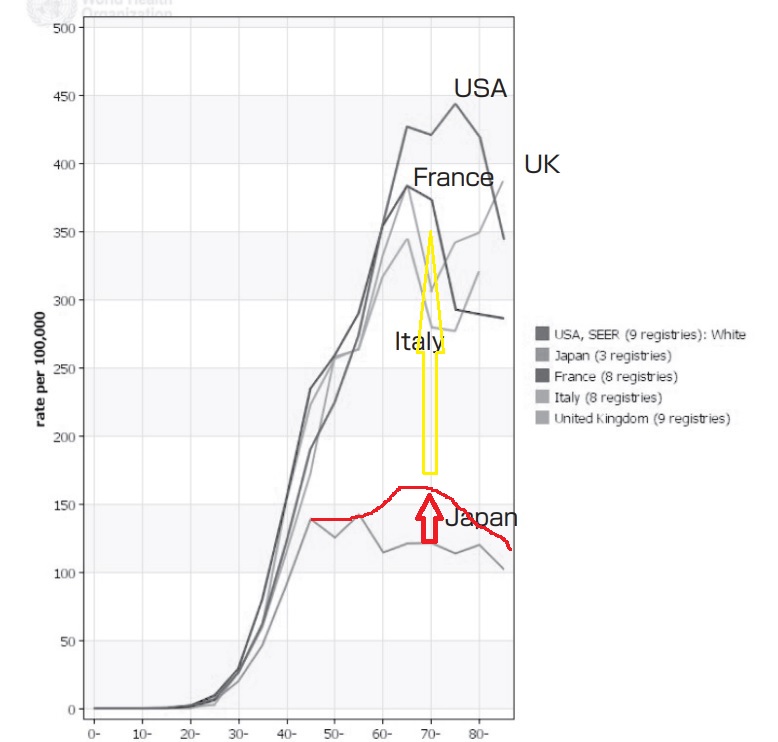
いわゆる少子化ですが、西洋先進諸国に比較すれば我が国やアジアは遅く始まっています。
しかし現在西洋先進諸国での出生率は2前後を保っており、我が国の1.3(2022年)までは低くありません。(イギリス 1.6、 米国 1.7、フランス 1.8、中国 1.2)
それからいえば、少子化、つまり一生で経験する授乳期間の長さが、乳がん罹患率と反比例する、という仮説は少し矛盾もあります。
最新のデータから 人口1000人の方が1年で何人子供を設けるか、というデータを見ると
米国 12.21 カナダ 10.11 フランス 11.56 イギリス 10.80 イタリア 7.00 でした。
中国は 9.69 韓国 6.95 日本は 6.90
私も驚いたのですが、このThe World Factbookで調べた2023年最新のデータで見たとき、この出生率は東アジア最低値でした。データの有る228国の中で225位でした。
女性の一生における出産数データは中国よりも高いのに、このデータでは中国よりはるかに低いのはなぜでしょう。日本では高齢者が多いので、人口1000人当たり、どれだけ子供を産んでいるか、というデータでみると低くなってしまうのです。ですので、ある時を境に現状で多くを占める高齢者が死亡し始める時代が来ると急激に人口が減少することがわかっています。つまり欧米先進諸国よりも出生率が低いことは、高齢者が長生きしていることでマスクされ、隠れているだけで、ある時から驚くような速度で人口減少が起きることが確実です。
ですのでもし少子化と、乳がん罹患率の発生が比例するという仮説が正しいならば、あっという間に西洋先進諸国並みの乳がん罹患率に追いつき、そして追い越すのではないか。そう思えるのです。
もちろん先に述べたように、これは私の仮説であって、証明されていません。人種間の差であったり、たしかに食事内容による影響も0ではないでしょう。
出産数、授乳経験が減少→年齢を重ねても高濃度乳腺のままの女性が増える→乳癌の発生リスクが高まる、この流れは非常に説得力があり、納得できます。
私個人としては、もっともっと子供を作る時代が来てほしい。
でもそれは難しいでしょう。そしてもうそんな年齢ではない方がほとんどのはずです。
ですので、これからは40台の方が検診の中心ではなく、40歳以上、特に60-70歳の方が乳がん検診の中心になっていかざるを得ないと思います。
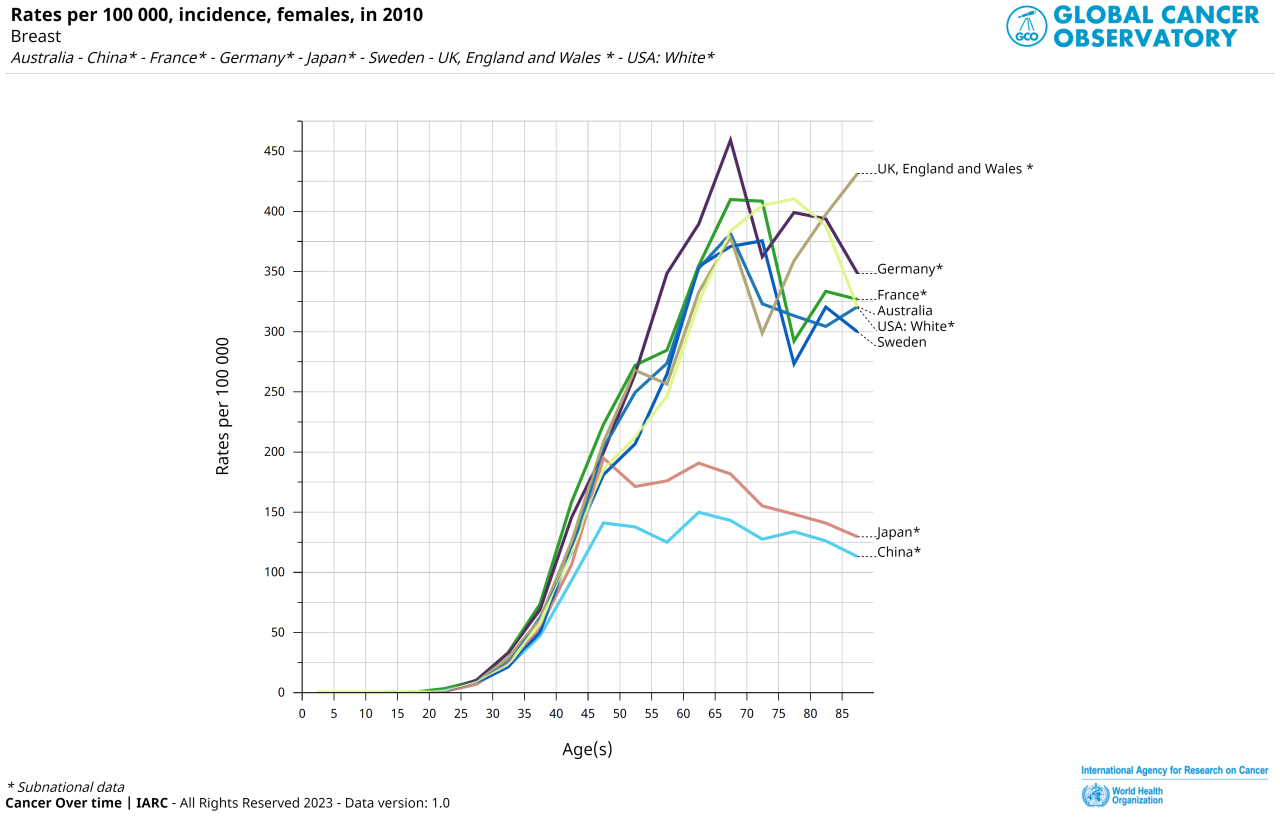
上の図はWHOで手に入る最新のデータです。2010年のものになります。
中国で一人っ子政策が取られたのは1979年からです。(現在はふたりっ子政策です)
日本では1971年から74年にかけて第二次ベビーブームが起きました。日本の特殊出生率(1人の女性が生涯に産む子供の平均数)が2を切ったのは1975年です。この年を境に、日本の出生率は減少傾向にありました。特殊出生率が2を下回ると、人口の自然減少が起こり、少子化社会の問題が浮き彫りになります。日本では現在も出生率の低下が続いており、1.3まで落ちているのは前述しました。少子化対策が重要な課題となっています。
そして乳がん罹患率の形は我が国と中国はやはり不気味なレベルで似ています。
中国の高齢者の罹患率が我が国と同じようにもともとは低く、上昇している現象がわかれば、私の仮説の裏付けになるでしょう。
皆さんも年齢を重ねたから乳がんになりにくい、という誤った概念をもはや捨てる時期が来ています。
検診は年齢に関係なく、40歳を超えれば必須です。
2023.05.18
前回 米国予防サービスタスクフォースが提供する指針において14年ぶりに改正が行われ、米国におけるマンモグラフィ検診は50歳以上隔年、から40歳以上隔年での施行を勧める、となったことを報告しました。
ではわが国ではどうなっているのでしょうか。
日本乳がん学会が提案している指針を示します。
「乳がん検診は,「ブレスト・アウェアネス」の重要な1項目です。40歳から定期的にマンモグラフィによる乳がん検診(検診マンモグラフィ)を受けることが勧められますが,マンモグラフィには利益と不利益がありますので,ご自身が納得して乳がん検診を受けることが重要です。」
もしよかったら引用元のHPで全文を一度読んでいただければ幸いです。私もこのブログで何度もブレスト・アウェアネスに触れてきましたので、ここで少し引用しておきます。
自分の乳房の状態に日頃から関心をもち,乳房を意識して生活することを「ブレスト・アウェアネス」といい,これは乳がんの早期発見・診断・治療につながる,女性にとって非常に重要な生活習慣です。「ブレスト・アウェアネス」を身につけるために,以下の4つの項目を実践しましょう。
①自分の乳房の状態を知るために,日頃から自分の乳房を,見て,触って,感じる(乳房のセルフチェック)
②気をつけなければいけない乳房の変化を知る(しこりや血性の乳頭分泌など)
③乳房の変化を自覚したら,すぐに医療機関へ行く
④40歳になったら定期的に乳がん検診を受診する
ちなみになぜか日本乳がん学会の検診ガイドラインには「隔年」の記載がありません。
同じく学会には日本乳がん検診学会があるのですが、その記載には「隔年」の記載があります。
これで日本と米国の検診の指針が同じになりました。
ただ、ここで重要なのは、我が国ではもともと40歳以上の年齢の女性にマンモグラフィ検診を勧めており、米国があとから年齢を引き下げたという事実です。わが国では米国と比較して若い人から検診を勧めて(過去)いた、これはなぜなんでしょう。
同じHPに答えが書いてあります。
「乳がん検診の目的は乳がんで亡くなる人を減らすこと(死亡率減少効果)ですが,現在,この乳がん死亡率減少効果が明らかな検査方法は,検診マンモグラフィだけです。日本人女性の乳がんの好発年齢が45~49 歳と60~64歳ですので,日本では40歳以上の女性に対して検診マンモグラフィが推奨されています。」 つまり米国(じつは西洋諸国)では、乳がんも他の部位のがんと同じく高齢者に多い。でも日本では若年者に多いのです。なので検診開始の推奨年齢も低かった。
ただこの記載、何か引っかかりませんか?
そう日本人女性は45歳前後と、60歳前後の二つの乳がんになりやすい時期がある・・・なぜ?
実はこの記載、数年前まで「60~64歳」の部分がなかったのです。
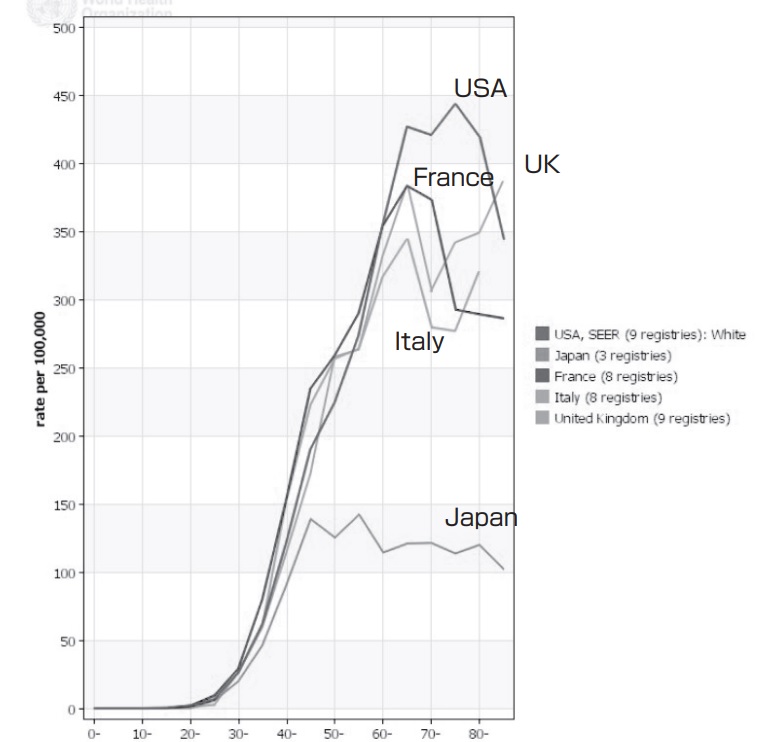
これはWHO(世界保健機関)のデータを基にして作られた、乳がんの年齢別罹患率のグラフです。
ここで注目してほしいのはこのグラフは”率”であって、”人数”ではない。
何人乳癌になるかはその国の人口によって変わります。高齢者が多い国ではがんの罹患数も当然多くなる。そこで10万当たり何人が乳がんに罹患しているのか、その罹患率を年齢別に見たのがこのグラフです。
40歳までのカーブはどの国も横並びですよね。でもそこからほかの国と日本のグラフは離れていきます。
まるで高齢になると日本では乳がんに罹患しにくくなり、日本以外の国ではむしろ高齢者で乳がんは多い、でも日本では40-50歳頃にピークになりその後の罹患率は横ばいになる。
そう見えますし、そう思っておられる方が医師の中でも多いと思います。でもがんセンターが発表した最新のデータではそれはもはや正しくないのです。そうこのグラフのデータは少し古いのです。
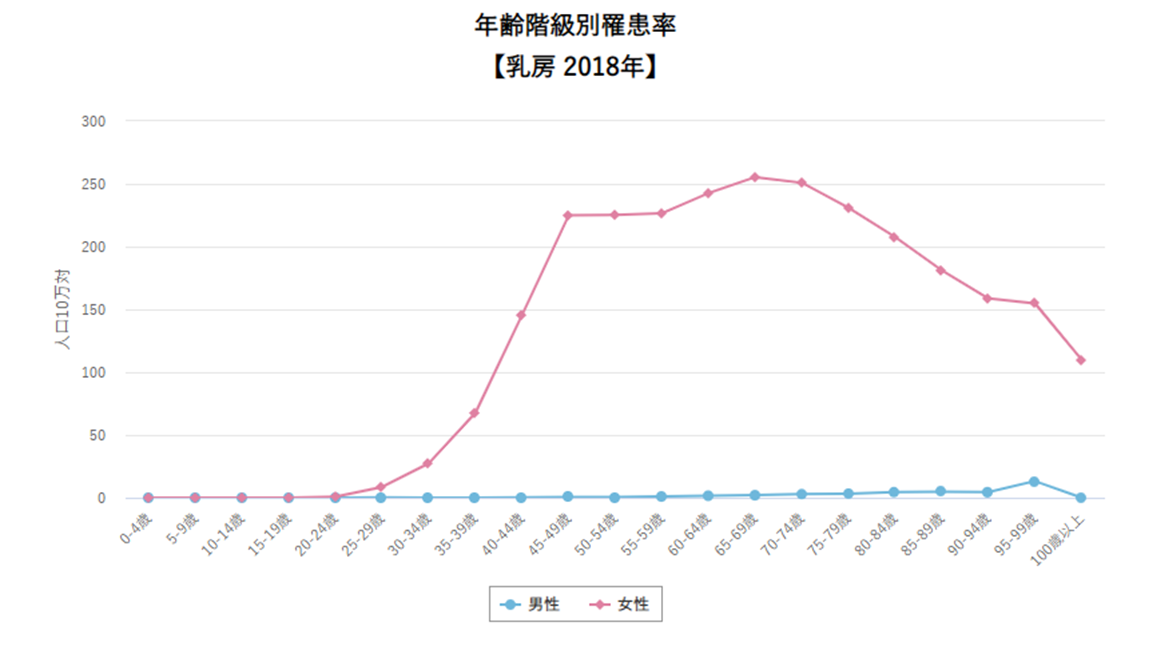
上記が最新の統計結果です。現在日本ではこれ以上新しい統計結果はありません。
御覧の通り、すでに65歳から75歳が罹患率のピークになっています。40-50歳代の女性の罹患率をすでに抜いているのです。
これは大変不気味な現象です。なぜグラフの形が変化しているのでしょう。
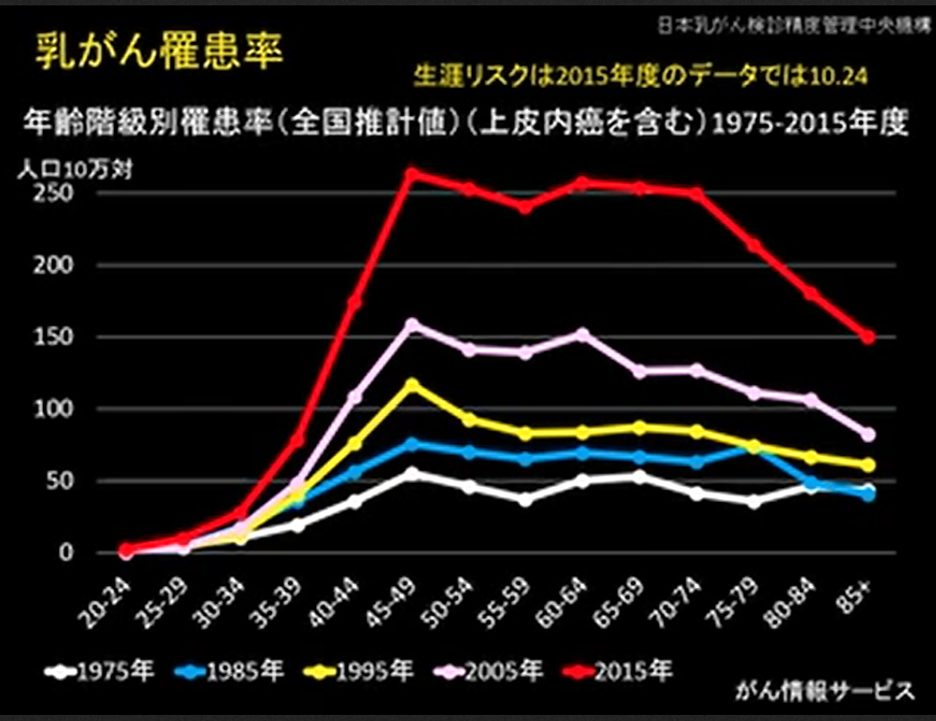
この図は日本乳がん検診精度管理中央機構が公開しているデータです。
こうして経過に沿ってグラフを見てみると、ここ50年ほどで乳がんの罹患率は増えていても減っている年齢層はないことがわかります。1995年(黄色)の時は明らかに45-50歳前後にピークがあります。この年齢層で乳がん罹患率は高く、高齢者では高くありません。
ただこれは2005年にはすでに横ばいになっており、そのまますべての年齢層で罹患率は2.5倍にまで上昇し続けています。そして日本乳がん学会がいうように、ピンクのグラフでは確かに45-49歳、そして60-64歳の二つの地点にピークがあります。そして先に述べたように最新の2018年には65歳から75歳の乳がん罹患率が50歳前後の方の罹患率を抜いてしまった。
同時にこの50年間すべての年齢層で乳がんの罹患率は上昇し続けており、下がった年齢層も、下がった年代もないということも恐ろしい事実です。45-49歳の年齢層に限ってみれば1975年から2015年まで40年間で10万人当たり50から250人とほぼ5倍の罹患率まで上昇しています。
2005年の結果を受けて乳がん学会のHPの記載の変更がなされたと考えられます。
しかし2018年の統計結果を受ければその記載は変更しないといけません。
「日本人女性の乳がんの好発年齢が45~49 歳と60~64歳です」という記載はまるで二峰性の形のように聞こえます。ある意味正しいですが、もはや2018年のデータでそう見える人はいないはずです。
「日本人女性の乳癌の好発年齢は、45から49歳で急激に上昇し、65歳から75歳にピークとなります」が、現状の正しい記載です。
ちなみに日本と西洋諸国を比べるのではなく、日本と中国ではどうなのでしょう。
私は同じくWHOのサイトでこれを調べてみることにしました。

これで見ると、中国も日本と同じように40歳である程度頂上に到達して横ばいの形をしています。
そして西洋諸国として出しているデータ、これは先に述べたように高齢になるほど乳がん罹患率は上昇していますが、ここでいう西洋諸国とはほぼG7と呼ばれる”先進国”のデータになります。
注意が必要なのは西洋諸国でも先進国と呼ばれる豊かな国でなければこんな統計データを出せません。
貧しい国のデータは出てこないのです。
つまり西洋先進諸国(白人の国)のデータでは、乳がん罹患率は高齢者ほど高い。
そしてアジア、日本や中国は45-49歳の若年者で高い、あるいは高かったという方が正確です。
しかし日本ではグラフの形は変わりつつある。
西洋諸国のそれに近づいているのです。これは形を変えているというよりも、高齢者の乳がん罹患率が増えることで同じ状況に近づいている、ということです。このままいけばおそらくむしろ50歳以上の高齢女性での乳がんの罹患率は西洋先進諸国と同じ、つまり今の2倍まで上昇し続けることになります。
しかし、なぜこんなことが起こっているのでしょう。
皆さんはがんが増えている、といえばすぐに”食生活の変化”が原因ですか、と考えます。
でも皆さんの人生の中の40年間で乳がん罹患率が5倍に増える、それを食生活の変化で説明できますか?皆さんの子供はみなさんと一緒にご飯を食べているはずです。そんなに変わりましたか?どう考えても食生活だけでは説明できないでしょう。
その理由がわかれば、今後、日本や中国のグラフがどうなっていくかも予想できます。
それはこう考えればわかるのです。
なぜ、日本や中国では、西洋先進諸国よりも”高齢者の乳がん罹患率が低かった”のでしょうか。
2023.05.18
米国予防サービス特別委員会 (USPSTF) は、実に14年ぶりに新しい乳がんスクリーニングガイドラインを提案しました。
(米国予防サービス特別委員会(United States Preventive Services Task Force, USPSTF)は、米国政府の独立した医学専門家からなる委員会です。その目的は、科学的な証拠に基づいて予防医療の効果と効果を評価し、予防サービスに関する勧告を提供することです。USPSTFは、様々な疾患のスクリーニング、予防、カウンセリングに関連する勧告を発表しています。その勧告は、予防医療のプラクティスガイドラインを策定する医療提供者、政府機関、保険業者などに影響を与えます。その勧告は、科学的証拠に基づいて評価され、勧告の強度はAからDまでの等級で示されます。A等級は高い推奨度を示し、D等級は効果がないか、または害があるという証拠があることを示します。USPSTFの勧告は、医療プロバイダーと患者に予防医療の意思決定を支援するための重要な情報源となっています。)
乳がんスクリーニングガイドラインは2009年に初めて発行され、2016年に再度発行された現行のガイドラインでは、50歳から74歳までの女性に対して毎年ではなく隔年マンモグラフィ検査を推奨していました。50歳未満の女性の検査開始は、そのリスクを考慮して個別に決めるべきであると述べられています。
新しいガイドライン草案では、すべての女性が40歳から隔年で乳がんの検査を受けることを推奨しています。これは重要な変更です。(これはBグレードの推奨であり、純利益が中程度である、または中程度の効果があるという高い確実性があることを意味する)。
米国では現在女性の8人に1人が乳がんに罹患します。米国ではすべての乳がんのうち9%が、45 歳未満の女性に発生します。検診の年齢を50歳から40歳に引き下げることで、こうした40代の女性の命を救うことができることに期待が持てます。
この変更に対して、各方面、特に臨床の現場から様々な声が米国でも寄せられています。
今回我々はMEDPAGEの記事からその声を以下に引用したいと思います。
*****************************************
残念なことに、提案されたガイドラインでは、毎年ではなく、2年ごとのスクリーニングを推奨し続けています。研究によると、40歳からマンモグラフィーを毎年開始すると、乳がんによる死亡率が最大40%減少することが統計上確実視されています(https://www.ncbi.nlm.nih.gov/pmc/articles/PMC8796062/)。マンモグラフィーを隔年ではなく毎年受けることは、がんが小さくて治療が容易なときに発見するのに役立ち、乳房切除術や化学療法などの積極的な治療の必要性を減らすことができる可能性があります。
新しいガイドライン草案のもう 1 つの限界は、高齢女性に対する詳細な証拠に基づくガイダンスが欠如していることです。現在のガイドラインと同様に、特別委員会は乳がん検診を74歳までのみ推奨しており、75歳以上の女性における検診の利益と害のバランスを評価するには証拠が不十分であると述べています。
しかし、乳がんは75歳以上の女性にとって依然として脅威です。今日の多くの女性は、80 代、さらには 90 代になっても高い生活の質を保ちながら人生を謳歌しており、スクリーニングの推奨を裏付ける十分な研究が得られるまで、高齢の女性は、好み、価値観、健康歴に基づいて、自分の健康ニーズに何が最適かを主治医と相談して決定する必要があります。この年齢層についてはさらなる研究が不可欠です。
USPSTFは新しい声明草案の中で、高濃度乳房の重要性を特に認識しています。米国女性の約半数は乳房濃度が高いです。乳房の密度が高い女性は乳がんのリスクが高いため、乳房の密度を検診において考慮することは重要です。さらに、乳房の密度が高いとマンモグラムの読み取りが困難になるため、一部の乳がんが検出されない可能性があります(これは私がこのブログでもが繰り返し述べてきましたね)。
高濃度乳房に関連するリスクを認識しているにもかかわらず、特別委員会は追加のスクリーニングを推奨するまでには至らず、推奨するにはさらなる研究が必要であると述べるにとどまりました。
しかし、発表された研究では、両方の乳房の超音波検査、MRIを施行することによって乳房濃度が高い女性のがんの検出率を高めることができます。
3月にFDA(アメリカ合衆国の連邦政府機関であり、米国保健福祉省の一部です。FDAは、人間の医薬品、生物学的製品、医療機器、食品、化粧品、タバコ製品などの安全性、有効性、品質を保証し、公衆の健康を保護する責任を持っています。)は規制を更新し、マンモグラフィーを受けるすべての女性に乳房濃度を通知することと定めました(これも私はすでにブログで触れましたね)。これによってマンモグラフィーで検診を提供している医療機関は 18 か月以内に新しい基準を導入する必要があります。高濃度乳房を持つ女性とそれを検診する医師は、どのような追加検査が必要かについての指導を必要としています。
しかし今回のUSPSTFの勧告案にはその回答を見つけることができません。
********************************************

引用したものであるため、わかりにくいかもしれません。要点をまとめます。
今回USPSTFが提供する指針において14年ぶりに改正が行われ、米国におけるマンモグラフィ検診は50歳以上隔年、から40歳以上隔年での施行を勧める、となりました。
検診は、被爆の問題、コストの問題があります。年齢を引き下げれば乳がんはそれだけ見つかるようになりますが、これらのデメリットも大きくなります。そのバランスをとることが求められているわけです。
ただ時を同じくして米国の異なる医療機関であるFDAは、高濃度乳腺を持つ女性に対して、乳がんに罹患するリスクが高いこと、MMG検診だけでは病変を見落とされる可能性が高いことを説明することを定めました。そしてそれにのっとって18か月以内に検診の内容を改善するよう医療機関に求めています。ではどのように改善したらいいのか、FDAはもちろんこのUSPSTFの指針でも示されていないわけです。
若年者に対象を広げれば、その対象者の中の高濃度乳腺の比率は当然上昇します。
その人たちに「あなたは濃度が高いので乳がんのリスクが高いです、でもマンモグラフィ検診を受けても見落とされる可能性が高いです」と説明の義務がある。でもではどうしたらいいのですか?と聞かれても答えられない指針となっているのです。
これでは現場が怒るのも当然でしょう。
個々の施設の判断に任せる、ということなのでしょうか。
この問題を次回もう少し掘り下げてみたいと思います。
2023.05.10
久しぶりの更新になり、恥ずかしいです。この3月は検診クーポンを使おうとたくさんの方が来られます。ただなぜか今年はこの時期に、乳腺炎になられた授乳をされているお母さんがたくさん来られました。ミルクの流れがすこし悪くてしこりになることはよくあることですが、細菌感染をともなって真っ赤に腫れあがったりすると、熱も出て、なにより痛みがひどく、どうにもなりません。あわてて当院に駆け込んで来られる方がおられるのですが、ここですこし注意してほしいことがあるのです。
順序だてて説明していきます。
▪️原因と病態
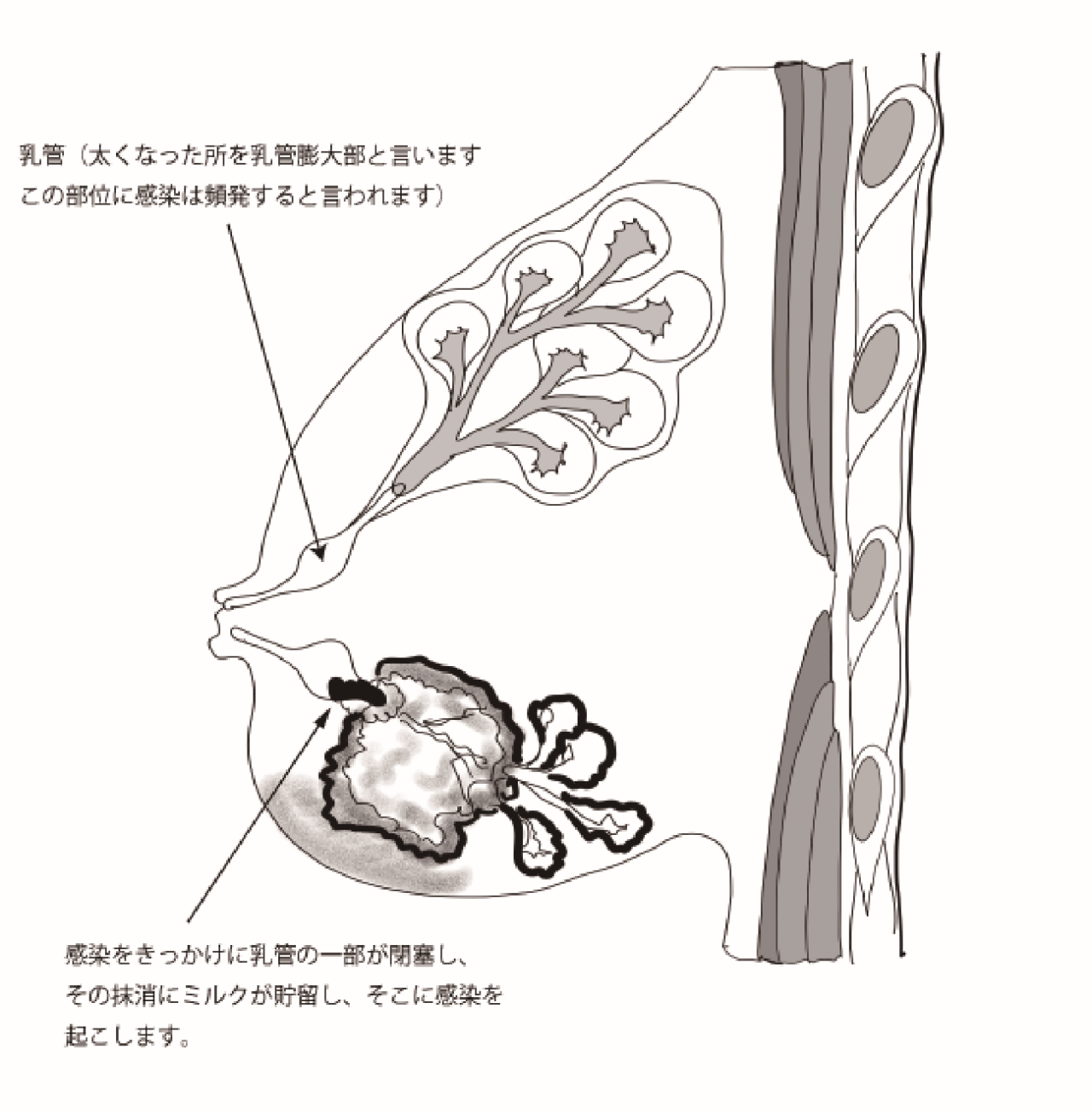
化膿性乳腺炎は、通常、授乳期の女性に見られる乳腺炎の一種で、細菌感染によって引き起こされます。原因は確定していませんが、乳腺で作られたミルクを乳頭に運ぶ乳管に微小な傷がある場合(下図参照)、その部分でつまりが生じてミルクの通りが悪くなります。
通りが悪くなった部位では自浄作用が働かないため、乳管内に貯留したミルクに細菌感染が波及し、そのことでなおさらにミルクの通りが悪くなり、化膿性乳腺炎として認識されるようになります。
乳管に生じる傷ですが、必ずしも乳児にかまれたりして発生するのではなく、もともと何らかの理由で乳管の内腔を覆う粘膜に傷がついて角質化をきたしていた部分が存在しており、細菌感染の培地になりやすい状況が生まれていた可能性が高いと考えられます。
乳腺は発生学的には汗腺と同じものであり、ニキビがそうであるように、細菌感染はこれといった理由なく発生します。授乳期に発症するのは分泌が盛んになってたまりが生じ、細菌が増殖する余地が大きくなることが原因と考えられます。
いったん細菌感染がコントロールできなくなれば、乳腺の組織が炎症を起こして、痛み、発熱、乳房の赤みや腫れなどの症状を引き起こします。授乳中の母親にとって、この状態は非常につらいものであり、授乳を続けることができない場合もあります。そうであってももちろん命にかかわるようなことはありません。しかし、治療が遅れると、さらに乳感染が周辺に波及することで組織が破壊され、さらに細菌の巣となり、将来の発生母地になります。
また大きな膿のたまり、つまり膿瘍が形成され、最終的には皮膚に穿破して瘻管の形成などの合併症が発生することがあります。
化膿性乳腺炎の治療
1通りが悪いことでたまったミルクに感染しているのですから、そのミルクが通るようになり、乳頭から出てくれれば治ります。ただ痛みが強いので、それを通すためのマッサージは拷問されているように感じるかもしれません。だからこそひどくならないうちに、できるだけつまりが生じないように助産師さんに相談してしっかりと施行しておく必要があります。授乳中は自分でも常にマッサージを適切に施行しておくことがとても大事です。
2それでも回復してこない場合は抗生物質を使います。ただしその際にはその成分はミルクを介して乳児に移行するため、薬の選択に細心の注意が必要です。産婦人科の Dr に処方してもらいましょう。
3これで回復しない場合は断乳が必要になります。ミルクの供給が止まれば感染を増長させている原因がなくなりますから回復します。(ただし感染の元になった細菌の巣は乳管膨大部周辺に残っている可能性があることは意識しておく必要があります。つまり次回の妊娠、授乳期にも再発しやすいのです。)乳腺によく似た器官である汗腺にできるニキビが、思春期に多くできていても成人すれば出なくなるのと同じです。この断乳は赤ちゃんにミルクをあげないようにしてとまるのを待つのではなく、ミルクの分泌が止まる薬剤を飲んで強制的に止めてしまうものです。多くの場合、ミルクの供給が止まれば、炎症は落ち着いていきます。感染のもとがなくなっていくからです。どんなにひどいニキビがあった方でも成人すれば治っていくのと同じです。
4これでもダメな時、外科的に切開し、たまった膿となったミルクを出します。物理的に内容を洗浄し、ドレーンと呼ばれる管を留置します。そこから膿と同時に新しく作られたミルクも流れ出し、もうたまることはありません。細菌が少なくなれば傷はゆっくりと治り、ふさがっていきます。
ここで意識してほしい順序について
われわれのところに1の段階で来られる方がいます。
ただお分かりのように2、3の段階では産科の先生が治療します。
そこを飛ばして4から施行したとしても、いずれにせよ授乳はそこで終わりになります。ミルクが出続けていれば傷がふさがることはなく、清潔になることもないからです。なので、4は緊急時を除いて、2、3で治療できなかった時に施行するものです。
ただ誤解してほしくないのは、決して乳腺科に来るなと言っているのではありません。助産師さんに相談したら、「このしこりはミルクのたまりではない」と言われて精査に来ました、と言われる方もいます。じっさいそうした乳瘤とよばれるしこりと、がんを含めた乳腺の腫瘤は鑑別が難しいことがあります。乳腺と診断されたら、治療はこうした順序で行われます、ということをお伝えしています。
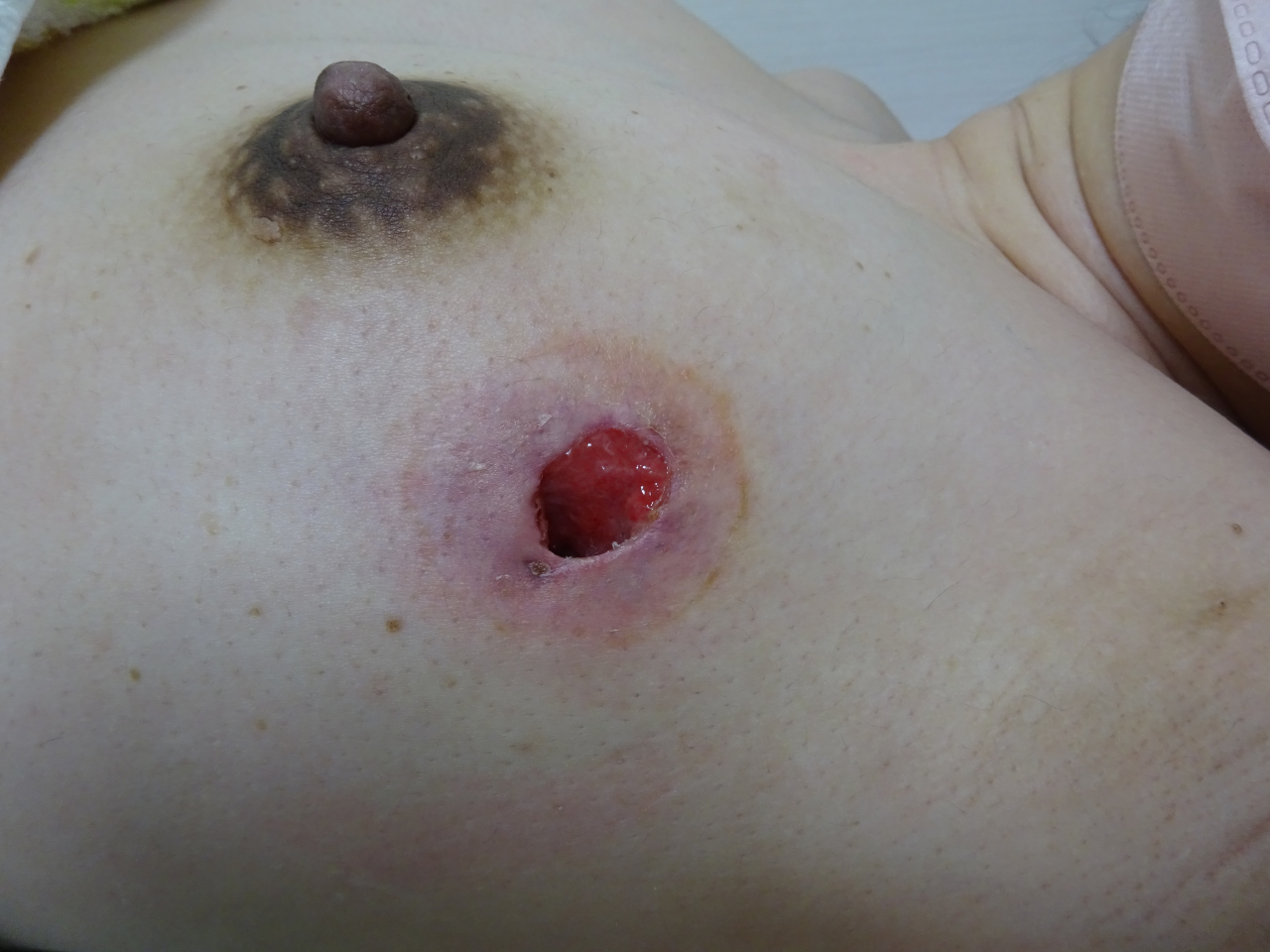
皮膚に穿破した乳腺炎
左 の 写 真 は、 化 膿 性 乳 腺 炎 か ら 膿 瘍 形成 し、 そ れ が 皮 膚 に 穿 通 し た も の です。痛々しいですが、実は逆に穴が空いた時点で熱は下がり、痛みもよくなります。膿みが体外に排出されるためです。
外科的な処置をするときは、膿瘍を切開して結果的にこれと同じものを外科的に作って膿を外に流し出します。つまり外科で処置してもしなくてもいずれはこうなります。
こうなってからミルクを赤ちゃんにあげることはできないことはよくわかると思います。ミルクが出ている限り、そのミルクは乳頭からではなく、一部がこの穴から出続けることになるからです。断乳ができればあとは清潔にしておくことで自然に穴は塞がって治ります。
ご予約専用ダイヤル
079-283-6103