2021.06.28
この記事は、「遺伝性のがんという概念」の記事を読まれた方を対象にしています。
また乳がんの診断がついておられる方であっても、今まさに術前で主治医の先生と治療の相談をされている方は対象としません。疑問があれば主治医と納得いくまで話し合うべきだからです。
「遺伝性のがんという概念」記事の最後に述べましたが、BRCA1、そしてBRCA2の遺伝子バリアント検査は、乳がんをすでに罹患された、遺伝性の乳がんの可能性の高い方に限り、保険適応が認められています。
そして患者さんにとって、自分はすでに乳がんに罹患したのに、その上乳がんの遺伝子バリアントを持っていることを調べることに意味はあるのか、は大変な疑問だと思います。
たとえどんな検査であっても、たとえそれが病気の治療であっても、われわれは希望されない方にそれを行うことはできません。まして保険が適応されていたとしても、保険を支払っている皆さんが希望もされない検査や治療を施行できません。そして保険が適応されたとしても、少なからず検査や治療には自己負担があります。したがって検査を提示するにはそれによってどんな利益があるのか、患者さんが納得しなければ誰も検査は受けません。
そこでこの記事では、遺伝子バリアント検査を受けることのメリットを中心に触れていきたいと考えます。
ちなみにだれでも思いつくメリットの一つに、温存切除を受けられた方であれば残された乳房、そして全摘をされていても対側の乳房の乳がんの発生リスクがわかる、というメリットがあります…①
ただこのメリットは患者さんはあまり魅力がないようです。というのも、最初の乳がん以降は定期的に乳がん専門医に通院しつつ、診察や検査、もちろん対側の検診も受けておられる方がほとんどだからです。ちなみにBRCA遺伝子バリアントを有する方では予防的に乳房を切除することが保険で認められています…②。これもメリットの一つになりますが、片方の治療を受けたばかりで、今のところは異常も認められていない状況で、すぐに対側の切除を希望する方は少ないでしょう。(この記事の対象ではありませんが、もし貴方が手術前であれば、そして乳房を温存するか、全摘するか、悩まれているとすれば、その決定に影響する可能性があります。もしBRCA遺伝子バリアントを有することが術前に判明していれば、思い切って全摘して、再建を視野に入れる、そうした考えを持たれる方もいるでしょう。)
BRCA遺伝子のバリアント検査を受ける際には、保険収載の際の決まり事として、検査の前に専門の資格を有する医師、あるいは認定看護師にカウンセリングを受ける必要があります。カウンセリングでは、検査の内容、かかる費用や日数、もし陽性と診断されればどうすればいいのか、陰性ならもう何も心配はないのか、など、多岐にわたって説明が行われます。場合によってはBRCA遺伝子以外のがん遺伝子のバリアントの可能性についても指摘され、専門医に紹介してくれることもあるでしょう。
私自身は、遺伝の専門知識をもつ医療従事者からカウンセリングを受けることができる…③、このことが最大のメリットである、と信じて疑いません。
今すぐ検査を受けようと思われない方であっても、もし陽性だったらいつかは困ったことが起こるかな、とちょっと不安に感じることがあるではないでしょうか。なにより、もし自分の身近な血縁者、ご姉妹や娘さん、姪御さんが乳がんと診断されたらどうしよう、やっぱり遺伝なのかな、と折に触れ、不安に感じておられるのではないでしょうか。なによりすでにそう思われて、「遺伝の検査なんて受けなくても、娘には毎年検診を受けるように口酸っぱく言っています」そういわれる方もおられます。でももしご自身がBRCA遺伝子バリアントを有していて、娘さんも同じようにBRCA遺伝子バリアントを有していたとしたら、娘さんの検診はどのようにするのが適切なのでしょうか。クーポンで2年に1回は検診を受けている?それで大丈夫でしょうか?
危険な山、エベレストを登るときと、そのあたりの山、増位山を登るときでは準備が全く異なるように、BRCA遺伝子バリアントを有する方では、乳がんの検診を始めるべき年齢も、回数も、そして内容もバリアントのない方とは異なります。そして乳がんの検診だけを考えていても不十分なのです。
「私は医者じゃないのだから、そんなことを言われてもわからない!」
もっともだと思います。それでも娘さんのことは心配なはずです。検査をしたほうが良ければ正しく検査を受けてほしいはずです。ですので、ご自身が専門の医療従事者のカウンセリングを受けられる際に、その娘さんと一緒に受診されればいいのです。一石二鳥です。
確かに娘さん(姪御さんやご姉妹に置き換えてもらって構いません)は乳がんになっていないので、カウンセリングだけであっても保険は適応されません。ただお母さんに付き添って話を聞く分には問題ありません。出て行け、とは言われません。もちろん質問しても無視される、なんてことはありません。
そうしておけば、いつか娘さんになにか困ったことがあった時、どこに相談すればいいのか、貴方がいなくてももう悩むことはなくなります。検査を受けたいと思ったらどこに相談すればいいのかも、もう悩みません。その意味からは、もう私は年だから、この先乳がんになろうが、どんながんになろうが構わない、そうおっしゃられるご高齢の方であっても、このメリットは共通です。今後、遺伝関係で困った時にどこに相談すればいいのか、ご自身もご家族も知識として得ることができる…④ このことはおそらくすべての方に共通のメリットになるはずです。そして実際には検査を受けなかったとしても得られるメリットです。
その意味からはせめてカウンセリングだけは受けておきましょう。
陰性と診断された際のメリットはわかりやすいと思います。
今後の検診は、今回の乳がんに関するものを除けば特別なものは必要ありません。今まで通りで問題ありません。今回の乳がんは偶然のなせる事故であって、遺伝からくる必然ではなかったのですから。
そして血縁者の方にとっても、同様に大きなメリットがあります。
現在たとえ健康な方が受けられるドックや健診であっても、家族歴の聴取は重要とされています。たとえば貴方が40歳で両側の同時乳がんに罹患されたとします。現在4親等の親族までは血縁者として家族歴聴取の対象ですので、従兄妹、姪御さんも検査や健診を受診されると、貴方の存在が注目されます。そして特に乳がん、卵巣がん、そして男性であっても前立腺がんなどについて、より若くから検診を始める、頻度を年1回から2回にするなど、厳重な検査と経過観察が勧められることになり得ます。おそらくそれは貴方が寿命を終えられたとしても終わりません。担当する医師としては、貴方の陰性が証明されていない限り、血縁者に関して、BRCA遺伝子バリアント陽性を念頭に置いてリスクマネージメントすることがほとんどだからです。
逆にもし陰性と診断されていたのなら、たとえば娘さんは「母親は40歳で両側乳がんに罹患しました。ただHBOCに関する検査は完了していて、陰性と診断されています」と表明することで過剰な検査を避けることができる可能性があります。それによって生じるコスト削減効果は将来にもわたるため、最終的に貴方が支払う遺伝子バリアント検査費用よりもいずれ大きくなるでしょう。
つまり陰性と確定していれば、貴方、そしてあなたの血縁者は、本来は不要である、より密度の高い検診を受けなくてもよくなる…⑤のです。これも貴方の年齢や、今まさにがんであるかどうかに関係しないメリットになるでしょう。
陽性と診断された場合、いままさにトリプルネガティブ乳がんと診断された方、のメリットは次回にさらに掘り下げたいと思います。
がんは基本的にすべて遺伝子の異常によって引き起こされます。遺伝子は親から子供に引き継がれる体の設計図です。人に限らず生き物は全てもともと1個の卵細胞から、分裂して増殖した星の数ほどの細胞から構成されています。ですので、体を構成しているすべての細胞の中には同じ設計図が入っています。ただ設計図があっても、それを全て作るわけではありません。目なら目、足なら足、筋肉、血管、血液細胞など、それぞれがそれぞれの設計図を引っ張り出して都合よくパーツを作り出しているのです。
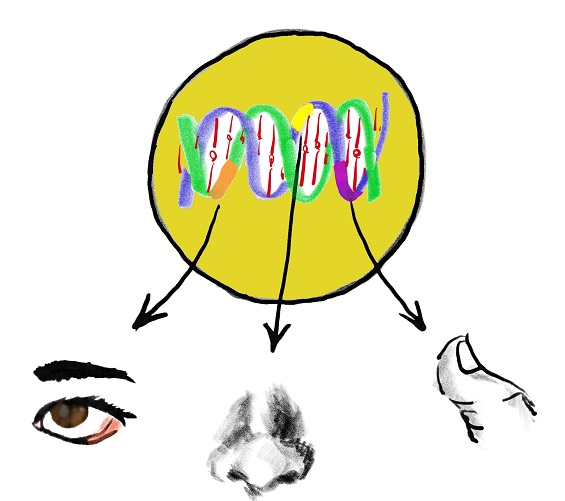
親から引き継がれた遺伝子の異常をかんがえましょう。ただここで注意してほしいのは、現在の科学では、遺伝子の個性がすなわち本当に”異常”と言い切っていいのかはまだわかりません。個性の範囲内かもしれません。われわれは黒髪ですが、金髪の遺伝子を持つ人もおられ、当然遺伝子が異なります。けれども金髪の遺伝子は、われわれと異なりますが、異常ではありませんよね。ただこれから触れていく遺伝子は、がんと関係が深いことがすでに証明されている遺伝子ですので、異常としているだけです。もしかするとそれはそうでも、引き換えに遺伝性のとても素晴らしいギフトがあるかもしれません。その意味からは異常という言葉を使うことは本来間違いともいえます。専門家はそういった理由から、異常と呼ばず、バリアントと呼びます。バリエーションの一つという意味です。難しい横文字をわざわざ使いますが、ご容赦ください。
遺伝子の中にBRCAと呼ばれるものがあります。この遺伝子はがんの遺伝子ではなく、がんを抑制する遺伝子です。ですのでバリアントがあれば、さまざまな臓器のがんになりやすくなります。体の細胞すべて同じ遺伝子ですので、BRCAの異常はすべての細胞で引き継がれています。そしてこの遺伝子のバリアントを有する方では乳がん、卵巣がん、男性では前立腺がんにかかりやすい傾向があります。BRCA遺伝子のバリアントを有して、乳がんや、卵巣がんに罹患することを、遺伝性乳がん卵巣がん症候群(HBOC)と呼びます。
BRCAの遺伝子にバリアントがあれば乳がんや、卵巣がんに罹患しやすいということは触れました。
逆に乳がんに罹患しやすい遺伝子のバリアントには、現在BRCA1、BRCA2に発生した変異で引き起こされるHBOCがその代表ですが、TP53の遺伝子変異から引き起こされるリー・フラウメニ症候群、PTEN変異から引き起こされるカウデン症候群、CDH1変異から引き起こされるものが知られています。
| 症候群の名前 | 変異がある遺伝子 | どの臓器のがんになりやすいのか? |
|---|---|---|
|
HBOC |
BRCA1 BRCA2 |
乳がん、卵巣がん、前立腺がん、 膵臓がん、 黒色腫 |
| リー・フラウメニ症候群 | TP53 | 軟部組織肉腫、骨肉腫、脳腫瘍、 乳がん |
| カウデン症候群、 | PTEN | 乳がん、子宮体がん、甲状腺がん、 大腸が ん、腎細胞がん |
| CDH1 | 胃がん、乳がん |
ここで勘違いしやすいのは、乳がんの大部分はこうした生来の遺伝子のバリアントから引き起こされるものではなく、いわば”事故”である、ということです。乳がん患者さん全体で見たとき、それがHBOCとして発生している確率は4%前後である、とされます。
お母さんが45歳の時に交通事故にあった。だから自分も45歳の時は交通事故に気を付けよう。この考え方がおかしいように、乳がんの95%はこの事故と同じです。
お母さんもおばあちゃんも二重瞼だった、だからきっと私の子供も私と同じ二重瞼だわ、ということと同じように乳がんに罹患してしまわれることが、乳がん患者さんの20人に一人の乳がんで起こっている、ということです。
そのことからわかるように、血のつながった人で乳がんの人は一人もいない、自分が血縁者の中で初めて乳がんに罹患された、それも80歳になってから罹患された方と、お母さんも40歳台で乳がん、おばあちゃんも40歳台で乳がんで、自分も40歳台の若くして乳がんに罹患した方を比べれば、そうした遺伝子のバリアントで乳がんになってしまった確率、つまりHBOCである確率は、後者ではるかに高くなります。
またHBOCでは、乳がんは自分しかいない、けれどもお父さんは膵がん、前立腺がん、そしてその父方おじいちゃんも膵がんだった、とすれば乳がんの血縁者がおられなくても、確率は高いと考えられます。
このように、血縁者でどのような臓器のがんの方がおられるか、またそれは何歳の時に発症されているか、を調べることで、こうした遺伝性の異常がある方かどうか、ある程度確率を推測、計算できるようになります。
下記の項目の中で1つでも当てはまる場合は、HBOCの可能性が 考慮されます。
| BRCA1, BRCA2遺伝子の検査を受けて、陽性であることがわかっ ている方の血縁者 |
|---|
|
ご自身が乳がんであり、かつ以下のいずれかに該当 する |
| ご自身が男性で乳がんと診断された方 |
| ご自身が卵巣がん・卵管がん・腹膜がんと診断された方 |
| ご自身が膵臓がんと診断された方 |
| ご自身が転移性の前立腺がんと診断された方 |
ちなみにここでいう血縁者とは父母、兄弟姉妹、異母・異父の兄弟姉妹、子ども、おい・めい、父方 あるいは母方のおじ・おば・祖父・祖母、大おじ・大おば、いとこ、孫などを含みます
そして2021年6月現在、ご自身がすでに乳がんに罹患されており、下記に該当する方では、希望すれば保険をつかって、ご自身がBRCA遺伝子のバリアントを有しているかどうかを調べることができます。
もちろん自費であれば、だれでも検査を受けることは原則として可能です。
検査は体のどこの細胞でも可能です。ただもしその材料に他人の遺伝子が混ざっていれば誤った診断になります。髪の毛だと理髪師の方の遺伝子がついているかもしれません。純粋な自己細胞のみを採取するため、血液を採取して遺伝子の検査は行われます。逆に検査に必要なのは血液だけです。
| 45歳以下で乳がんと診断された方 |
|---|
|
60歳以下でトリプルネガティブの乳がんと診断された方 |
| 両側の乳がんと診断された方 |
| 片方の乳房に複数回乳がん(原発性)を診断された方 |
| 男性で乳がんと診断された方 |
| 卵巣がん・卵管がん・腹膜がんと診断された方 |
| 腫瘍組織によるがん遺伝子パネル検査の結果、BRCA1、2遺伝子 の病的バリアント(異常)を生まれつき持っている可能性がある場合(これは血液検査ではなく、乳がん組織を調べたらBRCA遺伝子の異常が認められた方という意味です。生来の遺伝子異常は持たれていなくても、事故として発生した乳がん組織だけにおいてBRCAの遺伝子異常を有していることがあります) |
| ご自身が乳がんと診断され、血縁者(これは上記と同じです)に乳がんまたは卵巣がん 発症者がいる方 |
| ご本人が乳がんと診断されたことがあり、かつ血縁者がすで にBRCA1、2遺伝子に病的バリアントを持っていることがわかっ ている場合 |
こうして遺伝子検査を受けられ、BRCA1、あるいはBRCA2陽性と診断された場合、乳がんに罹患する確率は60歳までで5割、つまり約半分の方が乳がんに罹患され、さらに80歳までには7割の方が乳がんに罹患する確率があることがわかっています。
ただここまで読んでこられた方で、疑問に思われている方がおられるはずです。
「もう乳がんに罹患したのだから、それから保険が通るからと言って、遺伝子を検査することに意味はあるのか?すでに乳がんに罹患して苦しんでいるのに、さらに遺伝的のバリアントがわかったところでさらに苦しむだけのことで、なにが得られるというのか?」
それについて、とくにトリプルネガティブ乳がんと診断された方を中心に、いままさに利益がある方がおられることがわかっています。
またそうでなくても、わが国ではさまざまな保険診療のサポートを受けながら、これから起こり得る病気と向き合っていけるようになるメリットもおおく享受できます。
次回話をしていきたいと思います。
なおここまで読まれて興味がある方は、ぜひ日本遺伝性乳がん卵巣がん総合診療制度機構の提示しているパンフレット 「遺伝性乳がん卵巣がん症候群(HBOC)をご理解いただくために」もご参照ください。
この記事は、BRCA遺伝子変異を有する、と診断された乳がん患者さん向けに書かれたものです。とくにトリプルネガティブ乳がんの方には関心のある話題となるでしょう。しかしそうでない方には難解な内容が含まれます。興味のある方はこのサイトを参考にしてください。(遺伝性乳がん卵巣がん症候群(HBOC)をご理解いただくために)
今年も米国シカゴにて、世界最大といっても過言ではない臨床腫瘍学会、がんの基礎研究ではなく、臨床の実践における研究の発表の場であるASCOが開催されています。
乳がん分野における注目に値する最新の研究結果を患者さんにわかりやすく提示できればと思っています。特に本年ではプレナリーセッションと呼ばれる、”絶対に知らなければならない、無視はできない”と学会本部が認めた今年最も重要な研究結果の発表の中に乳がんに関するものがありました。それはBRCA遺伝子変異のある方(アンジェリーナジョリーで有名になりました)が、進行した乳がんで発見された場合、オラパリブ(商品名 リムパーザ🄬)を再発予防の目的で、1年間飲んでおけばどのような影響があるか、本当に再発はすくなくなるのか、にこたえる研究結果です。
ちなみに現在オラパリブは再発乳がんの治療に使用され、すでに大きな成果が上がっています(私が以前書いた記事を参考にして下さい。”Triple Negative乳ガンの新しい薬剤”)それならば再発をしないように、再発される可能性の高い方に、再発する前から使用しておけば、再発そのものをしないようにできるのではないか、目に見えない転移の段階で使えば、撲滅できるのではないか、という疑問に答える研究です。
ただもちろんその中にはもともと飲まなくても再発しない方、手術で完全に治っておられる方も含まれます。そのため、それによって大きな副作用があってはなりません。生活に与える影響や副作用を含めた安全性も同時に慎重に調査されました。合計で1836名の患者さんを、予防的にオラパリブを飲む群と、プラセボ(偽薬)を飲む群にランダムに分け、予後を追跡したのです。このようにすると、患者さんも医師も、その患者さんがどちらに振り分けられているかわからないため、さまざまなバイアス(予後に与える影響)を排除し、より精度の高い純粋な結果を得ることができます。こうして完璧に準備された研究で、疑いようのない、決定的な結果が得られました。
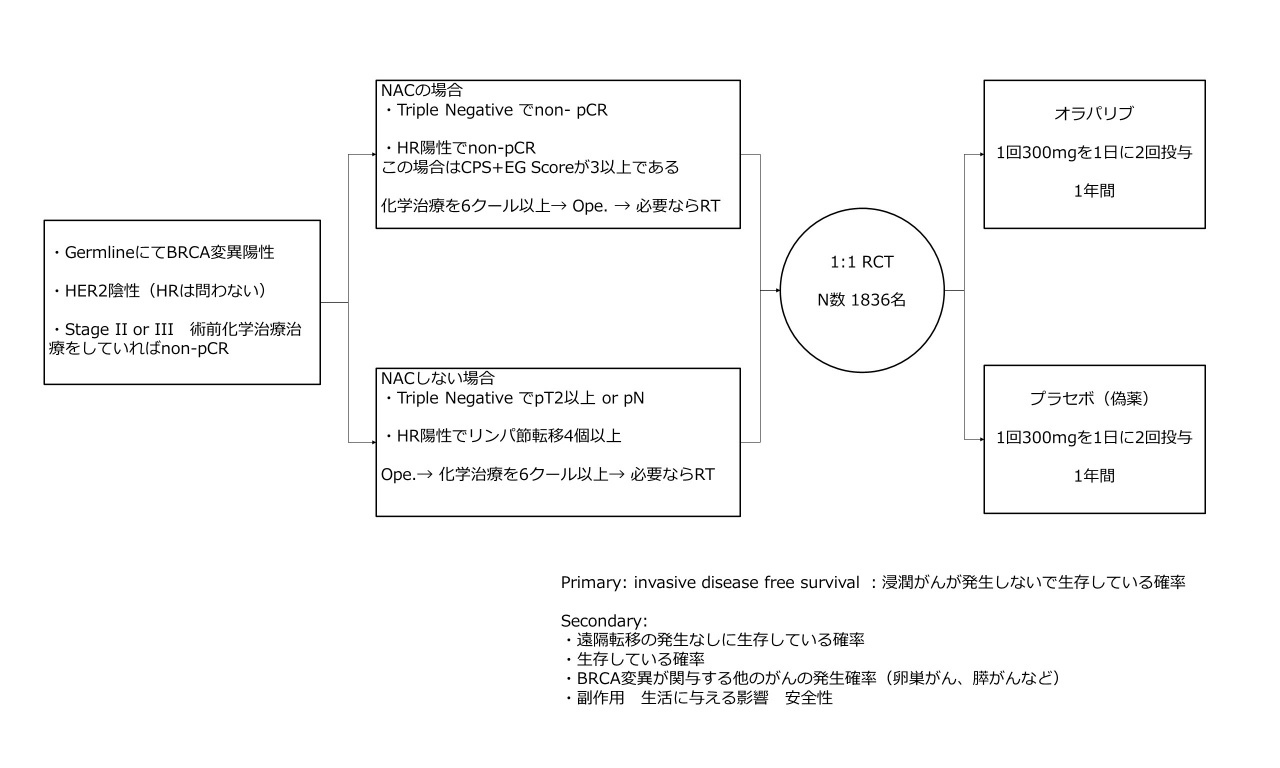
小さい絵に情報を盛り込んだため、専門用語を使わざるを得ませんでした。上記はフローチャートと言われるもので左から右に見ます。こうした方たちを〇で囲んだところで1:1に分けて片方にオラパリブ、片方に偽薬を投与した、ということを略図を使って表現しているものです。試験のデザインですので基本となる重要なものです。
Germline:がんの部分に遺伝子異常があるのではなく、生来の異常がある方
HR:ホルモンレセプター(これがある方にはホルモン治療を行う)
non-PCR:術前化学治療をしてもがんが消えなかったという意味です。
今回の試験の対象とされたのは、まず遺伝性の異常(BRCA)を有している方で、HER2陰性で、化学治療を必要とされる比較的進行した乳がんの方、であることが示されています。現在は手術前に抗がん剤される方もおられます。もしそれでがんが消えてしまえば予後がいいことが知られています。それでもがんが残ってしまった方が試験の対象とされました。
NAC:術前化学治療
RCT:ランダム化前向き試験
PrimaryとSecondary:この試験で確認したい最大の課題、と、副次的に証明される課題
CPS+EG Score:これは彼らの独自の分類で、乳がんにおける病期(早期、末期など、数が大きければ進行がんで、かつ予後不良となる)
この試験では最終的に 平均年齢は42-3歳の方が参加されました。
BRCA1異常の方が70%前後、BRCA2異常の方が30%前後でした。
最終的にホルモンレセプター陽性の方が2割程度、8割の方がトリプルネガティブとよばれるホルモンレセプター陰性でした。HER2陽性の方は慎重に除外されています。
術前に抗がん剤を受けられた方、術後に抗がん剤を受けられた方が半々でした(この試験は、もともと抗がん剤の適応があるような進行したがんの方が対象ですので、参加された全員が何らかの抗がん剤投与を受けられています)。
結果です。
3年間追跡して調査したところ、再発は104例→65例に抑えることに成功しています。ハザードというのですが、0.61(99.5%信頼区間として0.39~0.95)と示されました。それは本来100でおこる再発を61にまで抑える、という素晴らしい成績だったのです。
遠隔転移(肺や骨、脳、肝臓への転移)はハザード0.57(99.5%信頼区間として0.39~0.83)で抑制されました。
生存率に関しても、ハザード0.68(99.5%信頼区間として0.44~1.05)で死亡される確率が抑制されました。がんの再発や、転移が認められたらもちろん治療をその後に行います。そのため、再発や転移を抑制できても、その後に行われる治療が影響するために、最終的に生存率そのものが改善することは、実は難しいのです。今回は、再発、転移の抑制効果が大きかったために、生存率でみても差があった。文句のつけようがない素晴らしい結果です。
今後 BRCA遺伝子変異が証明された方で、再発の危険性が高いと判断されて、抗がん剤治療を要した方では、その後に予防的にオラパリブを1年間飲用使用しておくことが勧められるでしょう。ただ現時点ではオラパリブを用いた予防的治療は保険収載されていませんが、近い将来には収載される可能性があります。それからはこうした治療が当然のことになる可能性があります。
この傾向はトリプルネガティブ乳がんの方でより強く認められたことも付記しておきます。
ご予約専用ダイヤル
079-283-6103