2021.08.31
更年期障害は、女性にとって大きな問題になることがあり、生活に支障をきたしたり、質を落としてしまうこともあります。更年期が女性ホルモンの減少を原因とするのなら、補充してしまえばいい、単純に言えばそうなります。主に婦人科において行われるのですが、経口飲み薬、最近ではシップのような貼り薬もあります、注射もあります、こうして何らかの女性に関するホルモンを補充する治療一般をホルモン補充療法と呼んでいます。
更年期障害の治療に対して行われるだけでなく、たとえば生理痛、子宮内膜症に対する治療、骨粗鬆の予防、避妊目的に行われるホルモン補充療法もあります。治療の目的は異なったとしても、女性ホルモン、エストロゲンの補充を目的に行われる治療は原則ホルモン補充療法です。エストロゲン単独で投与すると、子宮内膜が刺激され、子宮体がんのリスクが上昇します。そのため黄体ホルモンであるプロゲステロンを並行して投与し、定期的に生理を起こさせて、閉経前に類似した状態を作り出す、そうして更年期をはじめとする状態を脱出させることを狙って治療することが通常です。
さて、乳がんの治療で、ホルモン剤を使用することがあります。エストロゲンを抑制する薬です。乳がんで使うのはしたがってホルモン補充とは反対の働きをする薬を使います。
そこで、ホルモン補充療法を行うと、乳がんのリスクが上がるのではないか、あるいは乳がんが再発しやすくなるのではないか、という考えが出てきます。
これに対する回答を、ここで最初に簡潔に言い切ってしまいます。例外もありますが、ここでは原則を先に示すことで後の解説をわかりやすくする目的です。
・乳がんにすでに罹患している方ではホルモン補充は禁忌です。
・乳がんの家族歴が濃厚で、乳がんの遺伝的な傾向がある方も禁忌です。
これらを除く方にホルモン補充療法を行った際の乳がん発生リスクについて
・エストロゲンの単独補充では、乳がんのリスクはほとんど上がりません。(しかし子宮体がんのリスクが上昇します)
・エストロゲンとプロゲステロンの併用補充療法では、乳がんの発生リスクが使用期間に比例して上昇していきます。
”禁忌”は、ダメということなので悩みませんよね。
ここで注意してほしいのは、”ほとんど上がらない”というのはどれくらい上がるのか、”上昇する”というのはどれくらい上昇するのか、それを明らかにする必要があるのです。
100円は1円に比べればべらぼうに”高い”ですが、10,000円に比べれば”安い”です。”わずかに上昇する” とか ”増加します” という言葉だけではなく、実際具体的にどれくらい上昇するのか、を示さなければ意味がないのです。
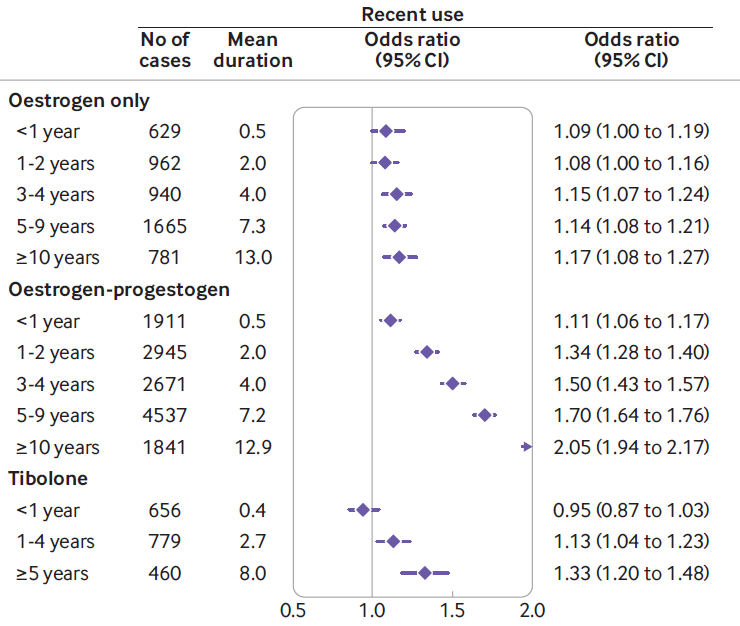
Vinogradova Y, Coupland C, Hippisley-Cox J. Use of hormone replacement therapy and risk of breast cancer: nested case-control studies using the QResearch and CPRD databases. BMJ. 2020:m3873.
このデータはイギリスから昨年発表された論文から引用しています。
50歳から79歳、1998年から2018年、合計で98,611名の女性とさらに457,498名の女性からデータを回収して検討した巨大な研究で、その意味からは大変信頼性は高いと考えられます。
データの見方ですが、ホルモン補充療法を受けていない方に乳がんが発生するリスクを1として、ホルモン補充療法を受けるとどれくらい上昇するか、を示しています。
例えば1番下に書かれているTiboloneですが、これはエストロゲンとプロゲステロンの併用に類すると思ってください。(日本ではまったく同名の薬剤は使用されていないようです。)0.4と書いているのは平均0.4年飲用(1年以内)されていた、ということです。リスクは0.95なのでむしろ発生率は低いくらいです。そのあとのカッコの中、0.87 to 1.03はこのリスクは95%の確率で0.87から1.03までに収まる、という意味になります。つまり最悪、1.03倍のリスクの可能性がある、ということです。5年を超えると、リスクは1.33となっています。つまり補充療法を受けておられない方の1.3倍乳がんに罹患する可能性があります。あれ、思ったほど高くないんだ、と感じた方もおられると思います。
注目なのは Oestrogen(=エストロゲンです)のところです。
3-4年でわずかに上昇しているものの、10年以上継続しても、基本 乳がんリスクは上昇していません。エストロゲン単独補充では恐れていたほどリスク上昇はないようです。ただそれでも10年越えではデータは1.17、95%信頼区間でみても、最低で1.08と、1を超えているので、”わずかに”リスクが上昇することは明らかなようです。
ですので、その数値と、自分の更年期を含めた症状の辛さを天秤にかけて決めていけばいい、ということになります。
まとめるならば、ホルモン補充療法では、1年以内であれば、ほぼ乳がんリスクの上昇は見られないので、それによる更年期症状の改善のメリットと、乳がんリスクの上昇を天秤にかけて、継続するかどうかを決めていけばいい、となるでしょう。
ただしそれは乳がんリスクだけであることにご注意ください。薬剤によっては心臓、血管系にリスクを持っていたり、先に述べた子宮体がんリスクを上昇させます。ここでは省略しますが、それらもすべて考えあわせて治療を決めていく必要があります。
先のデータからだと、エストロゲン単独でのホルモン補充療法は乳がんリスクは上昇しにくい、しかしもともとこの論文は50歳以上を対象としており、閉経前の方はもともとご自身の体の中でプロゲステロンが供給されています。つまりエストロゲン単独投与でも、単独にはなりません。そして閉経後であっても単独での使い方は子宮体がんリスクを上昇させてしまうことを忘れてはいけません。ですので婦人科は子宮のある方ではプロゲステロンの併用を標準としているのです。(これを併用し、中止すれば消退出血が起こります。つまり生理が来ます。子宮内膜に発生するがんである子宮体がんはこれによってリスクを大幅に下げることが可能になります)。生理的な状況を作り出すことがホルモン補充であり、閉経後もそれを作り出そうとすればやはり乳がんリスクは上昇するとも言えます。ただわずかな期間であれば(長くても5年)、3-5割増し程度にリスクは収まり、先のデータでは示しませんでしたが、中止したのちは速やかにリスクは下がるようです。
また乳がんにすでに罹患している方、遺伝的な要素があり、乳がんのリスクが一般の方より高い方は、もともと今回の検討には含まれていません。先述したとおり、ホルモン補充療法は禁忌とされています。
心臓・血管系、高血圧の合併症は循環器内科、子宮体がんや内膜症は婦人科、乳がんは乳腺外科、と発生する副作用が様々な診療科にまたがるため、婦人科で処方された薬剤であっても、副作用のカバーは婦人科だけでは難しい場合があります。それを考えに入れて、それぞれの副作用のケアをしながらホルモン補充療法を安心して受けていく、その必要があるといえるでしょう。
2021.08.23
女性ホルモンの働きをブロックすることで、乳がん細胞の分裂を抑制する、あるいは止める。
この考え方に間違いはありません。乳がん細胞の中には女性ホルモンに”依存”しているものがおり、女性ホルモンが枯渇すると増殖を止めてしまうものがいます。乳がん患者さんのほぼ6割以上がそうであるとされており、女性ホルモンを抑えるための薬を飲んでおられるのはそのためです。
注射で行われる薬を除けば、その薬は大きく二つに分類されます。
SERMと呼ばれるタモキシフェンと、
アロマターゼ阻害剤と呼ばれるアリミデックス、アロマシン、フェマーラ(この3種類のうちどれかを飲まれていると思います)です。
ここでSERMですが、初めて聞かれた方も多いでしょう。”選択的エストロゲン受容体調整薬”の略語です。SERMでネット検索をすると、しかしタモキシフェンもヒットしますが、同時に骨粗鬆の治療薬がヒットします。このことで分かるようにエストロゲンは骨に関係が深く、エストロゲンの働きを抑えれば骨はもろくなり、刺激することで骨は丈夫になります。(ここではきわめて簡単に言ってしまっていますが、その機構はもっと複雑です。)ここで矛盾に気が付かれた方も多いはずです。タモキシフェンは女性ホルモンの働きをブロックするはずですが、骨に対しては女性ホルモンのようにふるまうのです。したがってむしろ骨は丈夫になる働きをします。
ではアロマターゼ阻害剤では骨は丈夫になるでしょうか?
いえ、アロマターゼ阻害剤では骨はもろくなり、骨粗鬆が進みます。
なぜそのような違いが生じるのでしょうか?

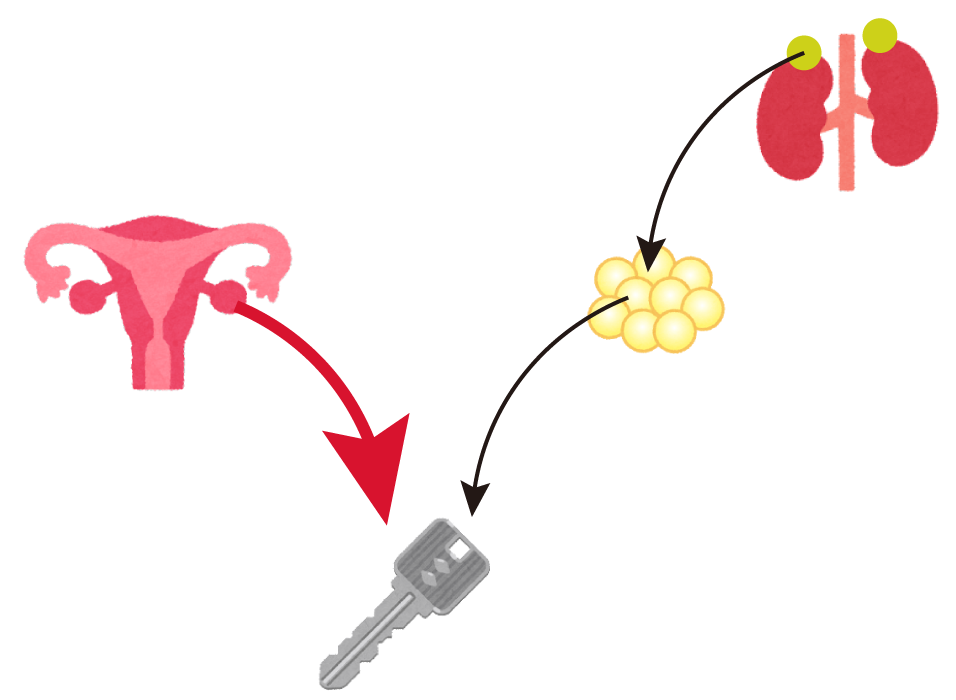
上の絵を見てください。
女性ホルモンをカギに、そしてそのホルモンの信号を受け取る”レセプターを鍵穴に例えました。
女性ホルモンは共通ですが、鍵穴のほうが骨、子宮のものと、乳腺のものでは微妙に異なっているのです。女性ホルモン(エストロゲン)は両方を開けることができます。鍵が開くと、刺激がそれぞれの臓器を構成する細胞に入り、増殖が始まります。
SERM、ここではタモキシフェンは大変特殊な働きをします。女性ホルモンに似ていますが、微妙に異なる鍵であるため、骨や子宮の錠前は開けることができるのですが、乳腺の錠前には刺さったきり、開けることができません。この刺さるけれども開かないところがミソなのです。
エストロゲンがやってきても、タモキシフェンが鍵穴を塞いでいるので、乳腺の錠は開かないのです。タモキシフェンは女性ホルモンの1000倍以上の強さをもって乳腺の鍵穴に引っ付いてしまって、これをエストロゲンからブロックしてしまうのです。
ではアロマターゼ阻害剤はどうなのでしょうか。
上の絵を参考にしながら読んでください。
女性ホルモン、この場合エストロゲン、は主に卵巣で作られます。若い女性(閉経前女性)では、この卵巣で作られるエストロゲンの働きによって、性徴がおこり、女性として体がつくられ、排卵し、妊娠し、子供を授かることができるようになります。
閉経後は、この卵巣からのエストロゲンの供給がほぼなくなりますが、それによって女性ホルモンが0になってしまうのか、と言えばそうではありません。副腎という腎臓の上のところに存在している小さな臓器が男性ホルモンをつくっており、それが脂肪細胞によって女性ホルモンに変換されます。これによってわずかですが、エストロゲンが体には供給されているのです。もちろんこれは男性にも起こりますので、男性にも女性ホルモンは流れています。量がわずかなだけ、はるかに男性ホルモンが多いだけです。
脂肪細胞に存在し、男性ホルモンから女性ホルモンを作り出す物質がアロマターゼであり、これをアロマターゼ阻害剤はブロックするのです。
これによって閉経後にわずかに供給されていた最後の命脈を絶たれたエストロゲンは、体の中で文字通り”枯渇”します。タモキシフェンとはレベルの違う女性ホルモンの抑制が起こるのです。骨も、子宮も、乳腺も、エストロゲンが枯渇しているわけですから、刺激が一切来なくなります。
ただ注意が必要なのは、アロマターゼ阻害剤は、脂肪細胞におけるアロマターゼの働きを阻害しますが、卵巣は抑制しません。そのため、閉経していない、つまり卵巣が働いていれば、全く効果がありません。
逆にタモキシフェンは女性ホルモンが卵巣から供給されようが、脂肪細胞から供給されようが、そもそも鍵穴自体がふさがっているので、ブロックできるのです。
したがってアロマターゼ阻害剤は閉経後、それも間違いなく閉経していることが条件となります。
そしてタモキシフェンは閉経前であっても、閉経後であっても、効果はあるのです。
なるほど、たしかに閉経前がタモキシフェン、閉経後がアロマターゼ阻害剤、という風に単純にいかないことはわかった。でも、それだと逆にタモキシフェン一択でいいのではないか?
なぜ閉経後はアロマターゼ阻害剤を使われることが多いのか?
それを次回に触れていきましょう。
2021.08.23
まずは乳がんの検診を受けてください。
検査を受けて”乳がんではない”と診断されました、話はそれからです。
「乳がんではありませんでした。」
「ではなぜ乳腺が痛いのですか?」
外来診療をしていてよくあるやり取りです。たしかに痛いのが気になって受診したのに、乳がんではありません、では答えになっていません。
乳がんは基本的に痛みはありません。痛みがないというよりも、自覚症状としていきなり痛みは出てこないということです。進行すれば痛みは出てきますが、少なくとも検診を受けて見つからないような、1㎝以下の早期乳がんが痛むことはまずありません。もし乳がんが早期から痛みがあってくれれば、進行するまでには耐えられなくなって受診してくださるでしょうから、手遅れになることがありません。したがって検診がいらなくなります。乳がんは痛まないのです。
10人に1人が乳がんに罹患する時代なので、皆さんの周囲に乳がんになられて、元気になった後も、乳腺を痛がっておられる方をご存じかもしれません。ただ乳がんは手術されるまで痛くなかったはずです。尋ねてみてください。
「私の乳腺のしこりは痛む、だから乳がんじゃないよね。」
これも間違いです。乳腺痛と乳がんの関係は深いのです。乳がんそのものは痛まない。でも痛みがあるような乳腺に乳がんはできやすい、のです。いやらしいですね。だから最初に言いました。まず検診を受けて乳がんはない、でも乳腺が痛む、なぜだ、です。


一般に、乳房痛は、出現時期と月経の有無などから ①周期性乳房痛、②非周期性乳房痛、に分類されます。
月経黄体期から出現し、月経開始まで持続ないしは増強するのが特徴で、持続期間は7日以上、痛みの程度は中等度以上で睡眠障害(10%)や通勤や通学などの社会生活への影響(6~13%)、不快感・苦痛感(36%)、性生活への影響(48%)などを伴います。また、月経前緊張症の一症状として出現しますが、その頻度は低くて、16%前後とされています。内分泌変化によるものが主な原因とされています.
病的な現象としての周期性乳房痛は、乳癌の発症・増殖、発育に関する危険因子の1つで、乳癌リスクの有意な増加が認められています。
月経周期と関係なく出現する痛みで、周期性乳房痛よりもまれです。閉経前よりも、閉経後に多く出現します。痛みの性状は、局所性から乳房全体に及ぶようなものまで多彩です。後述するような外傷、炎症などのはっきりした原因があれば別ですが、はっきりとした乳房痛の原因を特定することは困難です。しかしさまざまな研究から、非周期性乳房痛もホルモン変化か原因と考えられています。
非周期性乳房痛には、たとえば糖尿病性乳腺症といって、血糖値の持続する異常によって引き起こされる乳腺の炎症のこともあります。また、乳汁を運ぶ管である乳管が拡張し、中に浸出液をため込んでいる、のう胞と呼ばれる袋が感染をきっかけに痛むこともあります。たとえば帯状疱疹と呼ばれるウィルスによるものや、その関係で肋間神経痛として存在する乳腺痛もあります。こうした乳腺痛であれは、受診によってほとんど診断がつきます。
こうしたなんらかの疾患が存在しないのに、片側性、局所的で持続する乳房痛は、ホルモン変化との関与が示唆されていることはすでに述べました。ホルモンのバランスが悪くなってくる閉経前後に発生する非周期性の乳房痛は、乳癌の発生との関連性が認められています。
非周期性乳房痛がある方で、乳がんである確率は高いものではありません。それだけでがんとは言えません。逆に、乳がんの方に非周期性乳房痛を伴う頻度はある程度分かっていて2~7%前後とされています。つまり乳がんそのものが痛くなくても、乳がんの方の20人に1人くらいは乳腺に痛みがあるということです。これは高いですよね。注意を要します。
視・触診と画像検査などから炎症を含む乳房の器質的疾患が否定されたならば、頑固な乳房痛についてはホルモンを中心とした検査が必要となります。
たとえば感染を伴う乳腺炎、糖尿病性乳腺症、帯状疱疹など、疾患が関与していればその治療が先に必要です。
こうした疾患が否定され、それでもなお引き続く乳腺痛に対して、ホルモンバランスの調整を目指した治療がなされることがありますが、こうした治療に用いられるホルモン剤などは、いずれも副作用があるので、産婦人科医との連携治療が必要となります。
ここまでの説明で、乳腺痛と乳がんには関係性がある、というところは理解していただいた、と思います。しかし、なぜ痛むのか、についてまだ話をしていませんよね。
たとえば生理痛として重い下腹部痛に悩んでいる方がおられます。ひどい時には婦人科で低用量ピルを処方されて、飲用しておられる方もいるでしょう。ホルモンを調整することで痛みは改善する、ということはホルモンのバランスを崩すことで生理痛が出現し、調整できれば痛みは消える、ということになります。
その際不思議と、子宮がんではないか、とは心配されないようです。
でも乳腺が生理の時に痛むと、乳がんを心配される方がいます。
同じように痛みが出ても、なぜ子宮と乳腺で、心配する、しないが異なるのでしょうか。 子宮は生理の時には出血します。壊して作り直している、だから痛むことがあるだろう、そう理解されているのではないでしょうか。でも生理の時に壊して作り直されているのは実は子宮だけありません。子宮内膜ほどではありませんが、乳腺もダイナミックに修繕されています。そうしなければならない理由があるのです。
皆さんは使わない臓器はだめになることをご存じですか。たとえば大切な眼、視力がなくなれば大変です。でもたとえば健康な眼であっても3年間眼帯で覆ってしまえば、3年後、眼帯を外しても元のようには見えません。白内障になった眼を放置していれば、手術をしてレンズを入れ替えても、神経が痛んで弱視になってしまい、元には戻らないのです。
でも乳腺や子宮はどうでしょうか。1人目の子供を授かり、その後10年間事情があって妊娠しなくても、10年後に機会があればちゃんと妊娠し、授乳できます。使わないでいればだめになる、そうならないのです。たとえ使われていなくても、毎月周期的に更新されているから、に他なりません。
ただそれは体にとって大きな負担です。痛みを伴うことなのです。
子宮では使われなかった子宮内膜は出血とともに排出されます。乳腺では古くなった組織はアポトーシスと言って自ら壊れ、再利用のために体に吸収されます。その際にはたくさんの老廃物が産生されます。それはリンパを中心とする様々な体の下水道を通って排出され、吸収され、再利用されます。そしてまたいつでも利用できるよう再生されるのです。
逆に授乳の際を考えましょう。その際には基本乳腺は破壊と再生を行う必要があまりありません。栄養をミルクに変えて分泌する、本来の働きをただ継続していればいいからです。組織にかかる負担は破壊と再生よりも軽いことが想像できます。 周期性に起こる乳腺痛はしたがって子宮の生理痛に相当するものです。非周期性に起こる乳腺痛も、ただ不規則になった、あるいは生理にまで至らなくなったホルモンのバランスの崩れによって起こるものなので、原則それに類するものだ、と考えられます。規則正しいホルモン周期によって、規則正しく破壊再生を行っている乳腺と異なり、バランスの悪くなった状態で破壊再生が行われているとしたら、乳がんが発生する危険性と関与することも理解しやすいのではないでしょうか。したがって非周期性の乳腺痛がある方では、定期的な乳がん検診がより強く勧められます。
まとめます。
・ホルモンのバランスが崩れれば子宮の生理痛と同様に、乳腺に痛みが出ることがある。
・ホルモンバランスが崩れが関与するので、乳腺痛と乳がんの関与はあり得る。
・ただ乳がんそのものが痛みを初発症状とすることはめったにない。
・乳腺痛、特に生理と関係なく非周期性に発生する乳腺痛があれば、定期的に乳がん検診を受けることがより勧められる。
・痛いから検診を受ける、痛いからがんではない、は両方とも正しくない。
2021.08.17
この話の最初はこの質問から始めます。
「1000人の生徒を抱える塾がA、Bと二つあります。Aの塾では499人が東大に受かります。Bでは500人です。わずかな差ですが、10年間の平均の成績から明らかにBの塾のほうが優れていることがわかっています。しかしAの塾は毎月1万円、Bの塾は100万円の授業料がかかります。皆さんは子供をどちらの塾に入れますか?」
最初から難しい話で申し訳ない。
ホルモン剤はそもそもなぜ飲まなければならないのか?
これがわかっておられないまま飲まれても10年どころか5年飲むことも苦痛でしょう。
がんだからでしょう? そのとおり。
でもホルモン剤はがんに対してどうしてくれるというのでしょう?
治してくれる。 それは当たり前ですけれどもね。


ホルモン剤に限らず、抗がん剤にせよ、分子標的薬剤にせよ、もちろんがん治療を目的に作られていますが、製薬会社にとってはそれ以上に重要な目的があります。こうした薬剤の開発費は膨大なものとなっており、その回収をしなければ、社員の給料どころか、会社の存続すら危うくなります。投資した分は回収し、さらに次の薬剤の開発費も稼がなければやっていけません。効果は大きく見せたいですし、副作用は小さく見せたい。その上で現在使用されている標準治療の薬剤を“有意に”上回る成績であれば、最上級の成果になるでしょう。
“有意な”というのは統計学的に意味がある、ということになります。
サイコロゲームを考えましょう。1-3の目が出ればあなたの勝ち、4-6が出れば私の勝ちです。お気づきですが、このゲームは繰り返せば繰り返すほど、回数を増やせば引き分けになります。ですので、最初の3回連続で貴方が勝った、としても、だから貴方はこのゲームにおいて私よりも強い、と結論付けるのは間違いです。
ただ回数を何回くらいまで増やしたら大体引き分けになってくるか、それが問題です。1回だと絶対に引き分けはありませんよね。最低6回は必要そうです。
このサイコロを100の目のサイコロとします。たとえば1が出れば貴方が勝ち、2から100までなら私が勝ち、その勝負をする人はいません。1から49なら貴方、50から100なら私、これも実は私が勝ちですが、その差がわずかしかないので、おそらく6回勝負したくらいでは結論は出にくい。貴方と私の勝率がきちんと49:51になるのには相当な数の勝負をしないといけないと思います。
逆にわずかな差しかなくても、それに対応するだけの千回、一万回、十万回と多くの回数の勝負をしたら、その差は統計的に“有意な”ものだ、と結論付けることが可能になります。巨額の投資を行い、1000人、1万人といったたくさんの患者さんで臨床試験をすれば、わずかな差しかない薬剤であっても有意差をもって優れている、という結果を出すことができます。
ながなが話をしてきましたが、こうして証明された“有意に”優れた治療法が、論文になっていたとしても、それはたしかに優れているかもしれないが、実際にその治療法を受けられる患者さんにとって意味があることなのかはしっかり見定めないといけません。
「え、どんなに小さな差であっても、わずかで優れている治療法がいいんじゃないの?」
そう思われる方もおられるでしょう。たしかに、学問として考えればそうです。 ただわずかに治療成績が優れているから、それが第一選択の治療法、つまり標準治療になり得るのか、を考えたいのです。
たとえば1000人の生徒を抱える塾がA、Bと二つあります。Aの塾では499人が東大に受かります。Bでは500人です。わずかな差ですが、10年間の平均の成績から明らかにBの塾のほうが優れていることがわかっています。しかしAの塾は毎月1万円、Bの塾は100万円の授業料がかかります。皆さんは子供をどちらの塾に入れますか?
そういうことです。何事もバランスなのです。
たくさんの患者さんを集めて研究すれば、わずかな差であっても優劣を統計学的に証明することができます。Bの塾はその結果を踏まえてAの塾を研究するでしょう。AもBの欠点を研究するかもしれない。それはそれで意味はあります。しかし実際に子供を塾に通わせる親にとっては、その程度の微小な差で、それだけの費用を負担させられるのは受け入れられません。
最初の薬の話に戻ります。
新薬が開発されたとして、その巨額の開発費を製薬会社は何としても回収したい。そのためには標準治療に何としても勝ちたい、その可能性も高そうです。しかし標準治療は歴戦の勝者、それほどの差は望めません。
そこで10000人の患者さんを集めて臨床試験を行い、標準治療では4999、新規薬剤では5000の人が治りました。統計的にも新規薬剤が優れていることが”有意に”証明されたとしましょう。
こうして出てきたお薬は“いままでの標準治療よりも優れていることが証明されています”と打ち出し、販売されるでしょう。当然開発費が上乗せされ、特許が乗り、大変高額なものとなるはずです。宣伝費も含まれます。一方で標準治療はすでに特許が切れ、ジェネリックに置き換わっており、安価になっています。
さあどちらの治療法で治療するのが正解でしょうか?
副作用はどちらが強いのですか?
その考え方が正解です。それなしで決められませんよね。
治療法を選択するにあたっては、したがって優劣がある場合、優を第一選択にしつつもそれがどれくらいの差なのか、は把握しておく必要があります。そのうえでコスト、副作用はもちろん、通院の手間や、経口薬であり簡単に家で治療できるのか、長時間かけて病院で点滴しなければならないのか、も考える必要があります。そうです、バランスをとること、それが一番大事なのです。
これは大変難しい作業です。加えてその患者さんの事情によって、個別に考えていかないと、結論が出ないことでもあります。そのために主治医が必要であり、コンピュータで治療法を決められない理由にもなるでしょう。


私がたびたび引用している米国臨床腫瘍学会(以下 ASCO)ですが、今年の学会が終了してほぼ2か月経過した今の時期、その学会で発表された大きなデータをもとに、彼らが推奨する標準治療の刷新を発表します。
標準治療とは、日本の”標準”という意味合いと少し異なっていて、”王道”というほうが近いかもしれません。がんの治療は命がかかっていますので、松竹梅で決められてはかないません。最善は一つ、よって王道も一つ、それが標準治療です。(ただし現状、どちらが優れているか決められない時は2-3つの選択肢が提示されていることもあります)
ASCOが標準治療として定めるガイドラインが改定される、その際にはかれらはその新しい項目をピックアップして発表します。変更のないところはあえてもう一度発表しなおす必要はありません。なのでその発表を読めば、今年どんな新しい治療が開発されたのか、そしてその治療はいままでの王道とされてきた治療を塗り替えるものだったのか、あるいは今までにない新しいバイオマーカー(指標となる検査結果、それによって最善の治療方法が変化する)が出てきているのか、一気にまとめて知ることができるのです。(なんて便利なのでしょう。)
先日も”FACEBOOK”にてASCOから発表がありました。
ちなみに乳がんだけではありません。様々な臓器のがん、大腸がんや膵がん、様々に進行したがん、早期がんや、進行がん、転移性のがんなど、それぞれについて今年の最新のデータを基にしたガイドラインの改定が、別々にまとめられ発表されていきます。さまざまな先生方が集まって、今年の新しい発表に他の学会の発表や論文も加えて、話し合いを重ね、できるだけシンプルに整理して発表されていく、そんな感じです。(ああ、本当になんて便利なのでしょう。)

2CDK4/6阻害剤は、閉経後女性に対してはノンステロイダルなアロマターゼ阻害剤(筆者注:日本ではアリミデックス®、フェマーラ®がそれに相当する)との併用を勧め、閉経前女性に対しては何らかの卵巣機能抑制(外科的に卵巣を摘出することを除けば、ゾラデックス®や、リュープリン®などのLH-RH製剤を使用する)を行った上で、それらを行うことを推奨する。
これらが示されました。難しいですね。
この記事に興味を持つ方以外だと、理解は難しいと思います。ただすでにホルモン剤とCDK4/6阻害剤を飲んでおられる方で、さらに効果が弱くなって来られている状態の方だと、不安な日々を送られているでしょうから、こうした記事は理解もでき、興味もあるのではないでしょうか。
つまり先述した状態の方であれば、こう読んでほしいのです。
PIK3CA遺伝子の変異を調べ、その異常が見つかれば、アルペリシブという新薬が効果を示す
これが今年新しく示されたのです。
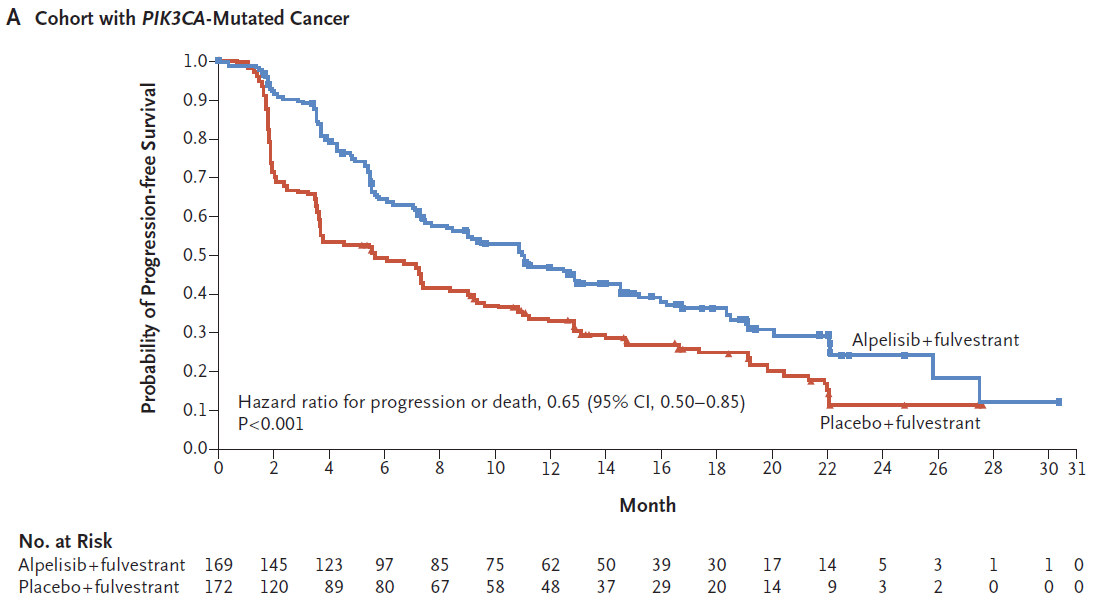
Andre F, Ciruelos E, Rubovszky G, Campone M, Loibl S, Rugo HS, et al. Alpelisib for PIK3CA-Mutated, Hormone Receptor-Positive Advanced Breast Cancer. N Engl J Med. 2019;380(20):1929-40.
実際の論文には図のような結果が示されました。
PIK3CA遺伝子変異陽性の腫瘍を持つ再発患者さんが、フルベストランとアルペリシブによる治療を受けられた場合、フルベストラント単独と比較して、5.7か月から11.0か月も進行を遅らせることがわかりました。たった5か月程度と思われるかもしれませんが、ほぼ倍に伸びています。それから言えば1年で進行する方なら2年に延びる可能性がある、と考えると非常に良好な結果であるといえます。
ただ同時に行われたPIK3CA遺伝子変異のない方での検討では残念ながら差が認められませんでした。
3でも示されているように、PIK3CAというバイオマーカーを参考にして、それが陽性であればアルペリシブが効果があります。
また以前紹介したようにBRCAというバイオマーカーを参考として、それが陽性であればPARP阻害剤、具体的には日本ではリムパーザが効果があります。
以前はホルモンレセプター(HR)、あるいはHER2、この二つが代表的なバイオマーカーでしたが、今ではこれに加えてPIK3CA、BRCA、さらに免疫チェックポイント阻害剤のバイオマーカーであるPD-L1が加わったことになります。単純にHR陽性陰性で2、HER2の陽性陰性で2、と2の5乗、32種類のがんが分類されたことになり、治療も応じて複雑化してきています。将来は次世代シーケンサーで一気にバイオマーカーを検査して、適切な治療法をAIが提示してくれる、そんな風になりそうです。
現在、日本で保険適応とされているのは2だけになります。
3は一部で可能になっています。ただ文面からはPIK3CA変異の検査はルーティンとして施行するべきと書かれていますが、日本では保険収載されていません。またこれが可能になっても、それに対応する治療薬剤のアルペリシブが保険収載されていないため、もうしばらく待たないといけません。
またアルペリシブによって高頻度(3割以上で比較的重症になるとされます)に認められる耐糖能異常のコントロールについても、実際の使用に際しては、発生したときに対応をどうするか、しっかり対策を立てておく必要があるでしょう。
ただこうした道筋が見えていれば、何もない暗闇で待つよりも光が見えています。COVIDのワクチンで分かるように、必要とあれば数か月で臨床導入されるのですから、あきらめるのは早いと思います。
朗報を待ちましょう。
ご予約専用ダイヤル
079-283-6103